สวัสดีปี๋ใหม่เมือง 2567 รดน้ำดำหัวอาจารย์อาวุโส
Urinary Tract Infections in Pregnancy
Urinary Tract Infections in Pregnancy
นพ.ณัฐพล พบลาภ
รศ.พญ.เฟื่องลดา ทองประเสริฐ
การติดเชื้อทางเดินปัสสาวะ (urinary tract infection, UTI) พบได้ประมาณร้อยละ 8 ของการตั้งครรภ์ (1, 2)
มีระดับความรุนแรงตั้งแต่ไม่มีอาการ (asymptomatic bacteriuria, ASB) มีอาการของกระเพาะปัสสาวะอักเสบ (symptomatic acute cystitis) และกรณีที่มีความรุนแรงมากที่สุดคือภาวะไตอักเสบเฉียบพลัน (acute pyelonephritis) โดย Escherichia coli เป็นเชื้อแบคทีเรียที่พบมากที่สุดในการเก็บตัวอย่างปัสสาวะจากสตรีตั้งครรภ์ (3-6)
การมีภาวะ UTI ส่งผลกระทบต่อการตั้งครรภ์โดยพบว่าเพิ่มอัตราการคลอดก่อนกำหนด (preterm birth)
และทารกแรกเกิดน้ำหนักน้อย (low birth weight) รวมถึงถ้าระดับความรุนแรงจนถึงทำให้มีภาวะไตอักเสบเฉียบพลันเกิดขึ้นจะทำให้เกิดภาวะแทรกซ้อนต่างๆ ตามมาได้ เช่น การติดเชื้อในกระแสเลือด (sepsis) การเกิดลิ่มเลือดในหลอดเลือดกระจายทั่วไป (disseminated intravascular coagulation, DIC) และภาวะทางเดินหายใจล้มเหลวเฉียบพลัน (acute respiratory distress syndrome, ARDS) ฉะนั้นการวินิจฉัยและรักษาภาวะนี้จึงมีความสำคัญสำหรับแพทย์
ที่ดูแลสตรีตั้งครรภ์
ระบาดวิทยา
การติดเชื้อทางเดินปัสสาวะถูกจัดประเภทโดยอิงตามตำแหน่งของการติดเชื้อโดยแบ่งเป็น lower urinary tract (ASB or cystitis) และ upper urinary tract (pyelonephritis)
asymptomatic bacteriuria พบได้ร้อยละ 2-10 ของสตรีตั้งครรภ์ (7) และจากการศึกษาพบว่าการคัดกรองและรักษา ASB สามารถลดอัตราการเกิด pyelonephritis ได้ (7-9) จึงทำให้ลดความเสี่ยงต่อการตั้งครรภ์ เช่น preterm birth, anemia, sepsis, disseminated intravascular coagulation, acute respiratory distress syndrome ได้
acute cystitis เกิดขึ้นในสตรีตั้งครรภ์ร้อยละ 1-2 (10) โดยมีอัตราการเกิดเทียบเท่ากับ pyelonephritis (11)
โดย pyelonephritis นั้นมักเกิดขึ้นในไตรมาสที่สองของการตั้งครรภ์ และเป็นสาเหตุหนึ่งที่ทำให้สตรีตั้งครรภ์
ต้องเข้ารับการรักษาในโรงพยาบาล
การเปลี่ยนแปลงทางกายวิภาคและสรีรวิทยาที่เกิดขึ้นของระบบทางเดินปัสสาวะช่วงระหว่างการตั้งครรภ์
ล้วนทำให้มีความเสี่ยงต่อการติดเชื้อในทางเดินปัสสาวะเพิ่มขึ้น เช่น การขยายตัวของ ureter ที่เกิดจากฮอร์โมน
โปรเจสเตอโรน, การกดทับต่อ ureter จากมดลูกที่มีขนาดโตขึ้น, การเพิ่มขึ้นของ residual urine ในกระเพาะปัสสาวะส่งผลต่อ urinary stasis และเกิด vesicoureteral reflex ซึ่งการเปลี่ยนแปลงต่างๆ เหล่านี้ มีผลต่อ bacterial colonization และ ascending infection ที่เพิ่มมากขึ้น
ASYMPTOMATIC BACTERIURIA
การคัดกรองภาวะ asymptomatic bacteriuria มีความสำคัญในการป้องกันการเกิด pyelonephritis ในสตรีตั้งครรภ์ มีการศึกษาแสดงให้เห็นว่าเมื่อมีการคัดกรองและรักษาภาวะ asymptomatic bacteriuria เกิดขึ้น อุบัติการณ์การเกิด pyelonephritis ในสตรีตั้งครรภ์ลดลงจากร้อยละ 20-35 ร้อยละ 1-4 (7) และเมื่อมีภาวะ asymptomatic bacteriuria แล้วไม่ได้รับการรักษามีโอกาสเกิด pyelonephritis สูงขึ้นเป็น 5 เท่า
แม้ว่าอุบัติการณ์การเกิด pyelonephritis ณ ปัจจุบันมีเพียงร้อยละ 2.4 แต่ยังคงแนะนำให้มีการคัดกรองภาวะ asymptomatic bacteriuria เพื่อลดอัตราการเกิด pyelonephritis อยู่ โดยแนะนำให้มีการคัดกรองอย่างน้อย 1 ครั้งในช่วงระยะแรกที่มาฝากครรภ์ แต่ยังไม่มีข้อมูลการศึกษาที่มากพอว่าควรทำที่อายุครรภ์มากน้อยเพียงใด (12-14)
วิธีการคัดกรองไม่แนะนำให้ใช้ urine dipstick testing เพื่อตรวจหาการติดเชื้อเพียงอย่างเดียวเพราะ
มีความไวที่ไม่มากพอ (15, 16) การเก็บปัสสาวะส่งตรวจควรเป็นปัสสาวะช่วง midstream เพื่อช่วยลดการปนเปื้อน
ของเชื้อแบคทีเรียบริเวณ vulvovaginal (17) และควรเก็บอย่างถูกวิธีเพราะยิ่งอายุครรภ์มากขึ้นจะมีโอกาสที่ผลเพาะเชื้อจากปัสสาวะจะมีการปนเปื้อนสูงขึ้น (13)
เมื่อผลการคัดกรองเป็นผลลบ (urine culture negative) ไม่มีความจำเป็นต้องทำการคัดกรองซ้ำเนื่องจากโอกาสในการเกิด pyelonephritis ตามมาจะมีแนวโน้มที่ต่ำ (18) ยกเว้นกลุ่มสตรีตั้งครรภ์ที่เป็นพาหะของ alpha, beta thalassemia และพาหะ sickle cell
การรักษาภาวะ asymptomatic bacteriuria จะรักษาเมื่อผล urine culture ขึ้นเชื้อจำนวนมากกว่าเท่ากับ
105 CFU/mL โดยจะทำการรักษาด้วยยาปฏิชีวนะ 5-7 วัน ยาปฏิชีวนะที่ใช้ควรครอบคลุมเชื้อ E.coli , Proteus และ Klebsiella spp. ดังตารางที่ 1 และกรณี urine culture ขึ้นเชื้อเป็น Group B streptococcus แต่มีเชื้อจำนวนน้อยกว่า
105 CFU/mL ไม่ต้องทำการรักษา แต่เป็นข้อบ่งชี้ในการให้ยาปฏิชีวนะเพื่อป้องกัน (indication for group B streptococcus prophylaxis) ในตอนคลอด
(ตารางที่ 1) Antibiotic Regimens for Treatment of Asymptomatic Bacteriuria and Acute Cystitis
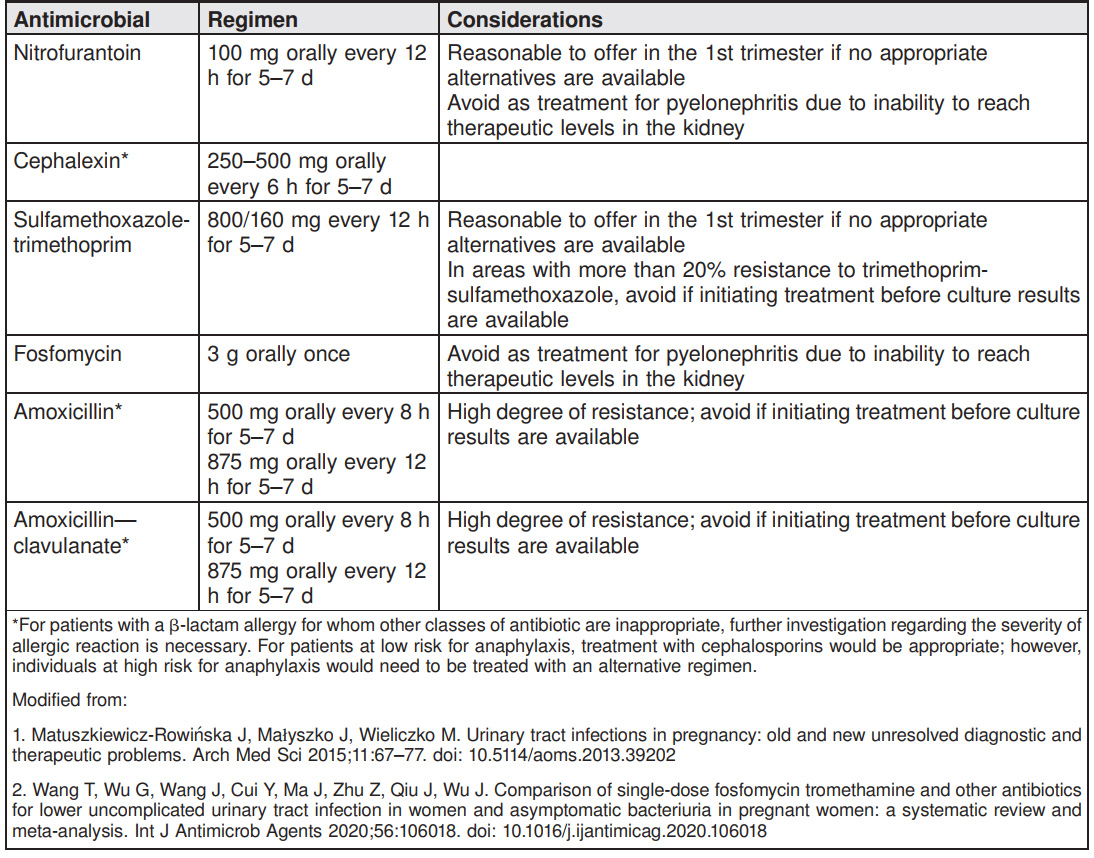
(อ้างอิงจาก ACOG Clinical Consensus Number 4 Aug 2023, Urinary Tract Infections in Pregnant Individuals)
ACUTE CYSTITIS
acute cystitis แตกต่างจาก asymptomatic bacteriuria ตรงที่จะมีอาการแสดง ได้แก่ dysuria, hematuria, urinary frequency และ nocturia ซึ่งจะสังเกตได้ว่าอาการ urinary frequency และ nocturia นั้นสามารถเป็นอาการที่พบได้ในสตรีตั้งครรภ์ปกติ (20, 21) ดังนั้นเพื่อหลีกเลี่ยงการรักษาที่มากเกินความจำเป็น เมื่อสตรีตั้งครรภ์มีอาการดังกล่าวจึงควรส่งตรวจ urinalysis เพื่อแยกโรค
(ตารางที่ 2) แสดง sensitivity, specificity, PPV และ NPV ในแต่ละ test สำหรับช่วยวินิจฉัยภาวะ UTI
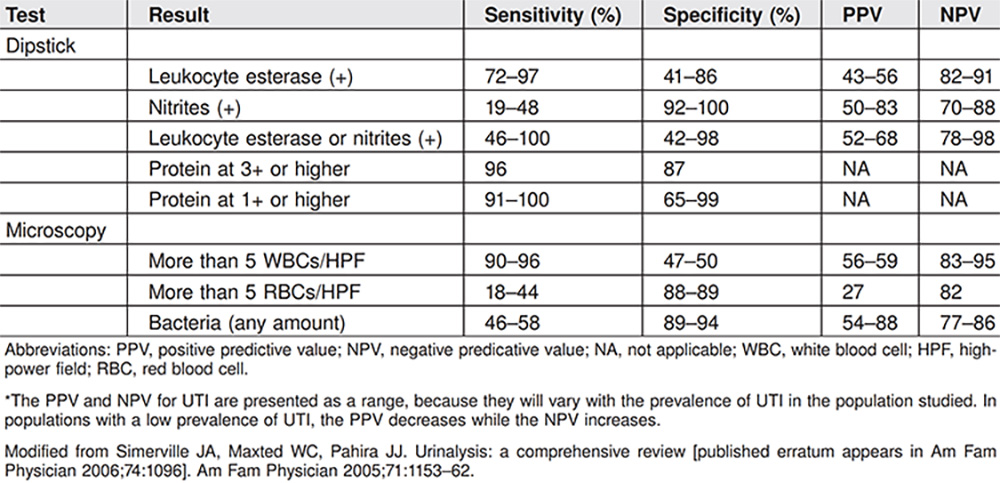
(อ้างอิงจาก ACOG Clinical Consensus Number 4 Aug 2023, Urinary Tract Infections in Pregnant Individuals)
นิยามของคำว่า pyuria คือการที่ส่งตรวจ urinalysis พบ WBC มากกว่า 5 WBCs/HPF หรือการตรวจพบ leukocyte esterase ซึ่งการมีภาวะ pyuria นั้นมี sensitivity ถึงร้อยละ 97 แต่ specificity ต่ำ เนื่องจาก WBC สามารถปนเปื้อนขณะส่งตรวจจากบริเวณ vulva และ vagina ได้
จากตารางที่ 2 จะเห็นว่า nitrate จะมี specificity สูง แต่เนื่องจากแบคทีเรียทุกชนิดไม่ได้สร้าง nitrate จึงทำให้ไม่สามารถตรวจพบได้ในผู้ป่วยทุกรายที่วินิจฉัย UTI (PPV ร้อยละ 50-83 , NPV ร้อยละ 70-88) แต่ถ้าพิจารณาใช้ทั้ง nitrate และ leukocyte esterase ร่วมกันจะช่วยในการช่วยวินิจฉัยแยกโรคได้ดีขึ้น โดยถ้าผล negative ทั้งคู่จะทำให้คิดถึงภาวะ UTI ลดลง (จาก NPV ร้อยละ 78-98)
ในกรณีที่ผลการตรวจปัสสาวะเบื้องต้นพบความผิดปกติ (positive urinalysis) ควรเริ่มยาปฏิชีวนะเพื่อช่วย
ลดอาการ และในกรณีที่ไม่สามารถเก็บปัสสาวะส่งตรวจได้ควรให้ยาปฏิชีวนะเมื่อมี new onset ของ dysuria หรือมีจำนวนปัสสาวะบ่อยครั้งขึ้นจาก baseline ปกติ (22)
การส่ง urine culture จะทำเพื่อยืนยันการวินิจฉัยโดยดูจากปริมาณของเชื้อที่ขึ้นมากกว่าเท่ากับ 105 CFU/ml และการส่ง urine culture ยังมีประโยชน์การปรับเปลี่ยนยาปฏิชีวนะให้เหมาะสมกับเชื้อที่ขึ้น
การรักษาภาวะ acute cystitis จะรักษาด้วยยาปฏิชีวนะอย่างน้อย 5-7 วัน และควรเริ่มยาปฏิชีวนะแบบ empirical treatment ก่อนที่ผล urine culture จะรายงานกลับมา โดยยาปฏิชีวนะที่แนะนำจะแสดงในตารางที่ 1
ซึ่งเป็นการพิจารณาจากเชื้อแบคทีเรียที่พบมากที่สุดจากการศึกษาวิจัย แต่ในเวชปฏิบัติจริงอาจต้องคำนึงถึงการดื้อยาของ E.coli ต่อ amoxicillin หรือ ampicillin ในแต่ละพื้นที่ร่วมด้วย (4, 23, 24) ซึ่งการดื้อยานี้เป็นผลมาจากการใช้ยาปฏิชีวนะที่แพร่หลายมากขึ้น
ปัจจุบันเริ่มมีการกล่าวถึง nitrofurantoin และนำมาใช้ในการรักษาการติดเชื้อในทางเดินปัสสาวะส่วนล่าง
มากขึ้น เชื่อว่ามีประสิทธิภาพสูงและมีอัตราการดื้อยาที่ต่ำ (E.coli, Klebsiella, P.aeruginosa, S.aureus) (24)
ปัจจุบันถูกจัดให้เป็น 1st line drug of choice ในการรักษาการติดเชื้อในทางเดินปัสสาวะส่วนล่าง รวมถึงมีความปลอดภัยเพียงพอในการรักษาช่วงไตรมาสแรกของการตั้งครรภ์โดยไม่ได้ส่งผลต่ออัตราการเกิด major anomaly (25)
อย่างไรก็ตามควรหลีกเลี่ยงในสตรีตั้งครรภ์ที่เป็น G6PD deficiency เพราะสัมพันธ์กับอัตราการเกิด pulmonary toxicity และ hemolytic anemia ที่สูงขึ้น (26)
Fosfomycin (อ้างอิงจากตารางที่ 1) ขนาดยาและระยะเวลาที่ใช้คือ 3 กรัม รับประทานครั้งเดียว (27) ซึ่งง่ายต่อการบริหารจัดการยา (เปรียบเทียบกับยาปฏิชีวนะชนิดอื่นๆ ที่ต้องใช้ระยะเวลาในการรักษา 5-7 วัน) มีการศึกษา meta-analysis (28) ยืนยันถึงประสิทธิภาพและผลลัพธ์การรักษาที่ดี ไม่มีความแตกต่างกับยาปฏิชีวนะชนิดอื่น
อย่างไรก็ตามทั้ง nitrofurantoin และ fosfomycin มีข้อจำกัดคือควรหลีกเลี่ยงการใช้เมื่อยังไม่สามารถวินิจฉัยแยกโรคได้ว่ามีภาวะ pyelonephritis ร่วมด้วยหรือไม่ เพราะยาปฏิชีวนะทั้งสองชนิดไม่สามารถมีระดับยาที่เพียงพอ (inability adequate tissue levels) ต่อการรักษา pyelonephritis ซึ่งเป็นการติดเชื้อในไต
การป้องกันการกลับมาเป็นซ้ำของการติดเชื้อทางเดินปัสสาวะในสตรีตั้งครรภ์ (prevention of recurrent UTI)
ภาวะ acute cystitis เป็นความเสี่ยงหนึ่งในการเกิด pyelonephritis ซึ่งจะสัมพันธ์ต่อ adverse maternal
และ obstetric outcomes ดังนั้นการป้องกันการกลับมาเป็นซ้ำจึงเป็นสิ่งสำคัญ นิยามการกลับมาเป็นซ้ำ (recurrent UTI in pregnancy) คือมีการวินิจฉัยพบการติดเชื้อในทางเดินปัสสาวะมากกว่าหรือเท่ากับ 2 ครั้งในช่วงระหว่างการตั้งครรภ์ (29) โดยพบว่าอุบัติการณ์การเกิดอยู่ที่ร้อยละ 4-5 (1)
เนื่องด้วยข้อมูลการศึกษาที่จำกัดในสตรีตั้งครรภ์ทำให้แนวทางในการ management ยังไม่ชัดเจน การศึกษาในกลุ่มสตรีที่ไม่ได้ตั้งครรภ์พบว่าการให้ยาปฏิชีวนะสามารถช่วยลดอัตราการเกิด recurrent UTI ได้ (30) ในทางตรงข้ามการศึกษาจาก Cochrane review ปี ค.ศ. 2015 (31) ซึ่งทำการศึกษาเปรียบเทียบระหว่างกลุ่มสตรีตั้งครรภ์ที่ได้รับการ suppression ด้วยการรับประทานยา nitrofurantoin วันละ 1 ครั้ง ร่วมกับติดตามอาการ และส่งตรวจ urine culture และพิจารณาให้ยาปฏิชีวนะเมื่อผล culture positive (กล่าวคือมี nitrofurantoin เป็น intervention) กับ กลุ่มสตรีตั้งครรภ์ที่ได้รับการตรวจติดตามเพียงอย่างเดียว พบว่าอัตราการเกิดซ้ำของภาวะ cystitis ไม่มีความแตกต่างกัน
แต่อย่างไรก็ตามข้อสรุปข้างต้นยังเป็นเพียงข้อมูลจากการศึกษาเดียว
ACOG 2023 ยังแนะนำให้ยาปฏิชีวนะเมื่อพบการกลับมาเป็นซ้ำของการติดเชื้อทางเดินปัสสาวะเช่นเดียวกับสตรีที่ไม่ได้ตั้งครรภ์ และแนะนำให้เก็บ urine culture 1-2 สัปดาห์หลังสิ้นสุดการรักษาทุกราย หรืออาจติดตามจากอาการและทำการส่ง urine culture เฉพาะรายที่มีอาการ โดยเมื่อพบภาวะ recurrent UTI ให้พิจารณา prophylaxis
รูปแบบของการ prophylaxis มี 2 รูปแบบ แบบแรกคือ postcoital prophylaxis ให้รับประทานยาปฏิชีวนะก่อนหรือหลังจากมีเพศสัมพันธ์ ข้อดีคือสามารถลดผลข้างเคียงจากการใช้ยาปฏิชีวนะได้ แบบที่สองคือ continuous prophylaxis ให้รับประทานยาปฏิชีวนะขนาดยาต่ำๆ วันละ 1 ครั้ง ข้อดีคือสามารถช่วยลดการเกิดเชื้อดื้อยาได้ โดยขนาดยาที่เหมาะสมยังไม่มีการศึกษาแน่ชัด แต่แนะนำให้ nitrofurantoin 100 mg หรือ cephalexin 250-500 mg รับประทานทุกวัน (32, 33)
PYELONEPHITIS
pyelonephritis คือภาวะที่มีการติดเชื้อที่ไตจาก ascending infection ของเชื้อแบคทีเรียขึ้นมาจากกระเพาะปัสสาวะ โดย acute cystitis และ pyelonephritis จะวินิจฉัยแยกโรคโดยการซักประวัติและตรวจร่างกายเป็นหลัก เนื่องจากการเก็บปัสสาวะส่งตรวจจะสามารถตรวจพบความผิดปกติได้ในทั้งสองภาวะ โดยอาการและอาการแสดง
ที่ทำให้คิดถึงภาวะ pyelonephritis นั้นคือไข้, คลื่นไส้/อาเจียน และการตรวจร่างกายที่สนับสนุนคือ flank pain ,
CVA tenderness การตรวจ renal ultrasonography ที่มีความผิดปกติก็จะช่วยในการสนับสนุนการวินิจฉัย pyelonephritis ได้เช่นกัน (11)
ในบางกรณี เช่น มีไข้และอาการทางระบบทางเดินปัสสาวะชัดเจนแต่ตรวจร่างกายแล้วไม่พบ CVA tenderness หรือมีอาการทางระบบทางเดินปัสสาวะร่วมกับตรวจร่างกายพบ CVA tenderness แต่ไม่มีไข้
หรือมี clinical ที่ยังทำให้สงสัย กรณีดังกล่าวเหล่านี้ควรคำนึงถึงภาวะ early pyelonephritis เป็นหนึ่งใน
differential diagnosis เสมอ
การส่งตรวจทางห้องปฏิบัติการ CBC อาจแสดง leukocytosis, bandemia, thrombocytopenia หรือ anemia การเก็บปัสสาวะส่งตรวจ urinalysis, urine culture ควรเก็บก่อนเริ่มการให้ยาปฏิชีวนะ และเก็บอย่างถูกวิธีในช่วงกลางของปัสสาวะ (midstream urine) หรือเก็บจากการใส่สายสวนปัสสาวะ (catheterized urine)
สำหรับ hemoculture พบว่าให้ผล positive เพียงร้อยละ 21 ของสตรีตั้งครรภ์ที่วินิจฉัยภาวะ pyelonephritis
ฉะนั้นจะพิจารณาส่งหรือไม่นั้น อาจไม่ได้ส่งผลต่อการเปลี่ยนแปลงการรักษา (34)
การวินิจฉัยแยกโรคควรคำนึงถึงภาวะอื่นๆ ร่วมด้วยเสมอ ตัวอย่างเช่น นิ่วในไต (nephrolithiasis), ฝีที่ไต (renal abscess) หรือการอักเสบติดเชื้อภายในถุงน้ำคร่ำ (chorioamnionitis) เป็นต้น เพราะมีแนวทางในการรักษา
ที่แตกต่างออกไป
(ตารางที่ 3) antibiotic regimens for treatment of pyelonephritis
| Antimicrobial | Regimen |
| Ampicillin + gentamicin | 2 gm IV every 6 hr 1.5 mg/kg IV every 8 hr 5 mg/kg IV every 24 hr |
| Ceftriaxone | 1 gm IV every 24 hr |
| Cefepime | 1 gm IV every 12 hr |
| Aztreonam (appropriate in patients with b-lactam allergy) |
1 gm IV every 8–12 hr |
| Abbreviation: IV, intravenously. Data from: 1. Wing DA, Hendershott CM, Debuque L, Millar LK. A randomized trial of three antibiotic regimens for the treatment of pyelonephritis in pregnancy. Obstet Gynecol 1998;92:249–53.doi: 10.1016/s0029-7844(98)00156-2 2. Sanchez-Ramos L, McAlpine KJ, Adair CD, Kaunitz AM, Delke I, Briones DK. Pyelonephritis in pregnancy: once-a-day ceftriaxone versus multiple doses of cefazolin. A randomized, double-blind trial. Am J Obstet Gynecol 1995;172:129–33. doi: 10.1016/0002-9378(95)90100-0 3. Vazquez JC, Abalos E. Treatments for symptomatic urinary tract infections during pregnancy. The Cochrane Database of Systematic Reviews 2011, Issue 1. Art. No.: CD002256. doi: 10.1002/14651858.CD002256.pub2 4. Glaser AP, Schaeffer AJ. Urinary tract infection and bacteriuria in pregnancy. Urol Clin North Am 2015;42:547–60. doi: 10.1016/j.ucl.2015.05.004 | |
(อ้างอิงจาก ACOG Clinical Consensus Number 4 Aug 2023, Urinary Tract Infections in Pregnant Individuals)
การรักษาภาวะ pyelonephritis ควรพิจารณาการรักษาแบบผู้ป่วยใน (inpatient management) โดยการให้สารน้ำให้เพียงพอร่วมกับยาปฏิชีวนะทางหลอดเลือดดำ (ควร empirical antibiotic เมื่อวินิจฉัยภาวะ pyelonephritis ขณะรอผล urine culture) โดยชนิดและขนาดยาที่แนะนำดังตารางที่ 3 อย่างไรก็ตามควรพิจารณาร่วมกับประวัติข้อมูลการแพ้ยา, การตอบสนองต่อยาปฏิชีวนะในอดีตและการดื้อยา
สำหรับสตรีตั้งครรภ์ที่เป็น beta-lactams allergy ควรมี investigation เพิ่มเติมเพื่อบ่งบอกความรุนแรงของการแพ้ที่เกิดขึ้น สตรีตั้งครรภ์ที่มีประวัติแพ้ penicillin แบบไม่รุนแรง (low risk for anaphylaxis) ควรพิจารณารักษาด้วยกลุ่มยา cephalosporins ส่วนสตรีตั้งครรภ์ที่แพ้แบบรุนแรง (high risk for anaphylaxis) ควรพิจารณาเป็น alternative regimen เช่น aztreonam เป็นต้น
หลังได้รับการรักษาพบว่าร้อยละ 75-95 จะอาการดีขึ้นภายใน 48-72 ชั่วโมงหลังได้รับยาปฏิชีวนะทางหลอดเลือดดำ (กล่าวคือไข้ลดลงมากกว่า 24 ชั่วโมงและอาการทางระบบปัสสาวะดีขึ้น) สตรีตั้งครรภ์ที่อาการไม่ดีขึ้นหลังจากได้รับยาปฏิชีวนะทางหลอดเลือดดำ ควรตรวจหาปัจจัยอื่นเพิ่มเติม ประเมินเรื่องของ bacterial resistance หรือพิจารณาส่งตรวจ imaging เพื่อ role out urinary tract pathology (5, 6, 10)
การพิจารณาเปลี่ยนยาปฏิชีวนะทางหลอดเลือดดำเป็นแบบรับประทานจะทำเมื่ออาการดีขึ้นและไม่มีไข้ติดต่อกันมากกว่า 24 ชั่วโมง โดยพิจารณาจากผล urine culture ที่กลับมาว่าเชื้อแบคทีเรียชนิดนั้น ตอบสนองต่อยาปฏิชีวนะชนิดใด และจะพิจารณาให้เป็นระยะเวลารวมจนครบ 14 วัน (5, 26) มีข้อควรระวังคือยา nitrofurantoin และ fosfomycin ไม่เหมาะสมในการรักษาภาวะ pyelonephritis ตามเหตุผลข้างต้นที่ได้กล่าวไป และควรส่งตรวจ
urine culture ซ้ำเมื่อสิ้นสุดการรักษาเพื่อประเมิน residual infection
ในปัจจุบันยังไม่มีแนวทางที่ชัดเจนในการดูแลสตรีตั้งครรภ์ภายหลังการเกิดภาวะ pyelonephritis
อาจพิจารณา suppressive therapy กรณีเช่นเดียวกับ acute cystitis ในกรณีที่เกิด recurrent UTI (แนะนำให้ nitrofurantoin 100 mg หรือ cephalexin 250-500 mg รับประทานทุกวัน) (32, 33) แต่มีข้อพิจารณาเพิ่มเติมคือใน pyelonephritis อาจส่ง routine urine culture ในทุกๆ เดือนเพื่อคัดกรองภาวะ recurrent UTI (11)
ปัญหาเรื่องเชื้อดื้อยายังคงเพิ่มขึ้นอย่างต่อเนื่องตามการใช้ยาปฏิชีวนะที่เพิ่มมากขึ้น การศึกษาแบบ systematic review และ meta-analysis เกี่ยวกับความชุกของการเกิด E.coli และ extended-spectrum B-lactamase-producing (ESBL) E.coli ในสตรีตั้งครรภ์ (35) พบว่ามีความชุกสูงอยู่ที่ประมาณร้อยละ 34 โดยเฉพาะในแถบยุโรปและเอเชีย ซึ่งสอดคล้องไปกับอีกหลายการศึกษา สำหรับ methicillin-resistant S.aureus (MRSA) ก็ไปในทำนองเดียวกันโดยความชุกสูงถึงประมาณร้อยละ 30 (36) ดังนั้นเมื่อมีการติดเชื้อดื้อยาเกิดขึ้นควรพิจารณาปรึกษาอายุรแพทย์โรคติดเชื้อร่วมประเมิน ชนิดและระยะเวลาการให้ยาปฏิชีวนะ
ถึงแม้ว่าปัญหาเชื้อดื้อยาจะสูงมากขึ้นแต่กลับพบว่ามีเพียงการศึกษาเดียวเท่านั้นที่แสดงถึง maternal mortality ที่สูงกรณีติดเชื้อ ESBL E.coli (37) ในทางตรงกันข้ามการศึกษาส่วนใหญ่ยังไม่พบความแตกต่างของ
maternal หรือ obstetric outcome ระหว่างสตรีตั้งครรภ์ที่ติดเชื้อ E.coli กับ ESBL E.coli (38)
เอกสารอ้างอิง
- McCormick T, Ashe RG, Kearney PM. Urinary tract infection in pregnancy. Obstet Gynaecol. 2008;10(3):156-62.
- Patterson TF, Andriole VT. Bacteriuria in pregnancy. Infect Dis Clin North Am. 1987;1(4):807-22.
- Unlu BS, Yildiz Y, Keles I, Kaba M, Kara H, Tasin C, et al. Urinary tract infection in pregnant population, which empirical antimicrobial agent should be specified in each of the three trimesters? Ginekol Pol. 2014;85(5):371-6.
- Zhanel GG, Hisanaga TL, Laing NM, DeCorby MR, Nichol KA, Weshnoweski B, et al. Antibiotic resistance in Escherichia coli outpatient urinary isolates: final results from the North American Urinary Tract Infection Collaborative Alliance (NAUTICA). Int J Antimicrob Agents. 2006;27(6):468-75.
- Wing DA. Pyelonephritis in pregnancy: treatment options for optimal outcomes. Drugs. 2001;61(14):2087-96.
- Denoble A, Reid HW, Krischak M, Rosett H, Sachdeva S, Weaver K, et al. Bad bugs: antibiotic-resistant bacteriuria in pregnancy and risk of pyelonephritis. Am J Obstet Gynecol MFM. 2022;4(2):100540.
- Nicolle LE, Gupta K, Bradley SF, Colgan R, DeMuri GP, Drekonja D, et al. Clinical Practice Guideline for the Management of Asymptomatic Bacteriuria: 2019 Update by the Infectious Diseases Society of America. Clin Infect Dis. 2019;68(10):e83-e110.
- Smaill FM, Vazquez JC. Antibiotics for asymptomatic bacteriuria in pregnancy. Cochrane Database Syst Rev. 2019;2019(11).
- Owens DK, Davidson KW, Krist AH, Barry MJ, Cabana M, Caughey AB, et al. Screening for Asymptomatic Bacteriuria in Adults: US Preventive Services Task Force Recommendation Statement. Jama. 2019;322(12):1188-94.
- Gilstrap LC, 3rd, Ramin SM. Urinary tract infections during pregnancy. Obstet Gynecol Clin North Am. 2001;28(3):581-91.
- Jolley JA, Wing DA. Pyelonephritis in pregnancy: an update on treatment options for optimal outcomes. Drugs. 2010;70(13):1643-55.
- Langermans LM, Cools W, Van Limbergen I, Gucciardo L, Faron G. Optimal timing to screen for asymptomatic bacteriuria during pregnancy: first vs. second trimester. J Perinat Med. 2021;49(5):539-45.
- Hill JB, Sheffield JS, McIntire DD, Wendel GD, Jr. Acute pyelonephritis in pregnancy. Obstet Gynecol. 2005;105(1):18-23.
- McDonnold MA, Friedman AM, Raker CA, Anderson BL. First-Trimester Pyelonephritis Is Associated with Later Initiation of Prenatal Care: A Retrospective Cohort Analysis. Am J Perinatol. 2012;29(02):141-6.
- American Academy of Pediatrics, American College of Obstetricians and Gynecologists. Guidelines for perinatal care. 8th ed. Kilpatrick SJ, Papile L-A, editors. Illinois: American Academy of Pediatrics; 2017.
- O’Leary BD, Armstrong FM, Byrne S, Talento AF, O’Coigligh S. The prevalence of positive urine dipstick testing and urine culture in the asymptomatic pregnant woman: A cross-sectional study. Eur J Obstet Gynecol Reprod Biol. 2020;253:103-7.
- Schneeberger C, van den Heuvel ER, Erwich J, Stolk RP, Visser CE, Geerlings SE. Contamination rates of three urine-sampling methods to assess bacteriuria in pregnant women. Obstet Gynecol. 2013;121(2 Pt 1):299-305.
- Macejko AM, Schaeffer AJ. Asymptomatic bacteriuria and symptomatic urinary tract infections during pregnancy. Urol Clin North Am. 2007;34(1):35-42.
- Urinary Tract Infections in Pregnant Individuals. Obstet Gynecol. 2023;142(2):435-45.
- FitzGerald MP, Graziano S. Anatomic and functional changes of the lower urinary tract during pregnancy. Urol Clin North Am. 2007;34(1):7-12.
- Aslan D, Aslan G, Yamazhan M, Ispahi C, Tinar S. Voiding symptoms in pregnancy: an assessment with international prostate symptom score. Gynecol Obstet Invest. 2003;55(1):46-9.
- Chu CM, Lowder JL. Diagnosis and treatment of urinary tract infections across age groups. Am J Obstet Gynecol. 2018;219(1):40-51.
- Naber KG, Schito G, Botto H, Palou J, Mazzei T. Surveillance study in Europe and Brazil on clinical aspects and Antimicrobial Resistance Epidemiology in Females with Cystitis (ARESC): implications for empiric therapy. Eur Urol. 2008;54(5):1164-75.
- Emami A, Javanmardi F, Pirbonyeh N. Antibiotic resistant profile of asymptomatic bacteriuria in pregnant women: a systematic review and meta-analysis. Expert Rev Anti Infect Ther. 2020;18(8):807-15.
- Goldberg O, Koren G, Landau D, Lunenfeld E, Matok I, Levy A. Exposure to nitrofurantoin during the first trimester of pregnancy and the risk for major malformations. J Clin Pharmacol. 2013;53(9):991-5.
- Glaser AP, Schaeffer AJ. Urinary Tract Infection and Bacteriuria in Pregnancy. Urol Clin North Am. 2015;42(4):547-60.
- Wang T, Wu G, Wang J, Cui Y, Ma J, Zhu Z, et al. Comparison of single-dose fosfomycin tromethamine and other antibiotics for lower uncomplicated urinary tract infection in women and asymptomatic bacteriuria in pregnant women: A systematic review and meta-analysis. Int J Antimicrob Agents. 2020;56(1):106018.
- Schulz GS, Schütz F, Spielmann FVJ, da Ros LU, de Almeida JS, Ramos JGL. Single-dose antibiotic therapy for urinary infections during pregnancy: A systematic review and meta-analysis of randomized clinical trials. Int J Gynecol Obstet. 2022;159(1):56-64.
- Epp A, Larochelle A. No. 250-Recurrent Urinary Tract Infection. J Obstet Gynaecol Can. 2017;39(10):e422-e31.
- Albert X, Huertas I, Pereiró, II, Sanfélix J, Gosalbes V, Perrota C. Antibiotics for preventing recurrent urinary tract infection in non-pregnant women. Cochrane Database Syst Rev. 2004;2004(3):Cd001209.
- Schneeberger C, Geerlings SE, Middleton P, Crowther CA. Interventions for preventing recurrent urinary tract infection during pregnancy. Cochrane Database Syst Rev. 2015;2015(7):Cd009279.
- e Rossi P, Cimerman S, Truzzi JC, Cunha CAD, Mattar R, Martino MDV, et al. Joint report of SBI (Brazilian Society of Infectious Diseases), FEBRASGO (Brazilian Federation of Gynecology and Obstetrics Associations), SBU (Brazilian Society of Urology) and SBPC/ML (Brazilian Society of Clinical Pathology/Laboratory Medicine): recommendations for the clinical management of lower urinary tract infections in pregnant and non-pregnant women. Braz J Infect Dis. 2020;24(2):110-9.
- Anger J, Lee U, Ackerman AL, Chou R, Chughtai B, Clemens JQ, et al. Recurrent Uncomplicated Urinary Tract Infections in Women: AUA/CUA/SUFU Guideline. J Urol. 2019;202(2):282-9.
- Chen Y, Nitzan O, Saliba W, Chazan B, Colodner R, Raz R. Are blood cultures necessary in the management of women with complicated pyelonephritis? J Infect. 2006;53(4):235-40.
- Moradi Y, Eshrati B, Motevalian SA, Majidpour A, Baradaran HR. A systematic review and meta-analysis on the prevalence of Escherichia coli and extended-spectrum β-lactamase-producing Escherichia coli in pregnant women. Arch Gynecol Obstet. 2021;303(2):363-79.
- Rizvi M, Khan F, Shukla I, Malik A, Shaheen. Rising prevalence of antimicrobial resistance in urinary tract infections during pregnancy: necessity for exploring newer treatment options. J Lab Physicians. 2011;3(2):98-103.
- Melzer M, Petersen I. Mortality following bacteraemic infection caused by extended spectrum beta-lactamase (ESBL) producing E. coli compared to non-ESBL producing E. coli. J Infect. 2007;55(3):254-9.
- Greer LG, Roberts SW, Sheffield JS, Rogers VL, Hill JB, McIntire DD, Wendel GD. Ampicillin Resistance and Outcome Differences in Acute Antepartum Pyelonephritis. Infect Dis Obstet Gynecol. 2008;2008:891426.
วัคซีน HPV และ การตรวจหาเชื้อไวรัส HPV ด้วยตนเอง
วัคซีน HPV และ การตรวจหาเชื้อไวรัส HPV ด้วยตนเอง
Human Papillomavirus Vaccination and HPV Self-Sampling
นพ.ณัฐพล พบลาภ
อาจารย์ที่ปรึกษา อ.พญ.รัฐิญา เพียรพิเศษ
บทนำ
Human Papilloma Virus (HPV) เป็นเชื้อไวรัส ที่ก่อให้เกิดรอยโรคบริเวณอวัยวะสืบพันธุ์ และช่องปากและลำคอ สามารถติดได้ทั้งในเพศชายและเพศหญิง จากการศึกษาพบว่า หากมีการติดเชื้อไวรัส HPV สายพันธุ์ที่มีความเสี่ยงสูง โดยเฉพาะอย่างยิ่ง สายพันธุ์ 16 และ 18 โดยที่ร่างกายไม่สามารถกำจัดออกไปได้ (persistent HPV infection) จะนำไปสู่การเกิดมะเร็งปากมดลูกในอนาคตได้ ในทำนองเดียวกัน เชื้อไวรัส HPV ยังเป็นปัจจัยสำคัญที่ทำให้เกิดมะเร็งทวารหนัก (anal cancer), มะเร็งช่องปากและลำคอ (oropharyngeal cancer), มะเร็งปากช่องคลอดและมะเร็งช่องคลอด (vulvar and vaginal cancer) และมะเร็งอวัยวะเพศชาย (penile cancer) นอกจากนี้ เชื้อ HPV สายพันธุ์ 6 และ 11 ยังสามารถทำให้เกิดหูดที่อวัยวะเพศ (anogenital wart) ได้ถึงร้อยละ 90
สถิติการเกิดมะเร็งปากมดลูกอ้างอิงจาก GLOBOCAN ค.ศ. 2022 มีอุบัติการณ์ ถึง 662,301คนต่อปี และมีอัตราการเสียชีวิตอยู่ที่ 348,874 คนต่อปี โดยในประเทศไทย พบอุบัติการณ์ อยู่ที่ 8,662 คนต่อปี คิดเป็นร้อยละ 9.3 ของมะเร็งในหญิง และมีอัตราการเสียชีวิตอยู่ที่ 4,576 คนต่อปี เรียกได้ว่าทุกๆ 2 ชั่วโมง จะมีหญิงที่เสียชีวิตจากมะเร็งปากมดลูก 1 คน
เนื่องจากมีข้อมูลบ่งชี้ชัดเจนว่า มะเร็งปากมดลูกเกิดจากการติดเชื้อไวรัส HPV ชนิดความเสี่ยงสูง เป็นเวลานาน จึงได้มีการศึกษามากมาย เพื่อหาวิธีป้องกันการเกิดมะเร็งชนิดนี้ โดยการป้องกันที่ได้รับการยอมรับว่าสามารถช่วยลดอุบัติการณ์การเกิดมะเร็งปากมดลูกได้อย่างมีประสิทธิภาพก็คือ การฉีดวัคซีน HPV และการตรวจคัดกรองเชื้อ HPV โดยคาดว่าการป้องกันดังกล่าว จะช่วยลดอุบัติการณ์ และลดอัตราการเสียชีวิตจากมะเร็งปากมดลูกลงได้อย่างมาก นำมาสู่การวางกลยุทธของ องค์การอนามัยโลก ในปี ค.ศ. 2018 ที่ผ่านมา มีเป้าหมายจะลดอุบัติการณ์ การเกิดมะเร็งปากมดลูกลงให้เหลือต่ำกว่า 4 ราย ต่อหญิง 100,000 คน โดยให้เด็กผู้หญิงที่อายุต่ำกว่า 15 ปี ต้องได้รับ vaccine อย่างน้อยร้อยละ 90 ให้หญิงวัย 35 และ 45 ปี ได้รับการคัดกรองมะเร็งปากมดลูกด้วยการตรวจหาเชื้อ HPV อย่างน้อยร้อยละ 70 และให้หญิงที่ตรวจพบความผิดปกติของปากมดลูก ได้รับการรักษา อย่างน้อยร้อยละ 90
ชนิดของวัคซีน HPV
วัคซีน HPV ที่มีในปัจจุบัน มี 3 ชนิด คือ ชนิดสองสายพันธุ์ (bivalent), สี่สายพันธุ์ (quadrivalent) และ เก้าสายพันธุ์ (nonavalent)
- Bivalent (Cervarix/Cecolin) ป้องกัน HPV สายพันธุ์ 16 และ 18
- Quadrivalent (Gardasil) ป้องกัน HPV สายพันธุ์ 6, 11, 16 และ 18
- Nonavalent (Gardasil-9) ป้องกัน HPV สายพันธุ์ 6, 11, 16, 18, 31, 33, 45, 52 และ 58
ซึ่งวัคซีนทั้งหมดได้รับการออกแบบมาเพื่อป้องกันการติดเชื้อ HPV ในระยะเริ่มแรกและรอยโรคที่เกี่ยวข้องกับ HPV ที่เกิดในภายหลัง (HPV-associated lesions)1,2
ใครบ้างที่ควรได้รับ vaccine และควรได้รับเมื่อใด
ตามคำแนะนำของ American College of Obstetricians and Gynecologists (ACOG) ค.ศ. 20203 แนะนำให้ฉีดวัคซีน HPV ทั้งในผู้ชายและผู้หญิง โดยแนะนำในช่วงกลุ่มอายุ 9-26 ปี (มีการฉีดเป็นวัคซีนพื้นฐานที่อายุ 11-12 ปี แต่อาจเริ่มฉีดได้ตั้งแต่อายุ 9 ปีในบางรายที่มีความเสี่ยงต่อการรับเชื้อสูง) สำหรับผู้ที่มีอายุมากกว่า 26 ปีไปจนถึงอายุ 45 ปี แนะนำให้มีตัดสินใจร่วมกับแพทย์ผู้ดูแล ถึงประสิทธิภาพ ผลข้างเคียง และความคุ้มค่า และในคำแนะนำล่าสุด ของศูนย์ควบคุมโรคติดต่อสหรัฐอเมริกา (CDC) ค.ศ. 20234 ก็ไปในแนวทางเดียวกัน
สำหรับคำแนะนำเกี่ยวกับการฉีดวัคซีน HPV ของราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทยแนะนำไว้ดังนี้
- กลุ่มเป้าหมายหลักที่แนะนำให้ฉีดวัคซีน คือ เด็กหญิงอายุ 11-12 ปี โดยฉีด 2 เข็ม ห่างกัน 6-12 เดือน
- กลุ่มอื่นที่แนะนำให้ฉีดวัคซีน คือ
- หญิงและชาย ช่วงอายุ 9-26 ปี โดยฉีด 3 เข็มที่ 0, 1-2, และ 6 เดือน (หากอายุน้อยกว่า 15 ปี ให้ฉีด 2 เข็ม ห่างกัน 6-12 เดือนได้ ยกเว้นมีภาวะภูมิคุ้มกันต่ำต้องฉีดให้ครบ 3 เข็ม)
- หญิงและชายที่มีภาวะภูมิคุ้มกันต่ำ เช่น ติดเชื้อ Human Immunodeficiency Virus (HIV)
- หญิงที่เคยมีผลเซลล์วิทยาปากมดลูก (PAP smear) หรือ ผลตรวจเชื้อ HPV (HPV testing) ผิดปกติ หรือ เคยเป็นรอยโรคระยะก่อนมะเร็งปากมากมดลูก หรือเคยเป็นหูดหงอนไก่มาก่อน
- กลุ่มหญิงอายุ 26-45 ปี ให้พิจารณาการฉีดวัคซีนเป็นรายๆ ไป โดยตัดสินใจร่วมกับบุคลากรทางการแพทย์ หลังจากได้รับข้อมูลเกี่ยวกับความเสี่ยงการติดเชื้อ HPV และประโยชน์ของการฉีดวัคซีน
ในประเทศไทยมีการกำหนดการให้วัคซีนตามแผนงานสร้างเสริมภูมิคุ้มกันโรคของกระทรวงสาธารณสุขปี พ.ศ 2567 โดยจะให้ฉีดวัคซีน HPV เข็มที่ 1 และ 2 ในนักเรียนหญิงชั้นประถมศึกษาปีที่ 5 โดยให้ฉีดแต่ละเข็มห่างกันอย่างน้อย 6 เดือน และกรณีเด็กที่ไม่ได้อยู่ในระบบการศึกษาให้ฉีดที่อายุ
11-12 ปี
เหตุผลที่เลือกช่วงอายุตามคำแนะนำต่างๆข้างต้น เพราะระยะเวลาที่เหมาะสมที่จะทำให้วัคซีนมีประสิทธิภาพสูงสุดคือ การฉีดวัคซีนก่อนการมีเพศสัมพันธ์ครั้งแรก และหากมีการติดเชื้อ HPV แล้วจะไม่มีการนำวัคซีนมาเพื่อใช้ในรักษาหรือช่วยเร่งการกำจัดเชื้อ HPV อย่างไรก็ตามการที่เคยมีผล PAP smear หรือ HPV testing ผิดปกติ, การเคยเป็นหูดหงอนไก่มาก่อนไม่ได้เป็นข้อห้ามในการฉีดวัคซีน 5,6
ควรเลือกฉีดวัคซีนชนิดไหนดี
การพิจารณาชนิดวัคซีนที่จะฉีดนั้น ขึ้นอยู่กับการเข้าถึงของวัคซีนในแต่ละพื้นที่รวมถึงปัจจัยเรื่องของค่าใช้จ่ายในการฉีดวัคซีนก็มีความสำคัญในการพิจารณา อย่างไรก็ตาม หากตัดปัจจัยเรื่องการเข้าถึงและค่าใช้จ่ายออกไป คำแนะนำในปัจจุบันแนะนำให้ฉีดเป็นชนิด 9 สายพันธุ์ ด้วยเหตุผลที่สามารถครอบคลุมชนิดของเชื้อ HPV ได้มากกว่า รวมถึงได้ประโยชน์จากภูมิคุ้มกันระดับชุมชน (herd immunity) จากการได้รับวัคซีนทั้งในผู้ชายและผู้หญิง และจากการศึกษาปัจจุบันพบว่าวัคซีนชนิด 9 สายพันธุ์ ช่วยลดอัตราการเกิดของมะเร็งในผู้ชายมากขึ้นด้วย7
การประเมินและเตรียมความพร้อมก่อนฉีดวัคซีน
สามารถฉีดวัคซีนโดยไม่ต้องเตรียมความพร้อมใดๆ เป็นพิเศษ ไม่ต้องตรวจการตั้งครรภ์ และไม่มีความจำเป็นต้องทำการตรวจ HPV testing หรือภูมิคุ้มกัน ก่อนการได้รับวัคซีน8
กลุ่มประชากรที่ต้องได้รับการพิจารณาเป็นพิเศษ
- หญิงตั้งครรภ์ และหญิงให้นมบุตร
ไม่แนะนำให้ฉีดวัคซีน HPV หากทราบว่ากำลังตั้งครรภ์ เนื่องจากยังมีข้อจำกัดเกี่ยวกับข้อมูลการศึกษาด้านความปลอดภัย แต่หากทราบว่าตั้งครรภ์หลังจากเริ่มฉีดไปแล้วสามารถตั้งครรภ์ต่อไปได้
เนื่องจากการศึกษาปัจจุบันพบว่า การได้รับวัคซีนช่วงตั้งครรภ์ไม่ได้เพิ่มความเสี่ยงต่อ การเกิดภาวะแทรกซ้อนระหว่างตั้งครรภ์ และความผิดปกติของทารกแต่อย่างใด เพื่อให้เกิดความมั่นใจและคลายกังวลของหญิงตั้งครรภ์ แต่วัคซีนที่ต้องฉีดเข็มต่อไปให้เลื่อนไปฉีดหลังคลอด ซึ่งมีการศึกษาว่าวัคซีนมีความปลอดภัยมากพอต่อหญิงที่กำลังให้นมบุตรอยู่ ดังนั้นหญิงหลังคลอดและกำลังให้นมบุตรสามารถได้รับวัคซีนได้เหมือนคนทั่วไป7,8
- หญิงที่มีประวัติติดเชื้อ HPV หรือมีรอยโรคที่สัมพันธ์กับเชื้อ HPV
หญิงที่เคยมีประวัติหูดที่อวัยวะเพศ, มีผลการตรวจคัดกรอง HPV เป็นบวก หรือผลเซลล์วิทยาของปากมดลูก ช่องคลอด ปากช่องคลอดและทวารหนักมีความผิดปกติ ซึ่งบ่งชี้ว่ามีการติดเชื้อ HPV มาแล้ว การฉีดวัคซีน HPV จะยังคงมีประโยชน์ในการป้องกันการติดเชื้อ HPV สายพันธุ์ที่ยังไม่เคยติดมาก่อน จึงยังแนะนำให้มีการฉีดวัคซีนในคำแนะนำข้างต้นในแต่ล่ะชวงอายุดังที่กล่าวไป8,9
อย่างไรก็ตามการฉีดวัคซีนไม่ได้มีส่วนในการรักษาในการติดเชื้อ HPV ก่อนหน้าและประสิทธิภาพของวัคซีนจะไม่ได้เท่ากับหญิงที่ยังไม่เคยได้รับเชื้อมาก่อน ดังนั้น แพทย์ควรให้คำแนะนำนี้ก่อนฉีดวัคซีนด้วย
- บุคลากรทางการแพทย์
สมาคมคอลโปสโคปีและพยาธิวิทยาของปากมดลูกแห่งประเทศสหรัฐอเมริกาหรือ American Society for Colposcopy and Cervical Pathology (ASCCP) กล่าวไว้ว่า บุคลากรทางการแพทย์ขณะปฏิบัติงานรักษารอยโรคที่เกดิจากเชื้อ HPV ไม่ว่าจะเป็นการตัด หรือ จี้ทำลายรอยโรค อาจได้รับเชื้อ HPV จากการที่มีละอองฝอยฟุ้งกระจายได้ สำหรับความเสี่ยงยังไม่เป็นที่แน่ชัด คำแนะนำปัจจุบันบุคลากรทางการแพทย์ควรได้รับวัคซีน HPV เป็นวัคซีนพื้นฐาน ซึ่งบุคคลากรทางการแพทย์นี้รวมถึงแพทย์ผู้รักษา พยาบาล และเจ้าหน้าที่ผู้เกี่ยวข้องที่ต้องสัมผัสผู้ป่วยด้วย10
- ผู้ที่มีภาวะภูมิคุ้มกันบกพร่อง
กลุ่มคนที่มีภาวะภูมิคุ้มกันบกพร่อง11 อันได้แก่ผู้ติดเชื้อ HIV และมี CD4 น้อยกว่า 200 cells/mL,
ผู้ป่วยเปลี่ยนถ่ายอวัยวะ, รับประทานยากดภูมิ, โรคภูมิตุ้มกันต่อต้านตนเอง (autoimmune disease), กลุ่มเม็ดเลือดขาวทำงานบกพร่อง (Complete or partial T-lymphocyte defects) และ B-lymphocyte antibody deficiencies
ตามแนวทางเวชปฏิบัติของราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทย12 แนะนำให้คนกลุ่มนี้ได้รับวัคซีน HPV จำนวน 3 เข็ม ที่ 0, 1-2 และ 6 เดือน (เนื่องมาจากประสิทธิภาพของวัคซีนอาจไม่เท่ากับคนทั่วไป) และในกลุ่มนี้แม้ว่าอายุมากกว่า 26 ปีก็ยังแนะนำให้ฉีดวัคซีน HPV อยู่ถ้าก่อนหน้านี้ไม่เคยได้รับวัคซีน
ประสิทธิภาพและการตอบสนองของภูมิคุ้มกัน
ประสิทธิภาพในการสร้างแอนติบอดีค่อนข้างสูงทั้งในวัคซีนชนิด nonavalent, quadrivalent และ bivalent โดยในภาพรวมอัตรา seroconversion rate อยู่ที่ร้อยละ 93-100 ในผู้หญิงและร้อยละ 99-100 ในผู้ชาย1,13-16 และระดับ titer ของภูมิคุ้มกันจะขึ้นสูงในผู้ที่มีอายุน้อยเทียบกับอายุมาก ในปัจจุบันยังไม่ทราบว่าระดับ titer ที่เหมาะสมว่าเท่าใด จึงเพียงพอต่อการป้องกันการติดเชื้อ HPV (minimum threshold titer) แต่พบความสัมพันธ์ว่าเมื่อระดับภูมิคุ้มกันขึ้นไม่ว่าจะมากหรือน้อยเมื่อติดตามไปพบว่าความเสี่ยงในการติดเชื้อของ HPV จีโนไทป์ชนิดนั้นๆ จะลดลง17,18 และเมื่อเปรียบเทียบระดับภูมิคุ้มกันของการฉีดวัคซีนกับการติดเชื้อโดยธรรมชาติพบว่าระดับภูมิคุ้มกันที่ขึ้นจากการฉีดวัคซีนสูงกว่าการติดเชื้อโดยธรรมชาติ
เมื่อมีข้อจำกัดและสามารถฉีดวัคซีนได้เพียง 1 เข็ม (Single dose of HPV vaccine)
มีการทบทวนวรรณกรรมอย่างเป็นระบบ ใน ค.ศ. 2019 – 2022 เกี่ยวกับ การได้รับวัคซีนHPV 1 เข็ม โดยเทียบระหว่างกลุ่มที่ได้รับวัคซีนเพียง 1 เข็มกับกลุ่มที่ไม่ได้รับวัคซีน, ได้รับวัคซีน 2 และ 3 เข็ม เฝ้าติดตามอุบัติการณ์ในการตรวจพบ HPV สายพันธุ์ 16 และ18 ที่คงอยู่มากกว่า 6 เดือน พบว่ากลุ่มที่ได้รับวัคซีนเพียง 1 เข็มเทียบกับกลุ่มที่ไม่ได้รับวัคซีนเลย อุบัติการณ์การตรวจพบเชื้อ HPV ลดลงอย่างมีนัยสำคัญทางสถิติ และให้ผลที่สอดคล้องกันเมื่อตามดูอุบัติการณ์ที่ 12 เดือน19
และเมื่อเปรียบเทียบระหว่างกลุ่มที่ได้รับวัคซีนเพียง 1 เข็มกับกลุ่มที่ได้รับวัคซีน 2 เข็ม พบว่าอุบัติการณ์ในการตรวจพบ HPV สายพันธุ์ 16 และ18 ที่คงอยู่มากกว่า 6 และ 12 เดือน ไม่ได้มีความแตกต่างกันอย่างมีนัยสำคัญทางสถิติ รวมไปถึงการเกิดรอยโรคระยะก่อนมะเร็ง (CIN2+) ก็พบว่าสอดคล้องไปในแนวทางเดียวกันคือไม่ได้มีความแตกต่างกันของอุบัติการณ์การเกิด แต่เมื่อดูผลในแง่ของ การสร้างระดับภูมิคุ้มกัน (immunogenicity) พบว่าเมื่อเปรียบเทียบกลุ่มที่ได้รับวัคซีน 2 เข็มกับ 1 เข็ม ใน ระดับภูมิคุ้มกัน ของกลุ่มที่ได้รับวัคซีน 2 เข็มจะมีระดับที่สูงกว่า จึงแนะนำว่า ถ้าไม่ได้มีข้อจำกัดในแง่ค่าใช้จ่ายและการเข้าถึงควรได้รับฉีดวัคซีนให้ครบ แต่ถ้ามีข้อจำกัด การได้รับวัคซีนเพียง 1 เข็มก็ดีกว่าไม่ได้รับวัคซีนเลย และนอกจากประโยชน์ด้านการลดอุบัติการณ์รอยโรคก่อนมะเร็งแล้ว การได้รับวัคซีนเพียง 1 เข็ม ยังมีประโยชน์ในเรื่องของการลดอัตราการเกิดหูดที่อวัยวะเพศได้ด้วย เมื่อเทียบกับกลุ่มที่
ไม่เคยได้รับวัคซีน
ความปลอดภัยของวัคซีน HPV
วัคซีน HPV ทุกชนิดมีข้อมูลรับรองเกี่ยวกับความปลอดภัยที่ได้รับจากการศึกษาทดลองทางคลินิกขนาดใหญ่ และยังไม่มีข้อมูลถึงภาวะแทรกซ้อนรุนแรงภายหลังจากการได้รับอนุญาตและนำมาใช้ทางคลินิก วัคซีนทั้งหมดที่ผลิตขึ้นนั้นได้ใช้ส่วนประกอบที่คล้ายกับ viral capsid โดยที่ไม่มีสารพันธุกรรมของไวรัส และผลิตขึ้นในระบบชีวภาพที่มีการควบคุมและมีประวัติการใช้งานที่ปลอดภัยอย่างชัดเจน20 คณะกรรมการขององค์การอนามัยโลก (WHO)21 ระบุว่าเมื่อเปรียบเทียบความเสี่ยง กับประโยชน์ของวัคซีนพบว่าอยู่ในเกณฑ์ที่เหมาะสม และหลักฐานปัจจุบันไม่พบความเกี่ยวข้องว่าการฉัดวัคซีน HPV จะส่งผลเสียต่อภาวะเจริญพันธุ์ 22,23
สำหรับผลข้างเคียงที่พบบ่อย ได้แก่ อาการปวดศีรษะ คลื่นไส้ อาเจียน รู้สึกอ่อนเพลีย บางรายงาน24 พบอาการเวียนศีรษะและเป็นลมหมดสติ รวมไปถึงมีส่วนน้อยที่มีอาการกล้ามเนื้ออ่อนแรง แต่ไม่พบว่าเพิ่มความเสี่ยงต่อการเกิด Guillain-Barré Syndrome เมื่อเปรียบเทียบระหว่างกลุ่มที่ได้รับวัคซีนป้องกันโรคชนิดอื่นๆในกลุ่มอายุเดียวกัน25
พฤติกรรมที่เปลี่ยนไปหลังฉีดวัคซีน HPV
หลายคนมีความกังวลเกี่ยวกับการมีพฤติกรรมทางเพศที่ไม่เหมาะสมหลังจากฉีดวัคซีน HPV มีหลายการศึกษา26,27 พยายามแสดงให้เห็นว่าการฉีดวัคซีน HPV ไม่ได้เพิ่มความเสี่ยงในการมีเพศสัมพันธ์ที่ไม่ปลอดภัย อ้างอิงการศึกษาหนึ่ง28 ที่ทำในเด็กอายุ 11-12 ปี 493 คนมีประวัติการฉีดวัคซีนอย่างน้อย 1 เข็ม และ 905 คนไม่เคยได้รับการฉีดวัคซีน โดยติดตามอัตราการตั้งครรภ์ การติดเชื้อคลาไมเดีย (Chlamydia trachomatis) และอัตราการเข้ารับการปรึกษาเรื่องการคุมกำเนิด เมื่อปรับตัวกวนในเรื่องปัจจัยพื้นฐานทางสุขภาพ เชื้อชาติและสถานภาพ พบว่าการฉีดวัคซีน HPV ไม่ได้ส่งผลต่ออัตราการเพิ่มขึ้นของพฤติกรรมทางเพศที่ไม่เหมาะสม
กลยุทธ์ในการเพิ่มการได้รับวัคซีน HPV
จากการสำรวจโดยใช้แบบสอบถามผู้ปกครองถึงเหตุผลที่ไม่สนใจในการฉีดวัคซีน HPV ให้กับบุตรหลานตนเองตั้งแต่วัยเด็ก พบ 5 เหตุผลสำคัญดังนี้
- ยังมีความกังวลเกี่ยวกับความปลอดภัยของวัคซีน HPV
- ยังไม่เห็นถึงความจำเป็นและไม่ได้มีผู้แนะนำให้ฉีด
- ยังขาดความรู้ความเข้าใจเกี่ยวกับวัคซีน และตัวโรคที่เกิดจากเชื้อไวรัส HPV
- ไม่คิดว่าบุตรหลานตนเองจะมีกิจกรรมทางเพศในวัยนี้
- ขาดโอกาสในการเข้าถึงวัคซีน ในที่นี้รวมถึงสิทธิ์การรักษา และค่าใช้จ่ายในการฉีดวัคซีน
ได้มีการแก้ปัญหาเหล่านี้โดยยึดหลักการดำเนินงานโดยยึดชุมชนเป็นฐาน (Community based Intervention: CBI) เพื่อเพิ่มการเข้าถึงวัคซีน รวมถึงเน้นย้ำความสำคัญต่อประชาชน และแพทย์ที่ลงตรวจให้มีการแนะนำทั้งเชิงรับและเชิงรุก รวมไปถึงกลยุทธ์ทางการตลาดด้านราคาและการส่งสริมการขายให้มากขึ้น บางประเทศแก้ปัญหาโดยการจัดเป็นวัคซีนพื้นฐาน (national vaccine program) เช่น สหราชอาณาจักร, เดนมาร์ก, ออสเตรเลีย เป็นต้น29-31
ในประเทศไทยได้ใช้กลยุทธดำเนินงานในรูปแบบวัคซีนในสถานศึกษา (school-based vaccination) โดยดำเนินงานผ่านสถาบันการศึกษา ล่าสุดเมื่อ พ.ศ. 2566 ที่ผ่านมา หลังจากพึ่งผ่านพ้นวิกฤติ covid-19 ที่ทำให้วัคซีน HPV ขาดและการเข้าถึงวัคซีนน้อยลงอย่างมีนัยสำคัญ จึงได้ออกแนวทางการให้บริการวัคซีนป้องกันการติดเชื้อไวรัส HPV ตามนโยบายเร่งรัด 100 วันของกระทรวงสาธารณสุขโดยเน้นกลุ่มเป้าหมายหญิงไทยอายุ 11-20 ปี ที่ยังไม่ได้รับวัคซีนครบ 2 เข็ม ดำเนินงานใน 76 จังหวัดและกรุงเทพมหานคร เป้าหมายคือ การฉีดวัคซีน HPV ให้ได้อย่างน้อย 1 ล้านโดสใน 100 วัน
มะเร็งปากมดลูก ตรวจพบเร็ว รักษาได้ ด้วย HPV self-sampling
HPV เป็นเรื่องของทุกคน คนโสดหรือไม่เคยมีเพศสัมพันธ์ก็มีโอกาสติดเชื้อ HPV จากการสัมผัสสิ่งต่างๆ ที่มีเชื้อได้ ดังนั้น เพื่อเพิ่มการเข้าถึงการคัดกรอง ลดความเขินอายของผู้รับบริการ ลดภาระต่อผู้ให้บริการ ปัจจุบัน จึงได้มีการแนะนำ ให้ประชาชนตรวจคัดกรองมะเร็งปากมดลูกด้วยตนเอง ด้วยวิธี HPV self-sampling
ตามแนวทางการเก็บสิ่งส่งตรวจด้วยตนเองของสถาบันมะเร็งแห่งชาติ (National Cancer Institute) กรมการแพทย์และกระทรวงสาธารณสุข แนะนำวิธีการเก็บสิ่งส่งตรวจด้วยตนเองดังนี้32
- ล้างมือให้สะอาด / สเปรย์แอลกอฮอล์ก่อนการเก็บตัวอย่างทุกครั้ง
- ฉีกซองไม้เก็บตัวอย่าง จับตรงส่วนของขีดสีดำระวังอย่าสัมผัสโดนส่วนของสำลีปลายไม้เก็บตัวอย่าง และห้ามนำไม้เก็บตัวย่างไปจุ่มในขวดน้ำยาก่อนเก็บตัวอย่าง
- ยืนหรือนั่งในท่าที่สบาย ใช้ไม้เก็บตัวอย่างสอดเข้าไปในช่องคลอด ลึกประมาณ 2 นิ้วหรือ 5 เซนติเมตร จากนั้นหมุนไม้เก็บตัวอย่างในทิศทางเดียวกันให้สำลีที่ปลายไม้เก็บตัวอย่างสัมผัสกับผนังของช่องคลอด จับเวลาประมาณ 10-30 วินาที แล้วดึงไม้ออก
- เปิดฝาหลอดเก็บตัวอย่าง ในขณะที่ยังคงถือไม้เก็บตัวอย่างไว้ (ไม่ควรวางไม้เก็บตัวอย่างไว้ที่พื้นเพราะอาจจะเกิดการปนเปื้อนได้) ระวังอย่าให้น้ำยาในหลอดหก
- จุ่มไม้เก็บตัวอย่างลงในหลอดน้ำยาเก็บตัวอย่างให้ขีดสีดำกลางไม้ตรงกับขอบของหลอดน้ำยาแล้วทำการหักส่วนเกินของไม้เก็บตัวอย่างทิ้ง
- ปิดฝาหลอดน้ำยาเก็บอย่างให้สนิทพร้อมเขียนชื่อ-นามสกุลที่ข้างหลอด
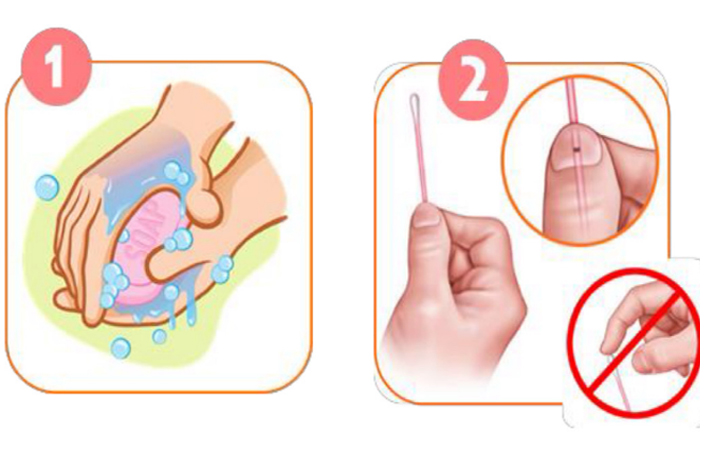
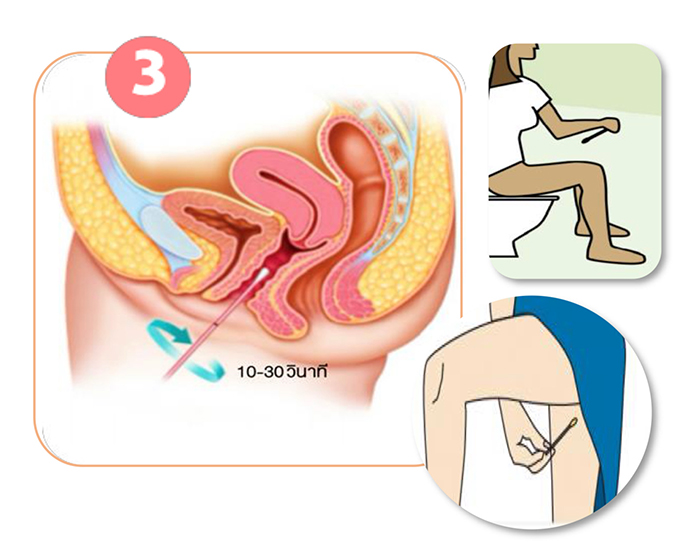
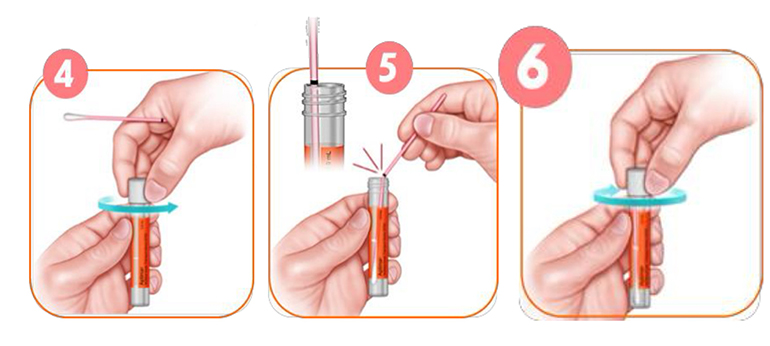
ภาพที่ 1: วิธีการเก็บสิ่งส่งตรวจ HPV self-sampling ด้วยตนเอง สถาบันมะเร็งแห่งชาติ
เมื่อไหร่จึงควรตรวจ
ไม่ใช่ทุกคนที่มีเชื้อ HPV จะกลายเป็นมะเร็งปากมดลูกเสมอไป ถ้าระบบภูมิคุ้มกันของร่างกายทำงานได้ดี จะสามารถกำจัดเชื้อได้เองได้ถึงร้อยละ 90 ภายในระยะเวลา 1-2 ปี ฉะนั้นการจะกลายเป็นระดับผิดปกติที่มากขึ้นหรือเป็นมะเร็งนั้นจะต้องมีการคงอยู่ของเชื้อ (persistent infection) และระยะกว่าที่จะกลายเป็นมะเร็งนั้นใช้ระยะถึง 5-15 ปี ด้วยการดำเนินโรคที่ช้า จึงเป็นที่มาให้เรามีโอการในการคัดกรองและตรวจพบระยะก่อนมะเร็งได้มากกว่ามะเร็งชนิดอื่นๆ
แนวทางในการตรวจคัดกรองมะเร็งปากมดลูกในปัจจุบันแนะนำให้มีการตรวจคัดกรองด้วย HPV testing เป็นหลักและการตรวจคัดกรองโดยใช้การตรวจแบบเซลล์วิทยามีบทบาทน้อยลง โดยทั่วไปจะเริ่มคัดกรองที่อายุ 25 ปี ไปจนถึงอายุ 65 ปี ดังคำแนะนำการตรวจคัดกรองมะเร็งปากมดลูก อ้างอิงตามราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทย พ.ศ. 2563
| การตรวจเซลล์วิทยา (PAP smear หรือ liquid based cytology) |
HPV DNA testing | ||
| ร่วมกับการตรวจเซลล์วิทยา (co-testing) | Primary HPV testing |
||
| อายุที่เริ่มตรวจ | 25 ปี ในสตรีที่มีเพศสัมพันธ์แล้ว หรือ 30 ปี ในสตรีที่ไม่เคยมีเพศสัมพันธ์ |
25 ปี ในสตรีที่มีเพศสัมพันธ์แล้ว หรือ 30 ปี ในสตรีที่ไม่เคยมีเพศสัมพันธ์ | 25 ปี ในสตรีที่มีเพศสัมพันธ์แล้ว หรือ 30 ปี ในสตรีที่ไม่เคยมีเพศสัมพันธ์ |
| ความถี่ในการตรวจ | ทุก 2 ปี | ทุก 5 ปี | ทุก 5 ปี |
| อายุที่หยุดตรวจ | มากกว่า 65 ปี ถ้าผลตรวจไม่พบความผิดปกติติดต่อกัน 5 ครั้ง | มากกว่า 65 ปี ถ้าผลตรวจไม่พบความผิดปกติติดต่อกัน 2 ครั้ง | มากกว่า 65 ปี ถ้าผลตรวจไม่พบความผิดปกติติดต่อกัน 2 ครั้ง |
*สตรีที่อายุน้อยกว่า 25 ปี ไม่แนะนำให้ตรวจคัดกรอง ยกเว้นในสตรีที่มีความเสี่ยงสูง เช่น ติดเชื้อเฮชไอวี มีคู่นอนหลายคน เป็นโรคติดเชื้อทางเพศสัมพันธ์ เป็นต้น
**สตรีที่ตัดมดลูกพร้อมกับปากมดลูกออกแล้วและไม่มีประวัติเป็น CIN หรือมะเร็งปากมดลูก ไม่จำเป็นต้องตรวจคัดกรอง.
ตารางที่ 1: ดัดแปลงจากคำแนะนำการตรวจคัดกรองมะเร็งปากมดลูก ราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทย พ.ศ. 2563
ความน่าเชื่อถือของการตรวจด้วยตนเอง
การที่ผลตรวจจะน่าเชื่อถือหรือไม่นั้น นอกจากวิธีการเก็บสิ่งส่งตรวจที่ควรทำอย่างถูกต้องแล้วชุดอุปกรณ์ที่ใช้ในการเก็บสิ่งส่งตรวจก็มีความสำคัญเช่นกันและควรได้รับการรับรองก่อนนำมาใช้ตรวจ โดยปัจจุบันมี 2 องค์กรที่ออกมารับรองชุดอุปกรณ์การการตรวจคือ WHO และ FDA ในข้อบ่งชี้ primary HPV testing
- Cobas รับรองโดย FDA (ตรวจหาเชื้อ HPV กลุ่มความเสี่ยงสูง 12 สายพันธุ์ และ รายงานผลสายพันธุ์ 16 และ 18 แยกต่างหาก)
- BD Onclarity รับรองโดย FDA (ตรวจหาเชื้อ HPV ความเสี่ยงสูง 14 สายพันธุ์ โดยรายงานแยก 6 สายพันธุ์ คือ สายพันธุ์ 16, 18, 31, 45, 51, and 52 และรายงานเป็นกลุ่ม สายพันธุ์ที่เหลือ ได้แก่ สายพันธุ์ 33,58,35,39,68,56,59,66
- Cepheid Xpert HPV รับรองโดย WHO (ตรวจหาเชื้อ HPV กลุ่มความเสี่ยงสูง 11 สายพันธุ์ และ รายงานผลสายพันธุ์ 16 และ 18/45 แยก)
- Qiagen care รับรองโดย WHO (ตรวจหาเชื้อ HPV กลุ่มความเสี่ยงสูง 14 สายพันธุ์)
สำหรับคำแนะนำ ของ WHO ค.ศ. 2022 (strong recommendation) แนะนำให้ใช้การตรวจหาเชื้อ HPV ด้วยตนเอง เป็นทางเลือกเสริมในการตรวจคัดกรองมะเร็งปากมดลูกในกลุ่มอายุ 30-60 ปี
มีข้อกังวลว่าการให้ประชาชนตรวจเองกับการตรวจโดยบุคลากรทางการแพทย์ โอกาสในการตรวจพบเชื้อ HPV มีความแตกต่างกันมากน้อยเพียงใด ข้อดีของการเก็บตัวอย่างโดยบุคลากรทางการแพทย์ คือจะสามารถตรวจดูลักษณะช่องคลอด ปากช่องคลอด ปากมดลูก รวมถึงลักษณะสารคัดหลั่งต่างๆ และเก็บสิ่งส่งตรวจจากตรงบริเวณปากมดลูกได้มากกว่า แต่ด้วยข้อจำกัดของการตรวจหาเชื้อ HPV ด้วยตนเอง คือผู้ตรวจจะไม่สามารถมองเห็นความผิดปกติดังกล่าวได้ บางคนไม่กล้าใส่อุปกรณ์การตรวจเข้าไปลึก ฉะนั้นมีโอกาสที่จะได้สิ่งส่งตรวจจากปากมดลูกน้อยลง โดยอาจได้สิ่งส่งตรวจจากบริเวณช่องคลอดด้านบน ด้านล่างหรือแค่บริเวณปากช่องคลอดมาแทน
การศึกษา33 พบว่าการเก็บสิ่งส่งตรวจจากปากมดลูก ช่องคลอดส่วนบนและส่วนล่าง หรือปากช่องคลอดโอกาสในการตรวจพบ CIN2+ (sensitivity) มีความแตกต่างกันโดยจะลดหลั่นไปตามความห่างจากปากมดลูก แต่ในภาพรวมโอกาสในการตรวจพบยังมากกว่าร้อยละ 90 และความแตกต่างของการตรวจพบ CIN2+ ในแต่ละบริเวณมีความแตกต่างกันน้อยมาก (น้อยกว่าร้อยละ 10 และไม่มีนัยสำคัญทางสถิติ)34
อย่างไรก็ตามคำแนะนำในปัจจุบัน แนะนำว่า ควรเก็บให้ถูกต้องและลึกมากพอเพื่อเพิ่ม ความไว และความจำเพาะต่อโรค
วิธีการตรวจจากสิ่งส่งตรวจปัจจุบันมี 2 วิธีคือการตรวจแบบ signal amplification (SA) และ polymerase chain reaction (PCR) สำหรับการตรวจหาเชื้อ HPV ด้วยตนเอง แนะนำให้ทำการตรวจแบบ PCR มากกว่า signal amplification เนื่องจากจะเพิ่มโอกาสการตรวจพบเชื้อ ส่วนการเก็บสิ่งส่งตรวจโดยใช้ swabs, brushes หรือ tampons ให้ผลลัพธ์ไม่ต่างกัน34
บทสรุป
การส่งเสริมการฉีดวัคซีนป้องกันเชื้อไวรัส HPV และการตรวจคัดกรองด้วยตนเองถือเป็นกลไกสำคัญในการป้องกันและการตรวจพบมะเร็งปากมดลูกระยะเริ่มต้น การนำโครงการฉีดวัคซีนป้องกันไวรัส HPV มาใช้อย่างแพร่หลายได้ลดการติดเชื้อ HPV หูดหงอนไก่ และรอยโรคก่อนเป็นมะเร็งปากมดลูกได้อย่างมีนัยสำคัญ ส่งผลให้อุบัติการณ์มะเร็งปากมดลูกลดลง
นอกจากนี้ การบูรณาการการตรวจคัดกรอง HPV ด้วยตนเองเข้าไปในโครงการคัดกรองมะเร็งปากมดลูกยังเป็นการเพิ่มอัตราการเข้ารับการคัดกรอง โดยเฉพาะในกลุ่มผู้ด้อยโอกาส ผู้ที่มีความเขินอาย และผู้ที่เข้าถึงบริการสาธารณสุขได้ยาก
แม้จะมีความก้าวหน้าเหล่านี้ แต่ก็ยังมีความท้าทายในแง่การสร้างความเท่าเทียมในการเข้าถึงการฉีดวัคซีนและการคัดกรอง HPV การรับมือกับความกังวลใจเรื่องวัคซีน และการปรับใช้โครงการตรวจ HPV ด้วยตนเองในสภาพแวดล้อมทางการแพทย์ที่หลากหลาย จำเป็นต้องมีความพยายามอย่างต่อเนื่องในการให้การศึกษา การรณรงค์ และการจัดสรรทรัพยากรเพื่อเอาชนะอุปสรรคเหล่านี้ เพื่อที่เราจะสามารถก้าวสู่เป้าหมายในการขจัดมะเร็งปากมดลูกให้หมดไปจากปัญหาสาธารณสุขได้
เอกสารอ้างอิง
- Gardasil 9 (Human papillomavirus 9-valent vaccine, recombinant). US FDA approved product information. Whitehouse Station, NJ: Merck & Co, Inc; June 2020.
- Trimble CL, Morrow MP, Kraynyak KA, et al. Safety, efficacy, and immunogenicity of VGX-3100, a therapeutic synthetic DNA vaccine targeting human papillomavirus 16 and 18 E6 and E7 proteins for cervical intraepithelial neoplasia 2/3: a randomised, double-blind, placebo-controlled phase 2b trial. Lancet. 2015;386:2078.
- American College of Obstetricians and Gynecologists’ Committee on adolescent Health Care, American College of Obstetricians and Gynecologists’ Immunization, Infectious Disease, and Public Health Preparedness Expert Work Group. Human Papillomavirus Vaccination: ACOG Committee Opinion, Number 809. Obstet Gynecol. 2020;136:e15. Reaffirmed 2023.
- Human Papillomavirus vaccines: World Health Organization position paper, December 2022. Available from: https://www.who.int/teams/immunization-vaccines-and-biologicals/policies/position-papers/human-papillomavirus-(hpv). Accessed January 10, 2024.
- Egemen D, Katki HA, Chaturvedi AK, et al. Variation in Human Papillomavirus Vaccination Effectiveness in the US by Age at Vaccination. JAMA Netw Open 2022; 5:e2238041.
- Chambers C, Deeks SL, Sutradhar R, et al. Vaccine Effectiveness Against 12-Month Incident and Persistent Anal Human Papillomavirus Infection Among Gay, Bisexual, and Other Men Who Have Sex With Men. J Infect Dis. 2023;228:89.
- Petrosky E, Bocchini JA Jr, Hariri S, et al. Use of 9-valent human papillomavirus (HPV) vaccine: updated HPV vaccination recommendations of the advisory committee on immunization practices. MMWR Morb Mortal Wkly Rep 2015; 64:300
- Markowitz LE, Dunne EF, Saraiya M, et al. Human papillomavirus vaccination: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep 2014; 63:1.
- Murthy N, Wodi AP, McNally VV, et al. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2024. MMWR Morb Mortal Wkly Rep. 2024;73:11.
- Harrison R, Huh W. Occupational Exposure to Human Papillomavirus and Vaccination for Health Care Workers. Obstet Gynecol. 2020;136:663.
- Rubin LG, Levin MJ, Ljungman P, et al. 2013 IDSA clinical practice guideline for vaccination of the immunocompromised host. Clin Infect Dis. 2014;58:309.
- แนวทางเวชปฏิบัติของราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทย. การป้องกันมะเร็งปากมดลูกปฐมภูมิ RTCOG Clinical practice guideline. Primary prevention of cervical cancer [อินเตอร์เน็ต]. ราชวิทยาลัยสูตินรีแพทย์แห่งประเทศไทย. พ.ศ. 2563. [เข้าถึงเมื่อ 11 มี.ค. 2567].
- GlaxoSmithKline Vaccine HPV-007 Study Group, Romanowski B, de Borba PC, et al. Sustained efficacy and immunogenicity of the human papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine: analysis of a randomised placebo-controlled trial up to 6.4 years. Lancet. 2009;374:1975.
- Vesikari T, Brodszki N, van Damme P, et al. A Randomized, Double-Blind, Phase III Study of the Immunogenicity and Safety of a 9-Valent Human Papillomavirus L1 Virus-Like Particle Vaccine (V503) Versus Gardasil® in 9-15-Year-Old Girls. Pediatr Infect Dis J. 2015;34:992.
- Petäjä T, Keränen H, Karppa T, et al. Immunogenicity and safety of human papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine in healthy boys aged 10-18 years. J Adolesc Health. 2009;44:33.
- Reisinger KS, Block SL, Lazcano-Ponce E, et al. Safety and persistent immunogenicity of a quadrivalent human papillomavirus types 6, 11, 16, 18 L1 virus-like particle vaccine in preadolescents and adolescents: a randomized controlled trial. Pediatr Infect Dis J. 2007;26:201.
- Lin SW, Ghosh A, Porras C, et al. HPV16 seropositivity and subsequent HPV16 infection risk in a naturally infected population: comparison of serological assays. PLoS One. 2013;8:e53067.
- Safaeian M, Porras C, Schiffman M, et al. Epidemiological study of antiHPV16/18 seropositivity and subsequent risk of HPV16 and -18 infections. J Natl Cancer Inst. 2010;102:1653.
- Updated systematic review on the immunogenicity and efficacy of a single dose of HPV vaccine. Available from: https://cdn-auth-cms.who.int/media/docs/defaultsource/immunization/position_paper_documents/ human-papillomavirus-(hpv)/systematic-review-of-1-dose-of-hpv-vaccinec14d7ee3-e409-4a1a-afd9-c3e7e0dd2bd9.pdf. Accessed March 14, 2023.
- Frazer IH, Cox JT, Mayeaux EJ Jr, et al. Advances in prevention of cervical cancer and other human papillomavirus-related diseases. Pediatr Infect Dis J 2006; 25:S65.
- World Health Organization. Global Advisory Committee on Vaccine Safety. Safety of HPV vaccines. July 2017. Available from: https://www.who.int/groups/globaladvisory-committee-on-vaccine-safety/topics/human-papillomavirus-vaccines/safety. Accessed on March 14, 2024.
- Torella M, Marrapodi MM, Ronsini C, et al. Risk of Premature Ovarian Insufficiency after Human Papilloma Virus Vaccination: A PRISMA Systematic Review and Meta-Analysis of Current Evidence. Vaccines (Basel). 2023; 11.
- Schmuhl NB, Mooney KE, Zhang X, et al. No association between HPV vaccination and infertility in U.S. females 18-33 years old. Vaccine. 2020;38:4038.
- Centers for Disease Control and Prevention (CDC). Syncope after vaccination—United States, January 2005-July 2007. MMWR Morb Mortal Wkly Rep. 2008; 57:457.
- Slade BA, Leidel L, Vellozzi C, et al. Postlicensure safety surveillance for quadrivalent human papillomavirus recombinant vaccine. JAMA. 2009; 302:750.
- Schuler CL, Reiter PL, Smith JS, Brewer NT. Human papillomavirus vaccine and behavioral disinhibition. Sex Transm Infect. 2011; 87:349.
- Marlow LA, Forster AS, Wardle J, Waller J. Mothers’ and adolescents’ beliefs about risk compensation following HPV vaccination. J Adolesc Health. 2009; 44:446.
- Bednarczyk RA, Davis R, Ault K, et al. Sexual activity-related outcomes after human papillomavirus vaccination of 11- to 12-year-olds. Pediatrics. 2012; 130:798.
- National HPV vaccination program register. Coverage Data. Australia. Available from: http://www.hpvregister.org.au/research/coverage-data. Accessed March 10, 2024).
- Vaccine uptake guidance and the latest coverage data. Public Health England. Available from: https://www.gov.uk/government/collections/vaccine-uptake. Accessed March 10, 2024.
- Widgren K, Simonsen J, Valentiner-Branth P, Mølbak K. Uptake of the human papillomavirus-vaccination within the free-of-charge childhood vaccination programme in Denmark. Vaccine. 2011; 29:9663.
- แนวทางการเก็บสิ่งส่งตรวจด้วยตนเองของสถาบันมะเร็งแห่งชาติ (National Cancer Institute). กรมการแพทย์และกระทรวงสาธารณสุข [อินเตอร์เน็ต] สถาบันมะเร็งแห่งชาติ (National Cancer Institute). เข้าถึงเมื่อ 11 มี.ค. 2567.
- Li T, Chen S, Li X, et al. The features of high-risk human papillomavirus infection in different female genital sites and impacts on HPV-based cervical cancer screening. Virol J. 2023; 20(1):116.
- Sy F, Greuel M, Winkler V, et al. Accuracy of HPV testing on self-collected and clinician-collected samples for different screening strategies in African settings: A systematic review and meta-analysis. Gynecol Oncol. 2022; 166(2):358-368.
ปัญหาทางนรีเวชที่พบบ่อยในวัยรุ่น (common gynecological problem in adolescent)
ปัญหาทางนรีเวชที่พบบ่อยในวัยรุ่น
(common gynecological problem in adolescent)
พญ.ณัฏฐา ยศชนะ
ผศ.พญ.อุษณีย์ แสนหมี่
บทนำ (1)
ปัญหาทางนรีเวชในวันรุ่นแตกต่างจากในสตรีวัยเจริญพันธุ์ เนื่องจากสรีรวิทยาของระบบต่อมไร้ท่อทั้งไฮโปทาลามัส ต่อมใต้สมองส่วนหน้าและรังไข่ยังทำงานไม่เต็มที่ มีโรคส่วนหนึ่งที่เกี่ยวข้องกับความผิดปกติแต่กำเนิดที่จะมีอาการแสดงหลังจากเข้าสู่วัยรุ่นเช่น ความผิดปกติแต่กำเนิดของการเจริญอวัยวะสืบพันธ์ภายในเพศหญิง การวินิจฉัยแยกโรคกลุ่มเนื้องอกรังไข่แตกต่างในสตรีวัยเจริญพันธุ์ ในขณะเดียวกันหญิงวัยรุ่นก็มีโอกาสที่จะมีพฤติกรรมทางเพศเหมือนวัยเจริญพันธุ์ได้จึงมีความเสี่ยงที่จะเกิดโรคติดต่อทางเพศสัมพันธ์ และสามารถตั้งครรภ์ได้
การซักประวัติให้ได้ถึงการวินิจฉัยโรคต้องอาศัยความละเอียดอ่อนมากกว่าในผู้ใหญ่ เนื่องจากสตรีวัยรุ่นยังมีประสบการณ์ชีวิตไม่มากพอทั้งด้านร่างกาย จิตใจ และอารมณ์ รวมถึงความสัมพันธ์ของคนในครอบครัว ในหมู่เพื่อน หรือคู่รักอาจมีผลต่อการตัดสินใจ ดังนั้นแพทย์ที่ดูแลควรจะต้องทราบถึงลักษณะที่ปกติของวัยรุ่น โรคทางนรีเวชที่พบได้บ่อยในวัยรุ่น และวิธีการซักประวัติ ตรวจร่างกาย ส่งตรวจทางห้องปฏิบัติการ เพื่อการรักษาที่ถูกต้องและเหมาะสม รวมถึงให้ข้อมูลทั้งต่อตัวผู้ป่วยเองและผู้ปกครองที่อาจมีความกังวลต่อปัญหาของผู้ป่วย
American college of obstetrics and gynecologist แนะนำให้สูตินรีแพทย์เริ่มให้ความรู้เกี่ยวกับสุขศึกษา และ เพศศึกษา การคุมกำเนิด ในสตรีวัยรุ่นตั้งแต่อายุ 13-15 ปี โดยการเข้าพบแต่ละครั้งแพทย์ควรสังเกตความสัมพันธ์ในครอบครัวจากบทสนทนา ว่าเป็นความสัมพันธ์แบบเชื่อใจ ชักนำ หรือตามใจ แพทย์ควรสร้างความสัมพันธ์ที่ดีกับตัวผู้ป่วยเพื่อให้เกิดความเชื่อถือเชื่อใจ การพูดคุยซักประวัติอาจจะเริ่มจากพูดคุยกับตัวผู้ป่วยพร้อมกับผู้ปกครองก่อน และพูดคุยกับผู้ป่วยแยกอีกครั้งเพื่อให้ได้ถึงข้อมูลที่ผู้ป่วยไม่ต้องการให้ผู้ปกครอบทราบ เช่น พฤติกรรมทางเพศ การใช้สารเสพติด เป็นต้น
มีแนวคำถามเพื่อประเมินสุขภาพวัยรุ่นด้านจิตใจ อารมณ์ และสังคม HEEADSSS assessment โดยท่าทีที่เป็นมิตรและไม่ตัดสิน แสดงดังตารางนี้


(ที่มา: องค์ความรู้การดำเนินงานดูแลสุขภาพวัยรุ่นแบบบูรณาการสำหรับทีมนักจัดการสุขภาพวัยรุ่น กระทรวงสาธารณสุข)
ปัญหาทางนรีเวชที่พบในวัยรุ่นอาจแบ่งคร่าวๆ ดังนี้ เลือดประจำเดือนผิดปกติ อาการปวดท้องน้อย ก้อนในอุ้งเชิงกราน ปัญหาของอวัยวะเพศและช่องคลอด โดยจะกล่าวต่อไป
เลือดประจำเดือนผิดปกติ (Abnormal menstrual bleeding)
ลักษณะประจำเดือนที่ปกติของสตรีวัยรุ่นแตกต่างจากสตรีวัยเจริญพันธุ์ โดยเฉพาะในช่วง 2-5 ปีแรกของการเริ่มมีประจำเดือน เนื่องจากการทำงานของระบบต่อมไร้ท่อยังพัฒนาไม่เต็มที่ มีรอบเดือนที่ไข่ไม่ตกเป็นส่วนใหญ่ ทำให้รอบประจำเดือนมาไม่สม่ำเสมอได้ รอบเดือนที่ปกติของวัยรุ่นจะอยู่ในช่วง 21-45 วัน ในขณะที่รอบเดือนปกติของสตรีวัยเจริญพันธุ์จะอยู่ในช่วง 21-38 วัน ค่าเฉลี่ยของช่วงที่ประจำเดือนมาอยู่ที่ 4.7 วัน ปริมาณประจำเดือน 35 มิลลิลิตรต่อรอบเดือน เลือดประจำเดือนส่วนใหญ่ประกอบไปด้วยเยื่อบุโพรงมดลูก
ลักษณะประจำเดือนที่ควรสงสัยว่าผิดปกติของสตรีวัยรุ่น คือระยะห่างของรอบเดือนที่มากกว่า 90 วันในช่วงปีแรกหลังจากเริ่มมีประจำเดือน และระยะห่างของรอบเดือนที่มากกว่า 42 วัน หรือน้อยกว่า 21 วัน มานานเกิน 7 วัน หลังจากที่เริ่มมีประจำเดือนครั้งแรกนาน 2 ปี
ปริมาณประจำเดือนที่มากกว่า 80 มิลลิลิตรต่อรอบเดือนถือว่าเป็นประจำเดือนที่มามากกว่าปกติ และหากประจำเดือนมามากกว่าปกติเรื้อรังจะส่งผลให้เกิดภาวะซีดได้ จึงควรหาสาเหตุและรักษาตามความเหมาะสม(2)
สาเหตุของเลือดประจำเดือนผิดปกติในสตรีวัยรุ่น
1.ภาวะไม่ตกไข่(Anovulation)
ลักษณะประจำเดือนที่ผิดปกติจากการไม่ตกไข่มักมีความถี่ที่มากขึ้น ระยะเวลาที่นานขึ้น ปริมาณที่มากขึ้น ตามหลังการขาดประจำเดือน ในรอบที่ไข่ไม่ตกนั้นจะมีการหลั่งของฮอร์โมนเอสโตรเจนอย่างต่อเนื่องโดยไม่มีฮอร์โมนโปรเจนเตอโรน(unopposed estrogen) ทำให้เยื่อบุโพรงมดลูกอยู่ในระยะ proliferative เมื่อไม่มีโปรเจสเตอโรน เยื่อบุโพรงมดลูกที่ถูกกระตุ้นด้วยเอสโตรเจนเพียงอย่างเดียวจะหนาตัว แต่มีลักษณะที่เปราะบาง มีการหลุดลอกก่อให้เกิดเลือดออกเป็นหย่อม ๆ จะให้มีเลือดออกในความถี่ที่สั้นขึ้นได้ ตามมาด้วยการหลั่ง Lysosomal enzyme จากเซลล์รอบ ๆ ก่อให้เกิดเลือดออกผิดปกติที่มีปริมาณมาก และระยะเวลานาน (3)
แม้ว่าภาวะนี้สามารถเจอได้ในช่วง 2-5 ปีแรกของการมีประจำเดือน แต่แพทย์ควรมองหาสาเหตุอื่นที่ทำให้เกิดภาวะไม่ตกไข่ซึ่งเกิดจากหลายสาเหตุ เพื่อการรักษาที่เหมาะสม ได้แก่ พฤติกรรมการกินอาหารที่ปกติที่พบได้มากในหมู่วัยรุ่น (Anorexia nervosa, Bulimia nervosa) การออกกำลังกายที่หักโหมมากเกินไป ความเครียด โรคเรื้อรัง การใช้สารเสพติด โรคทางอายุรกรรม โรคของต่อมไร้ท่อเช่นไทรอยด์ เบาหวาน ภาวะฮอร์โมนแอนโดรเจนเกิน (4)
ภาวะฮอร์โมนแอนโดรเจนเกินพบใน ภาวะถุงน้ำรังไข่หลายใบ(polycystic ovary syndrome), Late onset congenital adrenal hyperplasia, เนื้องอกรังไข่และเนื้องอกต่อมหมวกไตที่ผลิตฮอร์โมนเพศชาย โดยจะมีอาการของภาวะแอนโดรเจนเกินคือ ขนดก(Hirsutism) อ้างอิงจาก Modified Ferriman-Gallway score มากกว่าหรือเท่ากับ 8 ในสหรัฐอเมริกา ส่วนในประเทศไทยถือว่ามีภาวะขนดกหากคะแนนมากกว่าเท่ากับ 3 คะแนน (5), สิว, ผิวมัน เป็นต้น ในกรณีที่มีอาการของแอนโดรเจนเกินแบบรวดเร็วร่วมกับมีภาวะ clitoromegaly หรือ มีภาวะขนดกมากควรสงสัยสาเหตุจากเนื้องอกรังไข่หรือเนื้องอกต่อมหมวกไตที่ผลิตฮอร์โมนเพศชาย (6)
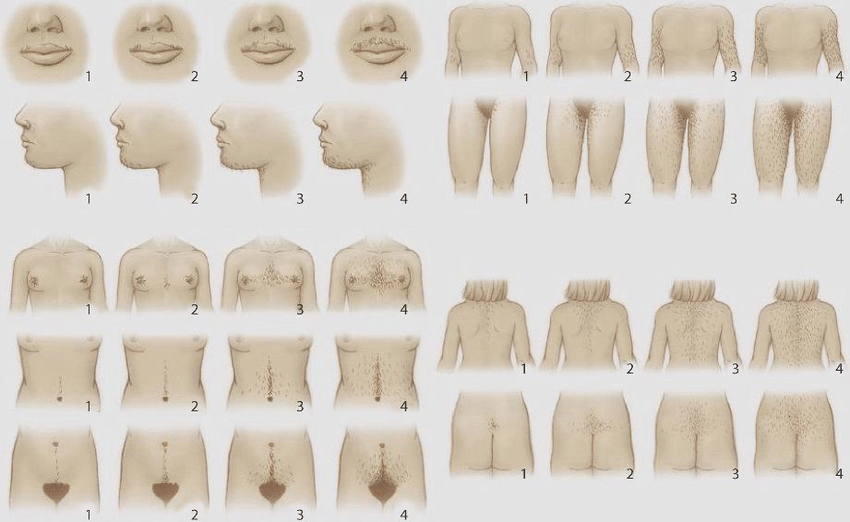
รูปที่ 1 Modified Ferriman-Gallway score (7)
2.เลือดออกผิดปกติที่เกี่ยวข้องกับการตั้งครรภ์ (Pregnancy related bleeding)
สตรีเมื่อเข้าสู่วัยรุ่นและมีการตกไข่สามารถตั้งครรภ์ได้ ดังนั้นสตรีวัยรุ่นที่มาด้วยเลือดออกผิดปกติทางช่องคลอดทุกรายควรคิดถึงภาวะเลือดออกผิดปกติที่เกิดจากการตั้งครรภ์ด้วย แพทย์ควรซักประวัติประจำเดือนครั้งล่าสุด และประจำเดือนเดือนก่อนหน้า ประวัติการมีเพศสัมพันธ์และการคุมกำเนิด ซึ่งบางครั้งสตรีวัยรุ่นอาจปกปิดประวัติเหล่านี้ได้ ดังนั้นอาจจะจำเป็นต้องตรวจปัสสาวะเพื่อยืนยันการตั้งครรภ์ในผู้ป่วยทุกรายที่มาด้วยเลือดออกผิดปกติทางช่องคลอด(1)
เมื่อวินิจฉัยได้ว่าผู้ป่วยตั้งครรภ์ ควรวินิจฉัยให้ได้ว่าเป็นการตั้งครรภ์ที่ปกติในโพรงมดลูกหรือเป็นการตั้งครรภ์ที่ผิดปกติด้วยการทำอัลตราซาวนด์ โดยโรคที่พบได้มีภาวะแท้ง ภาวะท้องนอกมดลูก ภาวะตั้งครรภ์ไข่ปลาอุก เป็นต้น (1)
3.เลือดออกผิดปกติจากการใช้ฮอร์โมน (Exogenous hormone)
เลือดออกผิดปกติทางช่องคลอดในวัยรุ่นอาจเกี่ยวข้องกับการใช้ยาฮอร์โมนในการคุมกำเนิดได้ มีรายงานว่า 30-40% มีเลือดออกผิดปกติหลังจากเริ่มกินยาคุมกำเนิดชนิดเม็ดรวมครั้งแรก และในวัยรุ่นมีโอกาสที่จะลืมกินยาคุมกำเนิดได้มากกว่าผู้ใหญ่ส่งผลให้มีเลือดออกผิดปกติได้ (8)
นอกจากนี้ฮอร์โมนคุมกำเนิดที่เป็นชนิดฮอร์โมนโปรเจสเตอรโรนอย่างเดียวทุกรูปแบบ เช่น progesterone-only pills, LNG-IUD, DMPA, Implantable contraception มีผลข้างเคียงที่สำคัญคือเลือดออกกระปริดกระปรอยทางช่องคลอด หรือในบางรายประจำเดือนไม่มาเลยภายหลังจากเริ่มใช้ฮอร์โมนคุมกำเนิดชนิดฮอร์โมนโปรเจสเตอรโรนอย่างเดียวนาน 1 ปี (9)
4.เลือดออกผิดปกติเนื่องจากมีความผิดปกติของการแข็งตัวของเลือด(Hematologic abnormalities)
ประจำเดือนที่มามากผิดปกติอาจเป็นอาการแสดงของความผิดปกติของการแข็งตัวของเลือดในวัยรุ่น(10) โรคที่พบได้บ่อยคือ Idiopathic thrombocytopenic purpura , von Willebrand disease โดยประวัติที่ต้องสงสัยโรคในกลุ่มนี้คือ มีประวัติเลือดออกง่ายหยุดยากมาก่อน มีประวัติของในครอบครัวเป็นโรค ประจำเดือนมาในปริมาณมากตั้งแต่ครั้งแรกของการมีประจำเดือน (11)
5.สาเหตุจากกายวิภาค (Anatomical cause)
โรคที่เกิดจากความผิดปกติแต่กำเนิดของมดลูกและช่องคลอด อาจจะแสดงอาการในช่วงวัยรุ่นคือ ประจำเดือนไม่มา (Amenorrhea) ประจำเดือนมาน้อย(Oligomenorrhea) เลือดเก่าๆออกกระปริดกระปรอยทางช่องคลอด ขึ้นอยู่กับความรุนแรงของการอุดกั้นของมดลูกและช่องคลอด มีอาการปวดท้องประจำเดือนมากที่เกิดจากการที่มีเลือดประจำเดือนสะสมไม่สามารถระบายออกมาได้ คลำได้ก้อนบริเวณท้องน้อยที่เกิดจากมดลูกที่มีเลือดคั่งอยู่ (hematometra) หรือช่องคลอดที่มีเลือดคั่งอยู่ (hematocolpos) (1)
การวินิจฉัยสาเหตุเลือดประจำเดือนผิดปกติในวัยรุ่น(1)
1.ซักประวัติ
ซักประวัติอาการนำ ลักษณะประจำเดือนที่ผู้ป่วยและผู้ปกครองคิดว่าผิดปกติ ระยะห่างของรอบเดือน ช่วงเวลาที่ประจำเดือนมา ปริมาณประจำเดือน ลักษณะเลือดประจำเดือน อาการซีดอ่อนเพลีย ประวัติเลือดออกง่ายหยุดยาก อาการร่วมเช่นปวดท้องประจำเดือน คลำได้ก้อน ประวัติเพศสัมพันธ์ การใช้ยาคุมกำเนิด เป็นต้น และความกังวลของผู้ป่วยและผู้ปกครอง
2.การตรวจร่างกาย
การตรวจร่างกายอย่างละเอียดตามระบบทั่วไป มองหาอาการแสดงของภาวะแอนโดรเจนเกิน เช่น สิว ผิวมัน Acanthosis nigricans การกระจายตัวของขน เนื่องจากการมีขนเยอะอาจจะเป็นสิ่งไม่พึงประสงค์มีผลต่อรูปลักษณ์และความมั่นใจของวัยรุ่นจึงต้องถามว่ามีการกำจัดขนหรือไม่
การตรวจภายในสามารถทำได้ในผู้ป่วยที่มีเพศสัมพันธ์แล้วและสงสัยพยาธิภาพบริเวณอุ้งเชิงกราน อาจไม่จำเป็นต้องตรวจในผู้ป่วยที่ปฏิเสธการมีเพศสัมพันธ์และซักประวัติเบื้องต้นแล้วคิดว่าเกิดจากภาวะไม่ตกไข่
3.การส่งตรวจทางห้องปฏิบัติการณ์
- Urine pregnancy test: ดังที่ได้กล่าวไปข้างต้นว่าสตรีวัยรุ่นที่มาด้วยเลือดออกผิดปกติควรได้รับการตรวจปัสสาวะว่าตั้งครรภ์หรือไม่เนื่องจากมีความจำเป็นในการวินิจฉัยและรักษาอย่างเหมาะสม
- Complete blood count with platelet : เจาะเลือดเพื่อประเมินความเข้มข้นของเลือดและจำนวนเกล็ดเลือด
- Coagulogram: กรณีสงสัยภาวะการแข็งตัวของเลือดผิดปกติให้ส่งตรวจดูค่าแข็งตัวของเลือด (PT, PTT, INR, von Willebrand factor)
- Iron study: หากมีภาวะซีดควรตรวจระดับธาตุเหล็กเพิ่มเติมว่ามีภาวะขาดธาตุเหล็กร่วมด้วยหรือไม่
- Work up cause of anovulation: กรณีสงสัยเลือดออกผิดปกติจากการไม่ตกไข่ ควรส่งตรวจเพิ่มเติมหาสาเหตุ เช่น pituitary hormone, thyroid function test, prolactin level, androgen level ขึ้นอยู่กับว่าประวัติอาการร่วมและตรวจร่างกายเข้าได้กับภาวะใด
4.การตรวจภาพถ่ายทางรังสี
- Ultrasonography : กรณีตรวจปัสสาวะพบว่าตั้งครรภ์ควรทำการ Ultrasound เพื่อวินิจฉัยการตั้งครรภ์ว่าเป็นการตั้งครรภ์ในโพรงมดลูก หรือการตั้งครรภ์ที่ผิดปกติ เช่นท้องนอกมดลูก หรือตั้งครรภ์ไข่ปลาอุก
- กรณีตรวจพบก้อนในอุ้งเชิงกราน การ Ultrasound จะช่วยบอกลักษณะของก้อนอวัยวะในอุ้งเชิงกรานได้ โดยเริ่มตรวจด้วย Transabdominal ultrasound ก่อน หากต้องการเห็นรายละเอียดอวัยวะอุ้งเชิงกรานให้ชัดเจนพิจารณาทำ Transvaginal ultrasound ในผู้ป่วยที่มีเพศสัมพันธ์แล้ว
- MRI: กรณีสงสัยโรคที่เกิดจากความผิดปกติแต่กำเนิดของมดลูกและช่องคลอด Ultrasound อาจให้รายละเอียดได้ไม่ชัดเจน การทำ MRI สามารถบอกตำแหน่งของความผิดปกติและความรุนแรงได้ มีประโยชน์ในการวางแผนผ่าตัดรักษาได้
การรักษาเลือดประจำเดือนผิดปกติในวัยรุ่น
การรักษาเลือดประจำเดือนผิดปกติขึ้นอยู่กับว่าสาเหตุของเลือดที่ออกผิดปกติเกิดจากสาเหตุอะไร โดยเฉพาะ เลือดออกที่เกิดจากการตั้งครรภ์ โรคทางอายุรกรรมที่ต้องรักษาเช่นไทรอยด์, ความผิดปกติของการแข็งตัวของเลือด ความผิดปกติแต่กำเนิดของมดลูกและช่องคลอด เป็นต้น
ในที่นี้จะขอกล่าวถึงการรักษาเบื้องต้นเมื่อผู้ป่วยมีอาการเลือดออกผิดปกติทางช่องคลอด ที่เกิดจากสาเหตุของภาวะไข่ไม่ตกที่เจอได้บ่อยได้วัยรุ่น และการดูแลในกรณีเลือดออกฉับพลันซึ่งเป็นหน้าที่หลักของสูตินรีแพทย์ที่ต้องประเมินและให้การรักษา
กรณีเลือดออกผิดปกติปริมาณเล็กน้อยจากภาวะไข่ไม่ตก(Anovulation: mild bleeding) หมายถึง มีเลือดออกผิดปกติรบกวนชีวิตประจำวันเล็กน้อย มีภาวะซีดเล็กน้อย การดูแลที่เหมาะสมที่สุดคือการให้คำแนะนำและติดตามผู้ป่วย ให้ผู้ป่วยจดบันทึกประจำเดือนมาให้ และให้ธาตุเหล็กทดแทน
หากติดตามผู้ป่วยแล้วไม่ดีขึ้น พิจารณารักษาด้วยฮอร์โมน
1.Low dose oral contraceptive pill
เริ่มให้ในช่วงที่ไม่ได้มีเลือดออกขณะที่ผู้ป่วยมาปรึกษา ร่วมกับประเมินแล้วว่าไม่มีข้อห้ามในการใช้ฮอร์โมนเอสโตรเจน โดยแพทย์ควรแจ้งจุดประสงค์ของการรับประทานยาคุมกำเนิดนี้เพื่อเป็นการรักษาให้ประจำเดือนมาสม่ำเสมอ และลดปริมาณประจำเดือน เนื่องจากผู้ป่วยและผู้ปกครองอาจจะมีความอึดอัดใจที่จะต้องรับประทานยาฮอร์โมนที่รู้จักกันทั่วไปว่าเป็นยาคุมกำเนิดได้ หลังจากเริ่มยาควรนัดติดตามอาการ 3-6 เดือน
ข้อดีของการรักษาด้วย Low dose oral contraceptive pill คือ นอกจากจะช่วยให้ประจำเดือนมาสม่ำเสมอและลดปริมาณประจำเดือนแล้ว ยังสามารถคุมกำเนิด เพื่อลดการตั้งครรภ์ที่ไม่พร้อมในวัยรุ่นได้ มีรายงานว่าวัยรุ่นส่วนใหญ่ที่เริ่มมีเพศสัมพันธ์ใช้ระยะเวลาหลายเดือนในการตัดสินใจคุมกำเนิด นอกจากนี้ยังมีประโยขน์อื่นๆคือ มีฤทธิ์ในการต้านฮอร์โมนเอนโดรเจนทำให้ สิว ผิวมัน ขน ลดลงได้ซึ่งมีผลดีให้ผู้ป่วยที่มีภาวะเอนโดรเจนเกิน เช่น Polycystic ovary syndrome ลดอาการปวดท้องประจำเดือนได้ และลดการเกิดมะเร็งเยื่อบุโพรงมดลูกและรังไข่ได้
2.Progestin alone
กรณีที่ผู้ป่วยและผู้ปกครองมีความกังวลในการใช้ Low dose oral contraceptive pill หรือผู้ป่วยมีข้อห้ามในการใช้ฮอร์โมนเอสโตรเจน สามารถรักษาด้วยฮอร์โมนโปรเจสเตอโรน ได้ คือ Medroxyprogesterone acetate 5-10 มิลลิกรัมต่อวัน โดยให้กิน 10-13 วันทุกๆ 1-2 เดือน เพื่อป้องกันไม่ให้เยื่อบุโพรงมดลูกหนาจากการที่ถูกกระตุ้นด้วยฮอร์โมนเอสโตรเจนเพียงอย่างเดียวและให้ประจำเดือนมาเป็นรอบๆหลังจากยาหมดในแต่ละเดือน
นอกจากยากลุ่มฮอร์โมนแล้วยังมียากลุ่มที่ไม่ใช่ฮอร์โมนที่สามารถช่วยลดปริมาณเลือดประจำเดือนได้ โดยจะใช้ยากลุ่มนี้เดี่ยวๆหรือร่วมกับฮอร์โมนได้ ขึ้นอยู่กับความรุนแรงของประจำเดือนที่มา
1. Nonsteroidal anti-inflammatory agents (NSAIDs) มีรายงานว่าสามารถช่วยลดปริมาณประจำเดือนได้มากกว่ากลุ่มยาหลอก
2. Antifibrinolytic agent คือ tranexamic acid สามารถลดปริมาณประจำเดือนได้ 30-55 % แต่ควรระวังในการให้ยากลุ่มนี้ร่วมกับฮอร์โมนเอสโตรเจนเนื่องจากจะเพิ่มความเสี่ยงของการเกิดลิ่มเลือดอุดตันได้ อาจพิจารณาให้ร่วมกันในกรณีที่การรักษาด้วยยาตัวใดตัวหนึ่งแล้วไม่ตอบสนอง (12)
กรณีเลือดออกฉับพลัน (Acute bleeding) หากขณะที่ผู้ป่วยมาปรึกษากำลังมีเลือดออกอยู่แพทย์ควรประเมินความรุนแรงของปริมาณเลือดที่ออก และสัญญาณชีพ เพื่อแบ่งผู้ป่วยออกเป็น 2 กลุ่ม คือ กลุ่มที่อาการไม่คงที่ และกลุ่มที่อาการคงที่
กลุ่มอาการไม่คงที่ ควรรักษาแบบผู้ป่วยใน
1.เริ่มจากการปฐมพยาบาลฉุกเฉิน เช่น ให้สารน้ำ ให้ออกซิเจนแก่ผู้ป่วย สาเหตุส่วนใหญ่มักเกิดจากการแข็งตัวของเลือดผิดปกติ เมื่อสามารถเปิดเส้นให้สารน้ำได้แล้วควรส่งตรวจเลือดเบื้องต้นและตรวจการแข็งตัวของเลือด ร่วมกับการเตรียมส่วนประกอบของเลือดในกรณีที่ซีดมากมีอาการอ่อนเพลียมากหรือปฐมพยาบาลเบื้องต้นด้วยสารน้ำแล้วสัญญาณชีพยังไม่คงที่ โดยพิจารณาเติมเลือดในรายที่ระดับฮีโมโกลบินน้อยกว่า 7 เพื่อลดการเติมเลือดที่ไม่จำเป็น(13)
2.การรักษาด้วยฮอร์โมนเพื่อหยุดเลือด (14)
- Conjugated estrogen 25 มิลลิกรัม ให้ทางหลอดเลือดดำทุกๆ 4-6 ชั่วโมง เป็นเวลา 24 ชั่วโมง
- High dose estrogen combine oral contraceptive pill: ให้รับประทานยาคุมกำเนิดชนิดฮอร์โมนรวมให้ได้ปริมาณฮอร์โมนเอสโตรเจน 30-50 ไมโครกรัม รับประทานทุกๆ 6-8 ชั่วโมง
การรักษาด้วยฮอร์โมนเอสโตรเจนขนาดสูงนี้อาจจะมีผลข้างเคียงคือคลื่นไส้อาเจียนมาก ผู้ป่วยควรได้ยาแก้คลื่นไส้อาเจียนร่วมด้วย
- Progesterone alone treatment ในกรณีที่ผู้ป่วยมีข้อห้ามในการใช้ฮอร์โมนเอสโตรเจน โดยให้เป็น Medroxyprogesterone 10-20 มิลลิกรัมรับประทานทุกๆ 6-12 ชั่วโมง Norethindrone acetate 5-10 mg มิลลิกรัมรับประทานทุกๆ 6 ชั่งโมง
3.ให้ยากลุ่ม Antifibrinolytic drug: Tranexamic acid 10 มิลลิกรัมต่อกิโลกรัม ให้ได้ทุกๆ 8 ชั่วโมง โดยสามารถให้ทั้งในรูปแบบทางเส้นเลือดดำหรือรับประทานก็ได้
หากรักษาด้วยฮอร์โมนเพื่อหยุดเลือดแล้วอาการไม่ดีขึ้นควรประเมินผู้ป่วยซ้ำอีกครั้งพิจารณาหาสาเหตุความผิดปกติของมดลูกที่ไม่ได้พบบ่อยในสตรีวัยรุ่น เช่น เนื้องอกกล้ามเนื้อมดลูก, ติ่งเนื้อเยื่อบุโพรงมดลูก, เยื่อบุโพรงมดลูกหนาตัวผิดปกติ (1)
4.กรณีที่ผู้ป่วยไม่ตอบสนองต่อการรักษาด้วยยา ให้พิจารณา Ultrasound หากมีก้อนเลือดอยู่ภายในโพรงมดลูกปริมาณมากจะทำให้การหดรัดตัวของกล้ามเนื้อมดลูกไม่ดี สามารถพิจาณา Evacuate clot ด้วย Suction and curettage หรือ Dilatation and curettage ควรทำภายใต้ยาดมสลบในผู้ป่วยที่ไม่เคยมีเพศสัมพันธ์ อาจให้ยากลุ่มที่ช่วยให้กล้ามเนื้อมดลูกหดรัดตัว (Uterotonic drugs) เพื่อช่วยหยุดเลือด
5.Intrauterine balloon tamponade สามารถช่วยหยุดเลือดได้โดยอาศัยหลักการความดัน ใช้สายสวนปัสสาวะที่สามารถใส่น้ำในballoon ได้ 30 มิลลิตร ใส่สายสวนปัสสาวะเข้าไปผ่านปากมดลูก อาจใช้ Ultrasound ทางหน้าท้องเพื่อช่วยดูตำแหน่งของสายว่าเข้าไปอยู่ในโพรงมดลูก หลังจากนั้นใส่น้ำเข้าไปใน balloon ปริมาณของน้ำขึ้นอยู่กับขนาดของมดลูก ใส่สายค้างไว้เพื่อหยุดเลือด 12-24 ชั่วโมงเพื่อรอให้ยาฮอร์โมนหรือยาห้ามเลือดออกฤทธิ์ หลังจากนั้นค่อยๆดูดน้ำออก ทีละ 5 มิลลิตร แล้วสังเกตเลือดที่ออกทางช่องคลอดว่ามีอยู่หรือไม่ หลังจากนั้นจึงพิจารณาเอาสายออกภายหลัง 24 ชั่วโมง (15)
6.พิจารณาใช้ห่วงอนามัยที่มีฮอร์โมนโปรเจสเตอร์โรนเป็นส่วนประกอบ (Levonorgestrel-releasing IUD) มีประสิทธิภาพในการรักษาประจำเดือนมามากได้ 90% องค์การอาหารและยาแห่งสหรัฐอเมริกา(FDA) แนะนำให้ใช้เป็นยาตัวแรกในการรักษาประจำเดือนมามากในสตรีที่ต้องการคุมกำเนิดด้วย
กลุ่มอาการคงที่ สามารถรักษาแบบผู้ป่วยนอกได้(1)
1.พิจารณาให้ยาฮอร์โมนขนาดสูงเพื่อหยุดเลือดเหมือนกับผู้ป่วยที่อาการไม่คงที่คือ ฮอร์โมนเอสโตรเจนหรือฮอร์โมนโปรเจสเตอโรน รับประทาน 7 วัน ผู้ป่วยส่วนใหญ่เลือดจะหยุด หลังจากนั้นให้ผู้ป่วยรับประทานยาคุมกำเนิด (combine contraceptive pill) ต่อ
2.แพทย์ควรให้คำแนะนำถึงผลข้างเคียงของยาฮอร์โมน อาการคลื่นไส้อาเจียน คัดตึงเต้านม เลือดออกกระปริดกระปรอยทางช่องคลอด และแนะนำให้ผู้ป่วยรับประทานยาอย่างต่อเนื่องเพราะการหยุดรับประทานยาจะทำให้เกิดเลือดออกปริมาณมากซ้ำได้
3.ควรรักษาด้วย Low dose combine oral contraceptive pill ต่อเนื่อง 3-6 เดือน เพื่อให้ประจำเดือนมาสม่ำเสมอตามรอบเดือน
การหยุดประจำเดือนระยะยาว(Long-term menstrual suppression) พิจารณาให้การรักษาระยะยาวในกรณีที่ สาเหตุของประจำเดือนที่มามากต้องใช้เวลาในการรักษาเช่นโรคทางอายุรกรรม หรือการมีประจำเดือนมากส่งผลต่อตัวโรคและ รบกวนชีวิตประจำวันของผู้ป่วย หลักการคือให้ยาเพื่อกดไม่ให้ประจำเดือนมาโดยสามารถเลือกใช้ยาดังต่อไปนี้(16)
1.Progestin : Norethindrone, Norethindrone acetate, Medroxyprogesterone acetate โดยให้รับประทานต่อเนื่องทุกวัน
2. Continuous combine oral contraceptive pill โดยให้รับประทานเฉพาะเม็ดยาที่มีฮอร์โมนเป็นส่วนประกอบต่อเนื่องเพื่อไม่ให้มีประจำเดือน
3.Depot formulation of progestins (DMPA)
4.Gonadotropin-releasing hormone (GnRH) analogs
5.Levonogestrel IUD
การเลือกใช้ยาแต่ละตัวขึ้นอยู่กับโรคร่วมที่ผู้ป่วยเป็นว่ามีข้อห้ามในการให้ยาฮอร์โมนชนิดใดบ้าง การยอมรับถึงข้อเสียของผลข้างเคียงของยาแต่ละตัว และประสบการณ์ของแพทย์ผู้ดูแล มีรายงานว่าภายใน 1 ปีผู้ป่วยจะเข้าสู่ภาวะขาดประจำเดือน 60% ในกลุ่มที่ได้ Continuous combine oral contraceptive pill 50% ในกลุ่มที่ได้ DMPA และ IUD (16, 17)
DMPA และ GnRH analogs มีผลต่อความแข็งแรงของกระดูกจึงอาจไม่เหมาะที่จะนำมาใช้รักษาระยะยาวในวัยรุ่น สูตินรีแพทย์ควรติดตามผู้ป่วยเป็นระยะร่วมกับอายุรแพทย์ที่ดูแลโรคที่มีผลต่อการมีเลือดประจำเดือนผิดปกติของผู้ป่วยด้วย
ภาวะปวดประจำเดือน
ภาวะปวดประจำเดือนพบได้บ่อยในสตรีวัยรุ่น โดยส่วนใหญ่เป็นอาการปวดประจำเดือนที่ไม่ได้เกิดจากความผิดปกติของอวัยวะในอุ้งเชิงกราน(Primary dysmenorrhea) โดยภาวะนี้สามารถรักษาด้วยการให้รับประทานยาแก้ปวดหรือพิจารณารักษาด้วยยากลุ่มฮอร์โมน ผุ้ป่วยส่วนใหญ่จะตอบสนองดีต่อการรักษา หากอาการปวดไม่ดีขึ้นควรพิจารณาหาสาเหตุของอาการปวดประจำเดือนที่มาจากความผิดปกติของอวัยวะในอุ้งเชิงกราน
อาการปวดท้องประจำเดือนที่สัมพันธ์กับพยาธิสภาพในอุ้งเชิงกรานมักเป็นอาการปวดท้องประจำเดือนแบบรุนแรง(Secondary dysmenorrhea) ซึ่งสาเหตุที่พบบ่อยในวัยรุ่น คือ ความผิดปกติแต่กำเนิดของมดลูกหรือช่องคลอดที่ทำให้ประจำเดือนไม่สามารถระบายออกมาได้(Obstructive uterovaginal anomaly), ภาวะเยื่อบุโพรงมดลูกเจริญผิดที่(Endometriosis) โดยการที่จะสงสัย Secondary amenorrhea นั้น ผู้ป่วยควรจะได้รับการรักษาด้วยยาแก้ปวดที่เหมาะสมแล้วคือ ยาในกลุ่ม Nonsteroidal anti-inflammatory drugs หรือ Hormonal therapy แล้ว เว้นแต่ว่าตรวจร่างกายพบความผิดปกติจากอวัยวะในอุ้งเชิงกรานชัดเจน (18)
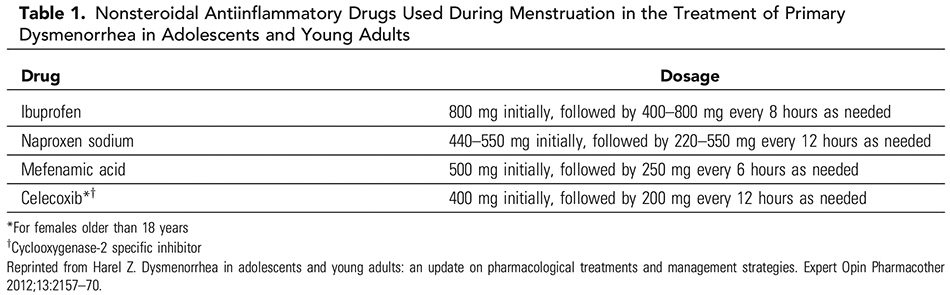
ตารางที่ 1 แสดงยาในกลุ่ม Nonsteroidal anti-inflammatory drugs ที่ใช้รักษาภาวะปวดท้องประจำเดือนในวัยรุ่น(18)
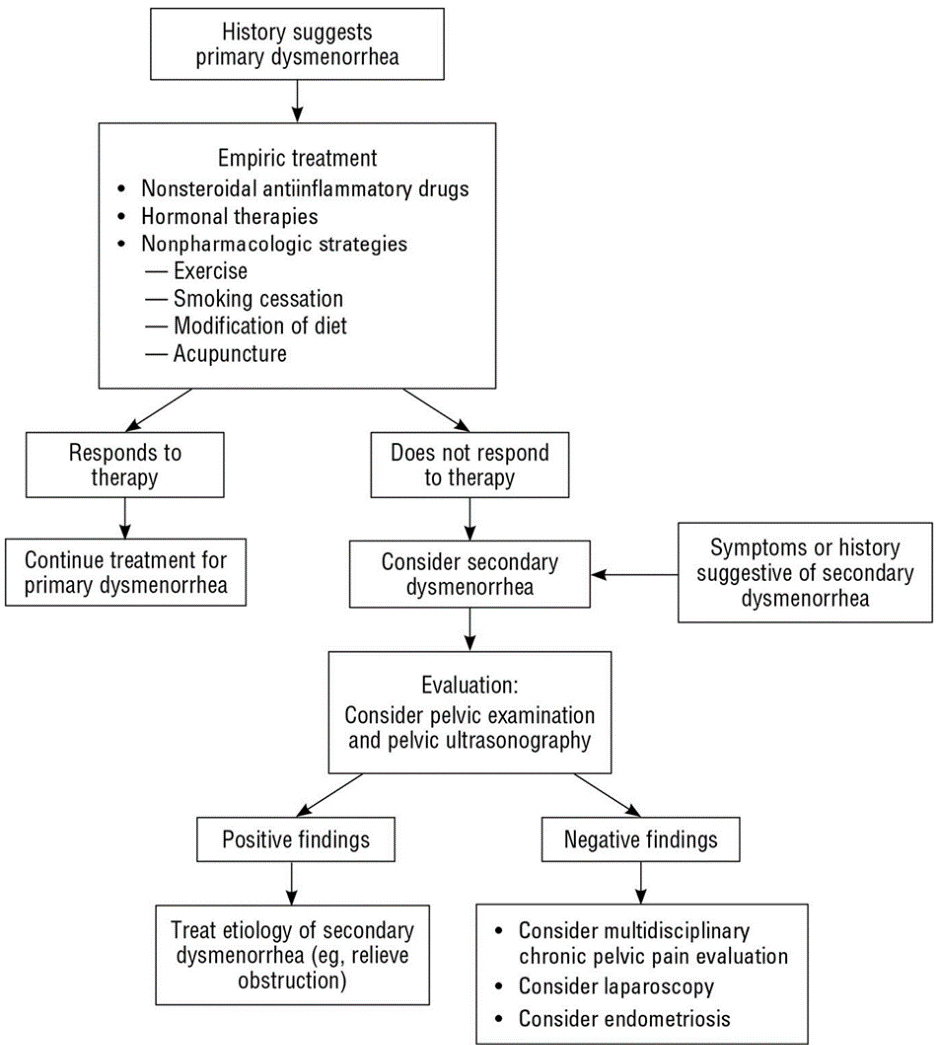
รูปที่ 2 Approach to the adolescent with dysmenorrhea(18)
ก้อนในอุ้งเชิงกราน (Pelvic mass)
อาการแสดงของก้อนในอุ้งเชิงกรานในวัยรุ่นมีได้ตั้งแต่ ไม่มีอาการใดๆแต่บังเอิญตรวจเจอจากการตรวจร่างกายหรือการ Ultrasound ,อาการปวดท้องน้อยแบบฉับพลัน ,อาการปวดท้องน้อยเรื้อรัง,อาการปวดท้องประจำเดือน, คลำได้ก้อนเอง หรือ มีอาการที่เกิดจากตัวก้อนไปกดเบียดอวัยวะข้างเคียง เช่น ปัสสาวะบ่อย ขับถ่ายผิดปกติได้
อาการปวดท้องน้อยแบบเฉียบพลัน รุนแรง และ เป็นๆหายๆ มักสัมพันธ์กับภาวะที่ก้อนในอุ้งเชิงกรานที่มีต้นเหตุจากรังไข่หรือปีกมดลูกมีภาวะแทรกซ้อน เช่น torsion, rupture, internal hemorrhage ได้
การวินิจฉัยก้อนในอุ้งเชิงกรานในวัยรุ่น(1)
อาศัยจากการซักประวัติและตรวจร่างกายเป็นหลัก ในที่นี้การตรวจภายในมีบทบาทสำคัญที่จะช่วยบอกว่าก้อนในอุ้งเชิงกรานมาจากอวัยวะส่วนใด ดังนั้นควรตรวจภายในในผู้ป่วยที่มีเพศสัมพันธ์แล้ว กรณีที่ผู้ป่วยไม่เคยมีเพศสัมพันธ์อาจใช้การตรวจทางรูทวารแทนได้
การส่งตรวจทางห้องปฏิบัติการ
Complete blood count: กรณีสงสัยว่าก้อนมีภาวะแทรกซ้อนเช่นก้อนติดเชื้อ หรือ บิดขั้ว อาจจะมีการเพิ่มขึ้นของเม็ดเลือดขาวได้ กรณีก้อนแตกหรือมีเลือดออกในก้อนอาจมีภาวะซีดได้
Urine pregnancy test: ควรส่งทุกรายที่มาด้วยก้อนอุ้งเชิงกรานเพื่อแยกภาวะการตั้งครรภ์
Tumor marker: กรณีสงสัยว่าเป็นก้อนเนื้องอกจากรังไข่ โดยอุบัติการณ์ของเนื้องอกรังไข่ในวัยรุ่นมักเป็นกลุ่ม Germ cell tumor มากกว่า Epithelial tumor เมื่อเทียบกับผู้ใหญ่ ควรส่ง AFP, hCG, LDH เป็นต้น ทั้งนี้ขึ้นอยู่กับผลการตรวจUltrasound ด้วยว่าลักษณะเข้าได้กับเนื้องอกชนิดใด
การตรวจภาพถ่ายทางรังสี
Ultrasonography เป็นส่งตรวจทางรังสีที่สามารถใช้วินิจฉัยก้อนในอุ้งเชิงกรานในสตรีวัยรุ่นได้ส่วนใหญ่ เนื่องจากสามารถบอกได้ว่าก้อนในอุ้งเชิงกรานที่ตรวจพบมาจากอวัยวะอุ้งเชิงกรานหรือไม่ โดยเฉพาะการตรวจทาง Transvaginal ultrasound ที่จะเห็นรายละเอียดของอวัยวะอุ้งเชิงกรานได้ชัดเจน สามารถบอกลักษณะพยาธิสภาพได้ว่าเป็นอย่างไร เข้าได้กับอวัยวะใด และบอกแนวโน้มของชนิดของเนื้องอกได้
CT scan กรณีสงสัยว่าเป็นก้อนจากอวัยวะอื่นที่ไม่ใช่มดลูกรังไข่ หรือการตรวจด้วย Ultrasound ไม่สามารถวินิจฉัยก้อนได้
MRI มีประโยชน์ในกลุ่มที่สงสัยความผิดปกติโดยกำเนิดของมดลูกและช่องคลอดที่มีความซับซ้อน ไม่สามารถวินิจฉัยได้จากการตรวจร่างกายและการทำ Ultrasound และยังมีประโยชน์ใช้วางแผนการรักษาผ่าตัด
การวินิจฉัยแยกโรคก้อนในอุ้งเชิงกราน
การวินิจฉัยแยกโรคก้อนในอุ้งเชิงกรานในวัยรุ่นหากอิงตามโรคที่พบบ่อยจากกลุ่มอายุ มักเกิดจาก Functional cyst, Pregnancy, Benign cystic teratoma, Germ cell tumor, Epithelial ovarian tumor หากแบ่งตามอวัยวะในอุ้งเชิงกรานสามารถแบ่งเป็น Adnexal mass, Uterine mass
Adnexal mass
Functional ovarian cyst คือถุงน้ำรังไข่ที่เกิดจากการทำงานปกติของรังไข่ พบได้บ่อยในสตรีวัยรุ่น อาจพบโดยบังเอิญจากการทำultrasound หรืออาจจะมีภาวะแทรกซ้อนได้เช่น ถุงน้ำรังไข่รั่ว, แตก, มีเลือดออกภายในถุงน้ำ โดยเฉพาะ Corpus luteal cyst ที่จะเกิดขึ้นหลังจากตกไข่ ลักษณะอัลตราซาวน์ที่พบมีหลากหลายตั้งแต่เป็นถุงน้ำรังไข่ที่ผนังหนา หากใส่ color doppler จะเห็นลักษณะเส้นเลือดรอบๆ เรียกว่า Ring of fire หากมีเลือดออกภายในถุงน้ำใหม่ๆ จะมีลักษณะ hyperechoic คล้ายเนื้อตันได้ หากเลือดในถุงน้ำเริ่มสลายจะมีลักษณะ septation, reticular pattern ถุงน้ำชนิดนี้จะสามารถหายไปได้เอง อาจติดตามด้วยการทำอัลตราซาวน์ 4-6 สัปดาห์(19)
Paratubal cyst คือ ส่วนที่หลงเหลือของ mesonephric duct ที่ควรจะสลายไปในเพศหญิง หากมีการหลงเหลืออยู่ จะกลายเป็น cyst ที่อยู่ข้างๆกับท่อนำไข่หรือรังไข่ก็ได้ ซึ่งหากมีขนาดใหญ่พออาจทำให้เกิดการบิดขั้วของปีกมดลูกได้ทำให้มีอาการปวดท้องน้อยเป็นๆหายๆ สัมพันธ์กับท่าทางได้ การวินิจฉัยค่อนข้างลำบากเนื่องจาก ultrasound จะเห็นลักษณะเหมือนเป็นถุงน้ำที่ภายในเป็น anechoic content คล้าย simple ovarian cyst ได้ หากสามารถเห็นว่าถุงน้ำนี้แยกได้ชัดเจนจากรังไข่ก็จะทำให้คิดถึงโรคนี้มากขึ้น กรณีที่มีอาการสงสัยการบิดขั้วของปีกมดลูกจากถุงน้ำนี้การรักษาคือการ detorsion และตัดเฉพาะตัวถุงน้ำออกโดยเก็บรังไข่และท่อนำไข่ที่ปกติไว้
เนื้องอกรังไข่ ที่พบบ่อยในวัยรุ่นคือเนื้องอกที่ไม่ใช่มะเร็ง คือ Mature cystic teratoma หรือ Dermoid cyst มักมีภาวะแทรกซ้อนที่พบบ่อยคือบิดขั้ว Endometrioma พบได้น้อยในวัยรุ่นเมื่อเทียบกับวัยเจริญพันธุ์ แต่มักจะเพิ่มความเสี่ยงในกลุ่มที่มีปัญหาเรื่องการอุดกั้นของมดลูกหรือช่องคลอดแต่กำเนิด(obstructive genital anomaly)
กลุ่มเนื้องอกที่เป็นมะเร็งนั้นพบน้อยเมื่อเทียบกับกลุ่มผู้ป่วยเด็ก หากพบจะเป็นชนิด Germ cell tumor โดยมักสัมพันธ์กับผู้ป่วยที่มีความผิดปกติของโครโมโซมเพศคือกลุ่มที่มี Y chromosome
การทำ ultrasound สามารถแยกโรคเนื้องอกรังไข่ได้จากลักษณะที่พบซึ่งอาจมีลักษณะจำเพาะกับโรคแต่ละโรค ดังแสดงในภาพต่อไปนี้
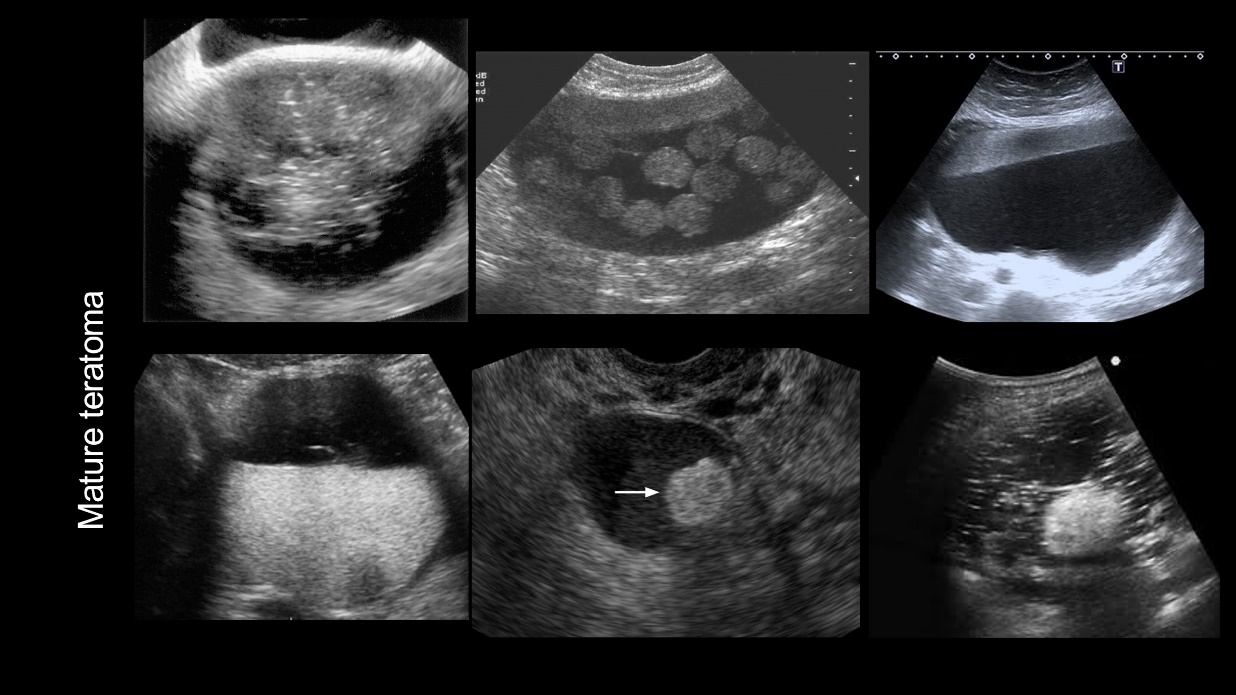
รูปที่ 3 แสดงภาพ Ultrasound ของ Dermoid cyst
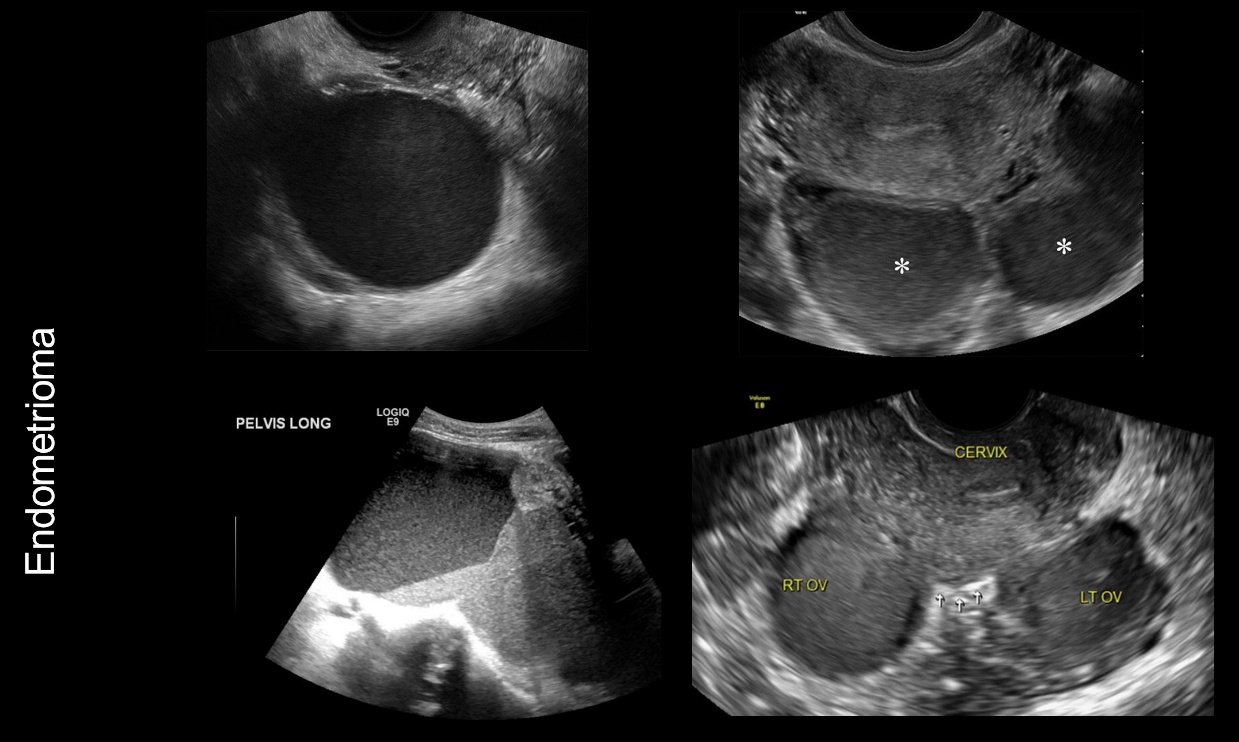
รูปที่ 4 แสดงภาพ ultrasound ของ Endometrioma
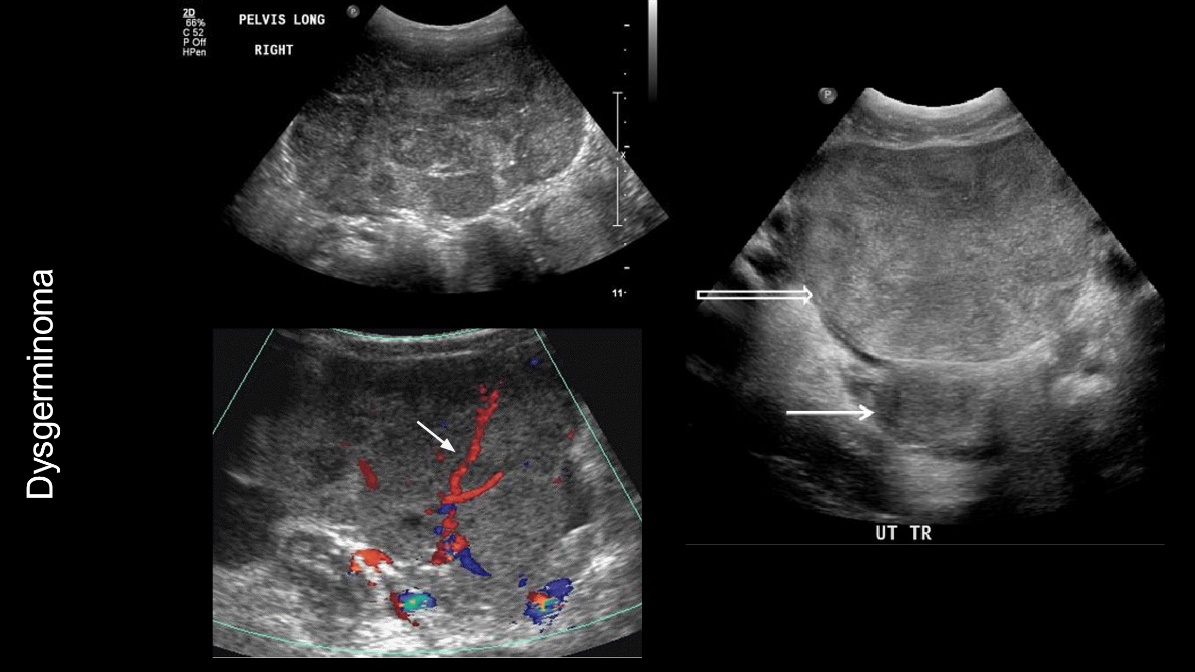
รูปที่ 4 แสดงภาพ ultrasound ของ Dysgerminoma
Tubo-ovarian abscess เป็นภาวะแทรกซ้อนที่เกิดตามหลังภาวะอุ้งเชิงกรานอักเสบ(pelvic inflammatory disease) ซึ่งเป็นโรคติดต่อทางเพศสัมพันธ์ที่พบได้ในวัยรุ่นที่มีความเสี่ยงติดโรคติดต่อทางเพศสัมพันธ์หรือใส่ห่วงคุมกำเนิด โดยจะมีก้อนในอุ้งเชิงกรานที่เกิดจากการบวมและติดเชื้อก่อตัวเป็นฝีที่ท่อนำไข่และรังไข่ การป้องกันไม่ให้เกิดภาวะนี้คือการวินิจฉัยภาวะอุ้งเชิงกรานอักเสบให้ได้ และให้การรักษาอย่างเหมาะสมด้วยยาฆ่าเชื้อ โดยคนไข้จะมาด้วยอาการ ปวดท้องน้อย มีตกขาวผิดปกติคล้ายหนอง มีไข้ ตรวจภายในมีกดเจ็บบริเวณมดลูกหรือปีกมดลูก โยกปากมดลูกแล้วเจ็บ ตรวจทางห้องปฏิบัติการพบมีการเพิ่มขึ้นของเม็ดเลือดขาวในเลือดได้
Uterine mass
ก้อนในอุ้งเชิงกรานที่มาจากมดลูกในวันรุ่นที่พบได้บ่อยคือการตั้งครรภ์เนื่องจากวัยรุ่นส่วนใหญ่มักปฏิเสธการตั้งครรภ์ และปกปิดประวัติการมีเพศสัมพันธ์ ดังนั้นจึงควรแยกภาวะตั้งครรภ์ออกไปก่อน
ส่วนก้อนที่มาจากพยาธิสภาพที่มดลูกจริงๆ ที่พบได้บ่อยในวัยรุ่นคือ มดลูกที่ขยายขนาดใหญ่ขึ้นจากการที่มีการสะสมของเลือดประจำเดือน (hematometra) อาจพบร่วมกับ การขยายใหญ่ขึ้นของช่องคลอดที่เกิดจากเลือดประจำเดือนคั่งอยู่ (hematocolpos) ซึ่งสาเหตุเกิดจากความผิดปกติโดยกำเนิดของมดลูกและช่องคลอด ขึ้นอยู่กับว่ามีการอุดกั้นที่ระดับใด
โดยมีได้หลากหลายตั้งแต่ Imperforated hymen, Transverse vaginal septum, Vaginal stenosis with normal uterus
Vaginal duplication with obstructing longitudinal septa, Obstructed uterine horn.
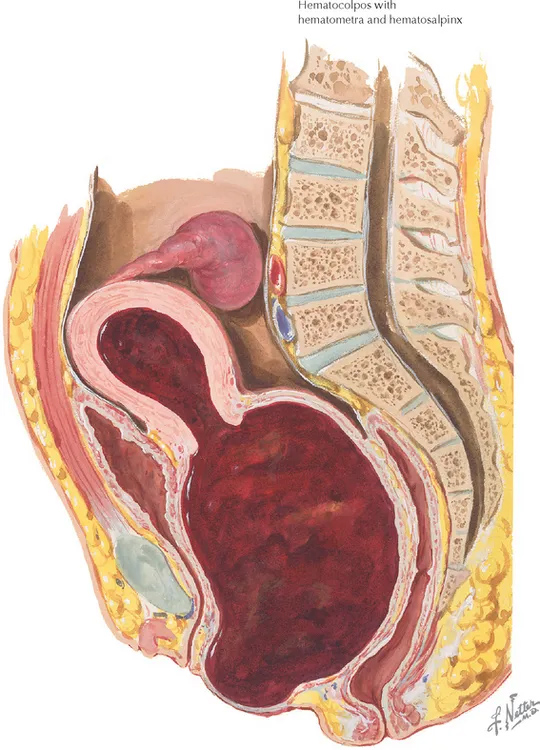
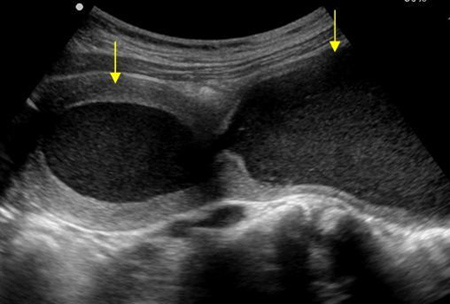
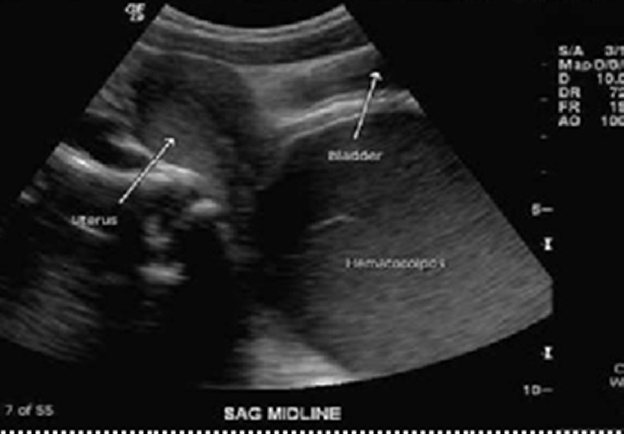
รูปที่ 5 แสดงภาพวาด hematometra และ hematocolpos(ด้านซ้าย) และภาพ ultrasound hematometra และ hematocolpos(ด้านขวา)
แนวทางการดูแลผู้ป่วยที่มีก้อนในอุ้งเชิงกราน(1)
แนวทางการดูแลรักษาขึ้นอยู่กับว่าวินิจฉัยคืออะไรและอาการแสดงของผู้ป่วยคืออะไร กรณีที่เป็น Functional cyst ที่ผู้ป่วยไม่อาการใดๆ แต่เจอโดยบังเอิญจากการตรวจร่างกายหรือ ultrasound การดูแลคือการตรวจติดตามอาการและ ultrasound และให้คำแนะนำแก่ผู้ป่วยว่าเป็นภาวะปกติที่สามารถเจอได้
กรณีที่ผล ultrasound ก้ำกึ้งว่าจะเป็น Functional cyst หรือ Pathological cyst โดยเฉพาะใน Corpus luteal cyst with internal hemorrhage อาจทำการตรวจติดตาม ultrasound ซ้ำดังที่ได้กล่าวไปข้างต้น หากถุงน้ำยังอยู่และลักษณะยังเหมือนเดิมควรคิดถึง Pathological cyst
กรณีที่สงสัยว่ามีภาวะแทรกซ้อนจากก้อนในอุ้งเชิงกราน แพทย์ต้องวินิจฉัยก้อนเบื้องต้นให้ได้ว่าเป็นอะไร และต้องพิจารณาว่ามีความจำเป็นต้องรักษาด้วยการผ่าตัดฉุกเฉินหรือไม่ ซึ่งจะทำให้ผู้ป่วยที่มีสัญญาณชีพไม่คงที่ มี peritonitis จากการตรวจร่างกาย หรือสงสัยภาวะปีกมดลูกบิดขั้ว หลักการในการผ่าตัดจะต้องคำนึงถึงความสามารถในการมีบุตรในอนาคตของผู้ป่วยเป็นหลักสำคัญ โดยจะเน้นหัตถการที่ fertility sparing ให้ได้มากสุด แม้ว่าจะสงสัยภาวะมะเร็งก็ควร conservative surgery คือตัดเพียงปีกมดลูกข้างที่มีพยาธิสภาพก่อน แล้วจึงมาวางแผนการรักษาอีกครั้งหลังจากได้ผลทางพยาธิวิทยา
กรณีที่วินิจฉัยภาวะอุ้งเชิงกรานอักเสบผู้ป่วยควรได้รับยาฆ่าเชื้อที่เหมาะสมกับโรคและความรุนแรง(20) และในกรณีที่เป็น Tubo-ovarian abscess แล้วก็ควรรักษาด้วยการให้ยาฆ่าเชื้อก่อนแล้วดูการตอบสนองหลังจากได้ยาฆ่าเชื้อ 24-48 ชั่วโมง การพิจารณาผ่าตัดจะทำในผู้ป่วยที่สงสัยภาวะแทรกซ้อนจากก้อนฝีหนอง เช่นก้อนแตก โดยหัตถการที่ทำยังคงแนะนำให้เป็น conservative surgery คือ เน้นการล้างอุ้งเชิงกราน ระบายหนองในตำแหน่งท่อนำไข่และรังไข่ก่อน ในกรณีผ่าตัดเนื่องจากไม่ตอบสนองต่อยาฆ่าเชื้ออาจพิจารณาตัดปีกมดลูกข้างที่มีพยาธิสภาพไปเลย
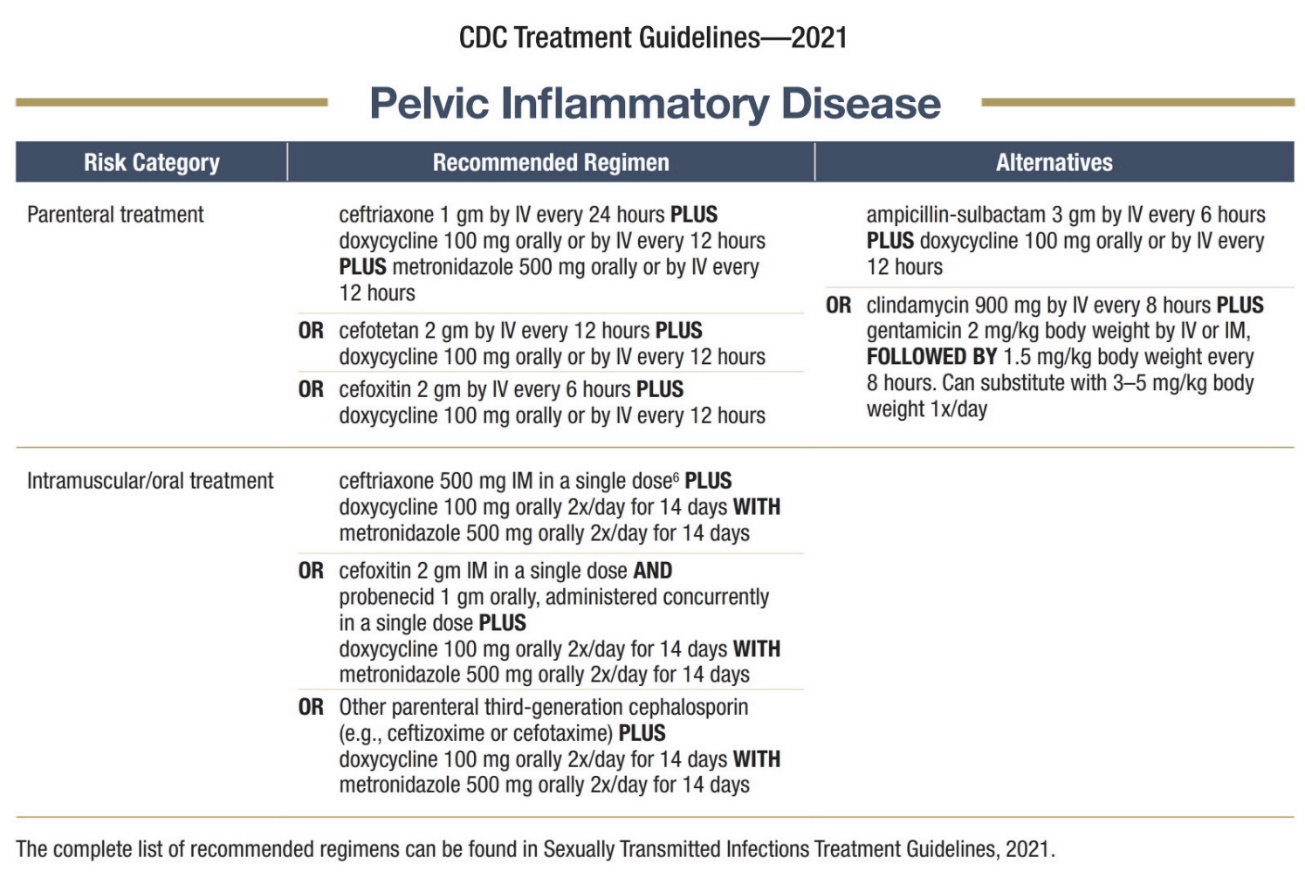
ตารางที่ 2 แสดงยาฆ่าเชื้อที่เหมาะสมในการรักษาภาวะอุ้งเชิงกรานอักเสบ (20)
ปัญหาเกี่ยวกับอวัยวะเพศและช่องคลอด (vulva and vagina conditions)
Hymenal problem (21)
ปัญหาที่เกี่ยวกับเยื่อพรหมจารี(Hymenal problem) ที่เกิดจากความผิดแต่กำเนิด โดยความรุนแรงของความผิดปกติมีหลากหลาก ส่งผลให้อาการแสดงต่างกันเช่น ในกรณีที่เยื่อพรหมจารีไม่สลายไปเลย(Imperforated hymen)ผู้ป่วยจะมาด้วยอาการประจำเดือนไม่มาหลังจากเข้าสู่วัยสาว(Primary amenorrhea) ปวดท้องน้อย คลำได้ก้อนที่เกิดจากมดลูกหรือช่องคลอดขยายขนาดใหญ่จากการที่มีเลือดประจำเดือนคั่งอยู่ดังที่ได้กล่าวไปในปัญหาเรื่องก้อนในอุ้งเชิงกราน ในกรณีที่มีการสลายไปแต่สลายไปบางส่วนของเยื่อพรหมจารีลักษณะภายนอกจะเห็นได้หลากหลายเช่น Annular hymen, Septate hymen, Cribriform hymen ดังแสดงในภาพที่ 6 ผู้ป่วยมักจะมาปรึกษาด้วยปัญหาในการมีเพศสัมพันธ์หรือการใส่ผ้าอนามัยแบบสอด
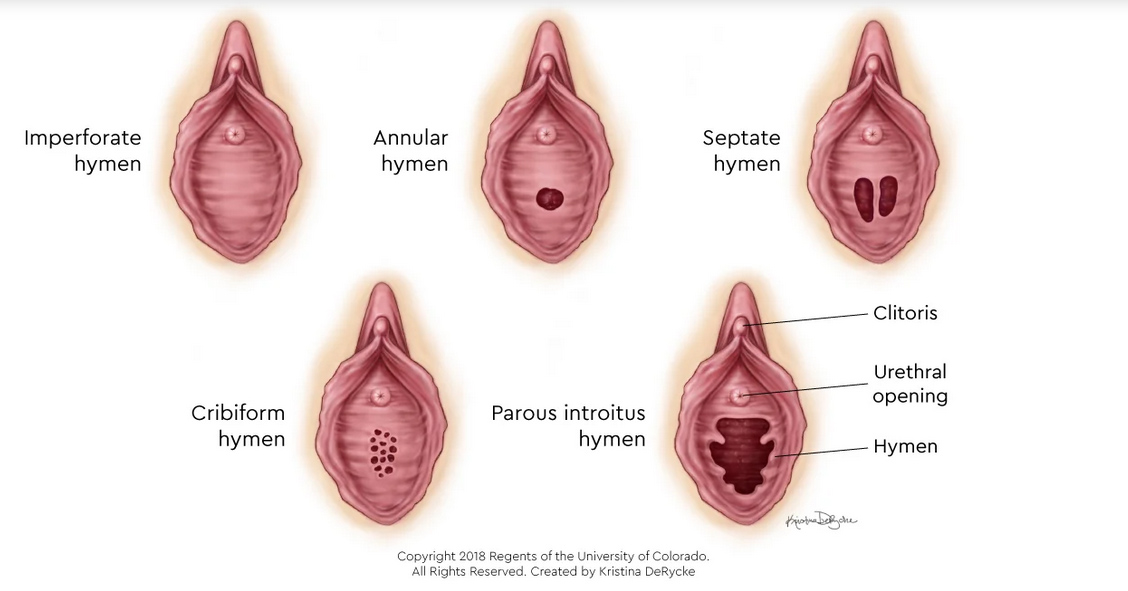
ภาพที่ 6 แสดงความผิดปกติของเยื่อพรหมจารี
การรักษา Imperforated hymen และ Microperforated hymen จำเป็นต้องได้รับการผ่าตัดเพื่อระบายเลือดประจำเดือนและเปิดเยื่อพรหมจารีไว้ โดยเวลาที่ควรผ่าตัดตามหลักการคือก่อนที่จะเริ่มมีอาการปวดจากการคั่งของประจำเดือน และต้องเป็นช่วงที่เข้าสู่วัยรุ่นแล้วเนื่องจากเยื่อบุช่องคลอดต้องอาศัยฮอร์โมนเอสโตรเจน แต่โดยส่วนใหญ่ผู้ป่วยมักจะมาพบแพทย์ด้วยอาการปวดจากการคั่งของประจำเดือน,คลำได้ก้อน และมีอาการจากการที่ก้อนกดเบียดแล้ว ก่อนทำการผ่าตัดรักษาแพทย์จะต้องแจ้งให้ผู้ป่วยและผู้ปกครองทราบว่าเป็นหัตถการที่จำเป็นเนื่องจากจะต้องมีทางระบายของประจำเดือนและการผ่าตัดนี้ไม่มีผลต่อการมีบุตร หรือปัญหาในการมีเพศสัมพันธ์ในอนาคตของผู้ป่วย โดยการผ่าตัดควรทำในห้องผ่าตัดและมีแนวทางในการลงแผลผ่าตัดวิธีดั้งเดิมเรียกว่า Cruciate incision หรืออีกวิธีเรียกว่า U-shape incision ดังแสดงในรูปที่ 7
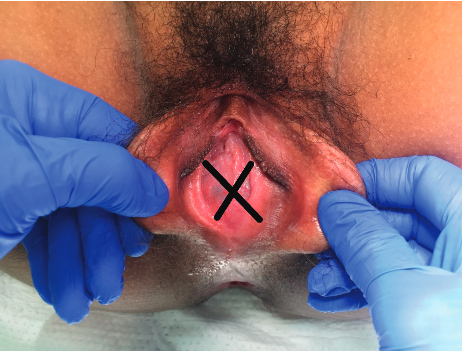
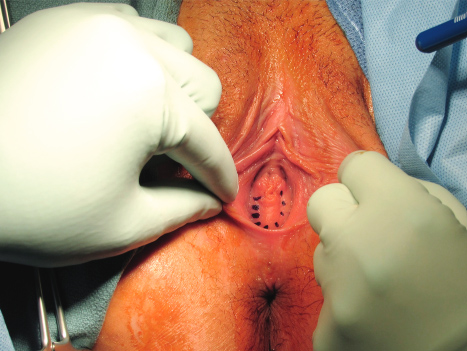
รูปที่ 7 แสดงวิธีการลงแผลผ่าตัด imperforated hymen(21)
ในกลุ่มที่เป็น Annular hymen หรือ Tight hymenal ring อาจไม่จำเป็นต้องผ่าตัดรักษาสามารถรักษาด้วยการขยายช่องคลอดด้วยตัวผู้ป่วยเองได้ แต่กรณีที่ต้องการผ่าตัดสามารถทำเป็นผู้ป่วยนอกโดยการฉีดยาชาเฉพาะที่และกรีดแผลเล็กๆที่ตำแหน่ง 6 กับ 8 นาฬิกาได้
ในกลุ่ม Septate hymen สามารถรักษาโดยการผ่าตัดแบบผู้ป่วยนอกได้ โดยใช้ยาชาเฉพาะที่ หากผู้ป่วยสามารถทนได้ โดยใช้ไหมละลายได้ผูกตำแหน่งด้านบนและด้านล่างของ septum จากนั้นทำการตัด septum ระหว่างไหมออกไป
แผลบริเวณอวัยวะเพศ(Genital ulcers) (1)
แผลบริเวณอวัยวะเพศในวันรุ่นอาจแบ่งได้ง่ายๆเป็นกลุ่มที่เกี่ยวข้องกับโรคติดต่อทางเพศสัมพันธ์ กับ กลุ่มที่ไม่ติดต่อทางเพศสัมพันธุ์ ดังนั้นแพทย์จะต้องซักประวัติเกี่ยวกับแผลให้ละเอียดและลักษณะของตุ่มหรือรอยโรคก่อนหน้าที่จะมาพบแพทย์ว่ามีหน้าตาเปลี่ยนแปลงไปอย่างไรบ้าง ซักปัจจัยความเสี่ยงที่จะติดโรคติดต่อทางเพศสัมพันธ์ รวมถึงอาการร่วมและโรคประจำตัวอื่นๆ การรักษาที่ได้รับก่อนหน้านี้ เป็นต้น
แผลอวัยวะเพศที่ไม่ใช่โรคติดต่อทางเพศสัมพันธ์ที่พบได้ในวัยรุ่นเช่น Vulva apthosis ส่วนกลุ่มที่เป็นโรคติดต่อทางเพศสัมพันธ์เช่น เริม(Herpes simplex), แผลริมอ่อน(Chancroid), แผลริมแข็ง(Chancre) โดยการรักษาจะแตกต่างกันออกไปในแต่ละโรค
หูดบริเวณอวัยวะเพศ (Genital wart)(1)
หูดบริเวณอวัยวะเพศเป็นปัญหาที่พบได้บ่อยของรอยโรคบริเวณอวัยวะเพศในวัยรุ่น ซึ่งเป็นโรคติดต่อทางเพศสัมพันธ์เกิดจาก Human papilloma virusโดยเฉพาะสายพันธุ์ 6 และ 11 โดยผู้ป่วยอาจจะไม่มีอาการร่วมใดๆ หรืออาจจะมีอาการคันบริเวณอวัยวะเพศ มีเลือดออกผิดปกติได้ การรักษามีให้เลือกหลายวิธี ไม่ว่าจะเป็นการจี้เย็น การใช้เลเซอร์ การใช้ยาทาเฉพาะที่ โดยการเลือกวิธีการรักษาขึ้นอยู่กับความรุนแรง จำนวน ตำแหน่งของรอยโรค ความสะดวกสบายของผู้ป่วย และควรแนะนำให้ฉีดวัคซีน Human papilloma virus ด้วยเพื่อลดโอกาสที่จะติดเชื้อสายพันธุ์อื่นเพิ่มเติม
ตกขาวผิดปกติ (Vaginal discharge)(1)
อาการตกขาวผิดปกติส่วนใหญ่เกิดจากการติดเชื้อในช่องคลอด โดยสาเหตุที่ทำให้เกิดอาการตกขาวผิดปกติในวัยรุ่นไม่ต่างกับในสตรีวัยเจริญพันธุ์ ที่พบได้บ่อยคือ การติดเชื้อราในช่องคลอด(Vaginal candidiasis), การติดเชื้อแบคทีเรียในช่องคลอด(Bacterial vaginosis), การติดเชื้อโปรตัวซัวในช่องคลอด(Trichomonas vaginitis) การที่มีปากมดลูกอักเสบจากเชื้อติดต่อทางเพศสัมพันธุ์ (Cervicitis) ซึ่งแพทย์จะวินิจฉัยแยกโรคได้จากการซักประวัติลักษณะของตกขาว สี กลิ่น อาการแสบช่องคลอด อาการคัน อาการปวดท้องน้อย หรือแม้แต่รอยโรคในอวัยวะเพศภายนอก การตรวจร่างกายดูลักษณะตกขาว ช่องคลอดและปากมดลูก ตรวจคลำภายในว่ามีการกดเจ็บปากมดลูกปีกมดลูกร่วมด้วยที่จะทำให้คิดถึงภาวะอุ้งเชิงกรานอักเสบร่วมด้วย แพทย์ควรวินิจฉัยให้ถูกต้องเนื่องจากยาที่ใช้ในการรักษาแตกต่างกัน คือ ใช้ยากลุ่มฆ่าเชื้อราเฉพาะที่(Tropical azole drug) ในคนไข้ที่ติดเชื้อราในช่องคลอด(Vaginal candidiasis) และ ยาฆ่าเชื้อกลุ่ม Metronidazole ในคนไข้กลุ่มที่ติดเชื้อแบคทีเรีย (Bacterial vaginosis) และติดเชื้อโปรตัวซัว (Trichomonas vaginitis)
ฝีบริเวณต่อมบาร์โธลิน(Abscess of Bartholin gland)(1)
พบว่าเป็นสาเหตุของอาการเจ็บบริเวณอวัยวะเพศในวัยรุ่นได้บ่อย เกิดจากการติดเชื้อแบคทีเรียหลายตัว การรักษาหลักคือการกรีดระบายหนองร่วมกับเย็บปากถุงน้ำไว้ (Marsupialization) โดยทั่วไปหัตถการนี้สามารถระงับอาการปวดด้วยยาชาเฉพาะที่ได้ แต่ในวัยรุ่นบางรายอาจทนความเจ็บปวดไม่ได้ การทำหัตถการอาจต้องอาศัยการดมยาสลบ
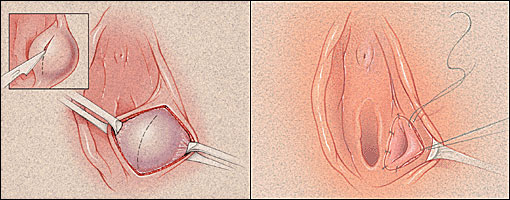
รูปที่ 8 แสดงการทำ Marsupialization
เอกสารอ้างอิง
- Berek JS, Berek DL. Berek & Novak’s gynecology. Sixteenth edition ed. Philadelphia: Wolters Kluwer Philadelphia; 2020. 165-7 p.
- Hillard PJA. Menstruation in young girls: a clinical perspective. Obstetrics & Gynecology. 2002;99(4):655-62.
- Abulafia O, Sherer DM. Angiogenesis of the endometrium. Obstetrics & Gynecology. 1999;94(1):148-53.
- ACOG Committee Opinion no. 598: Committee on Adolescent Health Care: The initial reproductive health visit. Obstet Gynecol. 2014;123(5):1143-7.
- Cheewadhanaraks S, Peeyananjarassri K, Choksuchat C. Clinical diagnosis of hirsutism in Thai women. J Med Assoc Thai. 2004;87(5):459-63.
- Martin KA, Chang RJ, Ehrmann DA, Ibanez L, Lobo RA, Rosenfield RL, et al. Evaluation and treatment of hirsutism in premenopausal women: an endocrine society clinical practice guideline. The Journal of Clinical Endocrinology & Metabolism. 2008;93(4):1105-20.
- Wild RA. Ferriman Gallwey self-scoring: Performance assessment in women with the polycystic ovary syndrome: The University of Oklahoma Health Sciences Center; 2004.
- Rosenberg M, Waugh MS. Causes and consequences of oral contraceptive noncompliance. American journal of obstetrics and gynecology. 1999;180(2):S276-S9.
- Lockwood CJ, Schatz F, Krikun G. Angiogenic factors and the endometrium following long term progestin only contraception. Histology and histopathology. 2004.
- Oral E, Cağdaş A, Gezer A, Kaleli S, Aydin Y, Öçer F. Hematological abnormalities in adolescent menorrhagia. Archives of gynecology and obstetrics. 2002;266:72-4.
- James AH, Kouides PA, Abdul-Kadir R, Edlund M, Federici AB, Halimeh S, et al. Von Willebrand disease and other bleeding disorders in women: consensus on diagnosis and management from an international expert panel. American journal of obstetrics and gynecology. 2009;201(1):12. e1-. e8.
- Thorne J, James P, Reid R. Heavy menstrual bleeding: is tranexamic acid a safe adjunct to combined hormonal contraception? Contraception. 2018;98(1):1-3.
- Napolitano LM, Kurek S, Luchette FA, Corwin HL, Barie PS, Tisherman SA, et al. Clinical practice guideline: red blood cell transfusion in adult trauma and critical care. Critical care medicine. 2009;37(12):3124-57.
- Borzutzky C, Jaffray J. Diagnosis and management of heavy menstrual bleeding and bleeding disorders in adolescents. JAMA pediatrics. 2020;174(2):186-94.
- Screening and Management of Bleeding Disorders in Adolescents With Heavy Menstrual Bleeding: ACOG COMMITTEE OPINION, Number 785. Obstet Gynecol. 2019;134(3):e71-e83.
- Kantartzis KL, Sucato GS. Menstrual suppression in the adolescent. Journal of pediatric and adolescent gynecology. 2013;26(3):132-7.
- Miller L, Hughes JP. Continuous combination oral contraceptive pills to eliminate withdrawal bleeding: a randomized trial. Obstetrics & Gynecology. 2003;101(4):653-61.
- Obstetricians ACo, Gynecologists. Dysmenorrhea and endometriosis in the adolescent. ACOG Committee opinion no. 760. Obstet Gynecol. 2018;132(6):e249-e58.
- Bonde AA, Korngold EK, Foster BR, Fung AW, Sohaey R, Pettersson DR, et al. Radiological appearances of corpus luteum cysts and their imaging mimics. Abdominal Radiology. 2016;41:2270-82.
- Hazra A, Collison MW, Davis AM. CDC sexually transmitted infections treatment guidelines, 2021. JAMA. 2022;327(9):870-1.
- Diagnosis and Management of Hymenal Variants: ACOG Committee Opinion, Number 780. Obstet Gynecol. 2019;133(6):e372-e6.
หนังสือเชียงใหม่ทันยุค10 “CCOG 2024”
หนังสือเชียงใหม่ทันยุค 10 “CCOG 2024”
ท่านใดที่สนใจหนังสือของภาควิชาสูติฯ สามารถกดสั่งซื้อได้ที่ ลิงค์ด้านนี้ https://cmu.to/OBGYNCMU-BookStore

ภาพงานประชุมวิชาการ CCOG 2024
ขอแสดงความยินดีกับ ผศ.นพ.ณัฐพัชร์ จันทรสกา

ขอแสดงความยินดีกับ อ.ณัฐพัชร์ จันทรสกา ที่ได้รับอนุมัติแต่งตั้งให้ดำรงตำแหน่ง ผู้ช่วยศาสตรจารย์ สาขา 2171 สูติศาสตร์-นรีเวชวิทยา เมื่อวันที่ 20 ม.ค. 2567 ที่ผ่านมา
ทำบุญหอผู้ป่วยนรีเวชกรรม ตึกสุจิณโน ชั้น 3
ขอแสดงความยินดีกับ ผศ.ดร.พญ.ศิรินาถ ศิริเลิศ










