Induced abortion
นพ.เลอเกียรติ คำประดิษฐ์
อาจารย์ที่ปรึกษา ผศ.นพ.ภูดิศ เจต๊ะวรรณ
คำจำกัดความ
Induced abortion คือ การยุติการตั้งครรภ์ โดยการใช้ยา หรือหัตถการใด ๆ ชักนำให้เกิดกระบวนการแท้ง ก่อนที่ทารกในครรภ์จะมีชีวิต(1)
Classification(1)
- Therapeutic abortion การยุติการตั้งครรภ์ด้วยเหตุผลทางการแพทย์ รวมไปถึงการตั้งครรภ์ จากการถูกข่มขืน หรือมีเพศสัมพันธ์ในเคือญาติ สาเหตุของการยุติการตั้งครรภ์ทางการแพทย์ที่พบบ่อยที่สุดคือ ความผิดปกติของทารกในครรภ์ ไม่ว่าจะเป็นความผิดปกติทางร่างกาย หรือ สติปัญญาก็ตาม
- Elective abortion การเลือกยุติการตั้งครรภ์ เนื่องจากความต้องการของมารดา โดยไม่มีเหตุผลทางการแพทย์ ซึ่งเป็นการยุติการตั้งครรภ์ที่พบบ่อยที่สุดในปัจจุบัน
กฏหมายและการทำแท้ง
ปัจจุบัน อัตตราการทำแท้งทั้งในประเทศที่มีการทำแท้งอย่างเสรี และในประเทศที่มีกฏหมายทำแท้งที่เข้มงวด มีความใกล้เคียงกัน อยู่ที่ 34–37 ต่อ 1000 ต่อปี แต่ความปลอดภัยในการแท้งแตกต่างกัน กล่าวคือ ในประเทศที่การทำแท้งถูกกฏหมาย ความปลอดภัยการทำแท้งอยู่ที่ 90% ในประเทศที่การทำแท้งผิดกฏหมายการทำแท้งที่ปลอดภัยมีเพียง 25% เท่านั้น ข้อมูลจากองค์การอนามัยโลก(WHO) พบว่า 8%ของการเสียชีวิตในหญิงตั้งครรภ์ทั่วโลก คือภาวะแทรกซ้อนจากการทำแท้งที่ไม่ปลอดภัยเกือบทั้งหมดเกิดในประเทศที่กำลังพัฒนา
กฏหมายเกี่ยวกับการทำแท้งมีความแตกต่างกันไปในแต่ละประเทศทั่วโลก โดยส่วนมากแล้วในทุก ๆ ประเทศ การทำแท้งสามารถทำได้อย่างถูกกฏหมาย ในบางกรณีที่กำหนดไว้เท่านั้น เช่น เหตุผลเศรษฐกิจและสังคม ความเสี่ยงต่อมารดา ทั้งทางร่างกายและจิตใจ รวมไปถึงความผิดปกติของทารกในครรภ์ (2)
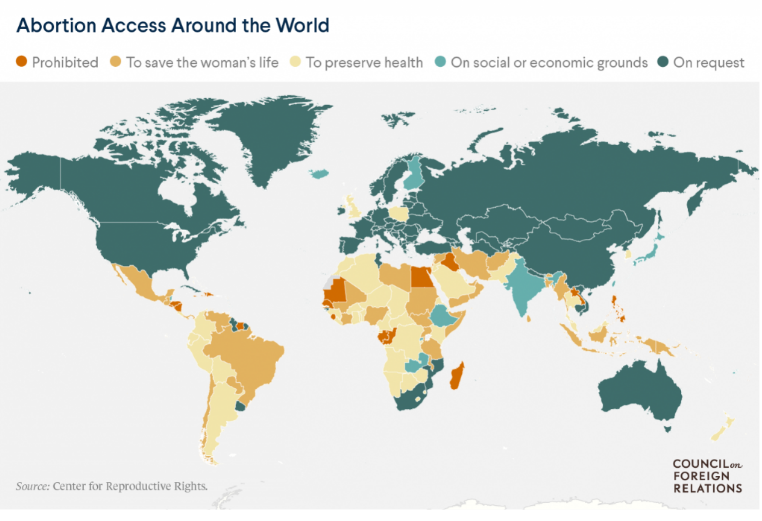
รูปที่ 1 แสดงเงื่อนไขในการอนุญาตยุติการตั้งครรภ์ ในแต่ละประเทศ
ที่มา : https://www.cfr.org/article/abortion-law-global-comparisons
กฏหมายการทำแท้งในประเทศไทย
ตามประมวลกฏหมายอาญา พ.ศ. 2562
มาตรา 301 หญิงใดทำให้ตนเองแท้งลูก หรือยอมให้ผู้อื่นทำให้ตนแท้งลูก ต้องระวางโทษจำคุกไม่เกินสามปี หรือปรับไม่เกินหกหมื่นบาท หรือทั้งจำทั้งปรับ
มาตรา 302 ผู้ใดทำให้หญิงแท้งลูกโดยหญิงนั้นยินยอม ต้องระวางโทษจำคุกไม่เกินห้าปี หรือปรับไม่เกินหนึ่งแสนบาท หรือทั้งจำทั้งปรับ
ถ้าการกระทำนั้นเป็นเหตุให้หญิงรับอันตรายสาหัสอย่างอื่นด้วย ผู้กระทำต้องระวางโทษจำคุกไม่เกินเจ็ดปี หรือปรับไม่เกินหนึ่งแสนสี่หมื่นบาท หรือทั้งจำทั้งปรับ
ถ้าการกระทำนั้นเป็นเหตุให้หญิงถึงแก่ความตาย ผู้กระทำต้องระวางโทษจำคุกไม่เกินสิบปี และปรับไม่เกินสองแสนบาท
มาตรา 303 ผู้ใดทำให้หญิงแท้งลูกโดยหญิงนั้นไม่ยินยอม ต้องระวางโทษจำคุกไม่เกินเจ็ดปี หรือปรับไม่เกินหนึ่งแสนสี่หมื่นบาท หรือทั้งจำทั้งปรับ
ถ้าการกระทำนั้นเป็นเหตุให้หญิงรับอันตรายสาหัสอย่างอื่นด้วย ผู้กระทำต้องระวางโทษจำคุกตั้งแต่หนึ่งปีถึงสิบปี และปรับตั้งแต่สองหมื่นบาทถึงสองแสนบาท
ถ้าการกระทำนั้นเป็นเหตุให้หญิงถึงแก่ความตาย ผู้กระทำต้องระวางโทษจำคุกตั้งแต่ห้าปีถึงยี่สิบปี และปรับตั้งแต่หนึ่งแสนบาทถึงสี่แสน
มาตรา 304 ผู้ใดเพียงแต่พยายามกระทำความผิดตามมาตรา 301 หรือมาตรา 302 วรรคแรก ผู้นั้นไม่ต้องรับโทษ
มาตรา 305 ถ้าการกระทำความผิดดังกล่าวในมาตรา 301 และมาตรา 302 นั้น เป็นการกระทำของนายแพทย์ และ
(1) จำเป็นต้องกระทำเนื่องจากสุขภาพของหญิงนั้น หรือ
(2) หญิงมีครรภ์เนื่องจากการกระทำความผิดอาญา ตามที่บัญญัติไว้ในมาตรา 276 , 277, 282, 283 หรือ 284
ผู้กระทำไม่มีความผิด
ข้อบังคับแพทยสภา ว่าด้วย หลักเกณฑ์การปฏิบัติเกี่ยวกับการยุติการตั้งครรภ์ทางการแพทย์ ตามมาตรา 305 แห่งประมวลกฎหมายอาญา พ.ศ. 2548 อาศัย อํานาจตามความในมาตรา 21 (3) (ฎ) และด้วยความเห็นชอบของสภานายกพิเศษตาม มาตรา 25 แห่งพระราชบัญญัติวิชาชีพเวชกรรม พ.ศ. 2525 อันเป็นพระราชบัญญัติที่มีบทบัญญัติบาง ประการเกี่ยวกับการจํากัดสิทธิและ เสรีภาพของบุคคล ซึ่งมาตรา 29 ประกอบกับมาตรา 50 ของ รัฐธรรมนูญแห่งราชอาณาจักรไทย บัญญัติให้กระทําได้โดยอาศัยอํานาจตามบทบัญญัติแห่งกฎหมาย คณะกรรมการแพทยสภาออกข้อบังคับ ดังต่อไปนี้
ข้อ 1 ข้อบังคับนี้เรียกว่า “ข้อบังคับแพทยสภาว่าด้วยหลักเกณฑ์การปฏิบัติเกี่ยวกับการยุติการตั้ง ครรภ์ทางการแพทย์ตามมาตรา 305 แห่งประมวลกฎหมายอาญา พ.ศ. 2548
ข้อ 2 ข้อบังคับนี้ให้ใช้บังคับตั้งแต่วันถัดจากวันประกาศในราชกิจจานุเบกษาเป็นต้นไป
ข้อ3 การยุติการตั้งครรภ์ทางการแพทย์ตามมาตรา305แห่งประมวลกฎหมายอาญานั้นจะกระทําได้เมื่อหญิงตั้งครรภ์นั้นยินยอม
ข้อ 4 แพทย์ผู้กระทําการยุติการตั้งครรภ์ทางการแพทย์ตามข้อบังคับนี้ต้องเป็นผู้ประกอบวิชาชีพ เวชกรรมตามกฎหมาย
ข้อ 5 การยุติการตั้งครรภ์ทางการแพทย์ตามมาตรา 305 (1) แห่งประมวลกฎหมายอาญา ให้เป็นไป ตามเงื่อนไขดังนี้ (1) เป็นกรณีที่จําเป็นต้องกระทําเนื่องจากปัญหาสุขภาพทางกายของหญิงตั้งครรภ์ หรือ (2) เป็นกรณีที่จําเป็นต้องกระทําเนื่องจากปัญหาสุขภาพทางจิตของหญิงตั้งครรภ์ ซึ่งจะต้องได้รับการ รับรอง หรือเห็นชอบจากผู้ประกอบวิชาชีพเวชกรรมที่มิใช่ผู้กระทําการยุติการตั้งครรภ์ อย่างน้อยหนึ่ง คน ในกรณีที่หญิงนั้นมีความเครียดอย่างรุนแรง เนื่องจากพบว่าทารกในครรภ์ มีหรือมีความเสี่ยงสูงที่จะมี ความพิการอย่างรุนแรง หรือเป็นหรือมีความเสี่ยงสูงที่จะเป็นโรคพันธุกรรมอย่างรุนแรง เมื่อหญิงนั้นได้ รับการตรวจวินิจฉัยและการปรึกษาแนะนําทางพันธุศาสตร์ (Genetic counseling) และมีการลงนาม รับรองในเรื่องดังกล่าวข้างต้นโดยผู้ประกอบวิชาชีพเวชกรรมที่ มิใช่ผู้กระทําการยุติการตั้งครรภ์อย่าง น้อยหนึ่งคน ให้ถือว่าหญิงตั้งครรภ์นั้นมีปัญหาสุขภาพจิตตาม (2) ทั้งนี้ต้องมี ข้อบ่งชี้ทางการแพทย์ที่ชัดเจนว่าหญิงนั้นมีปัญหาสุขภาพทางกายหรือทางจิต และต้องมีการ บันทึกการตรวจและวินิจฉัยโรคไว้ในเวชระเบียนเพื่อเป็นหลักฐาน
ข้อ 6 การ ยุติการตั้งครรภ์ทางการแพทย์ตามมาตรา 305 (2) แห่งประมวลกฎหมายอาญานั้น ต้องมี หลักฐานหรือข้อเท็จจริงอันควรเชื่อได้ว่า หญิงตั้งครรภ์เนื่องจากการกระทําความผิดอาญาตามที่ บัญญัติไว้ในมาตรา 305 (2) แห่งประมวลกฎหมายอาญา
ข้อ 7 การยุติการตั้งครรภ์ทางการแพทย์ตามข้อ 5 และข้อ 6 ต้องกระทําในสถานพยาบาลดังต่อไปนี้
- โรงพยาบาลหรือหน่วยงานของรัฐที่ให้บริการรับผู้ป่วยไว้ค้างคืน หรือสถานพยาบาลเวชกรรมที่มี เตียงรับผู้ป่วยไว้ค้างคืนตามกฎหมายว่าด้วยสถาน พยาบาล ทั้งนี้โดยสามารถปฏิบัติเกี่ยวกับการยุติ การตั้งครรภ์ทางการแพทย์ได้ตามความ เหมาะสม
- คลินิกเวชกรรมตามกฎหมายว่าด้วยสถานพยาบาล โดยสามารถปฏิบัติเกี่ยวกับการยุติการตั้ง ครรภ์ทางการแพทย์ที่อายุครรภ์ไม่ เกินสิบสองสัปดาห์
ข้อ 8 ผู้ประกอบวิชาชีพเวชกรรมที่ปฏิบัติเกี่ยวกับการยุติการตั้งครรภ์ทางการแพทย์ ตามข้อบังคับนี้จะ ต้องทํารายงานเสนอต่อแพทยสภา ตามเงื่อนไขและระยะเวลาในแบบฟอร์มที่แพทยสภากําหนด
ข้อ 9 ในกรณีที่ผู้ประกอบวิชาชีพเวชกรรมผู้กระทําการยุติการตั้งครรภ์ทางการแพทย์ ไม่ปฏิบัติตามข้อ บังคับนี้ ให้ถือว่าผู้ประกอบวิชาชีพเวชกรรมผู้นั้นประกอบวิชาชีพเวชกรรมโดยไม่รักษา มาตรฐานใน ระดับที่ดีที่สุด
ข้อ 10 ผู้ประกอบวิชาชีพเวชกรรมที่ปฏิบัติเกี่ยวกับการยุติการตั้งครรภ์ทางการแพทย์ ตามข้อบังคับนี้ ให้ถือว่าได้กระทําตามมาตรา 305 แห่งประมวลกฎหมายอาญา
การยุติการตั้งครรภ์ในไตรมาสแรก
สามารถทำได้ทั้งการใช้ยา และ หัตถการยุติการตั้งครรภ์ ทั้ง 2 มีความปลอดภัยและ ได้ผลดีเมื่อเลือกให้เหมาะสมกับผู้ป่วย ซึ่งการจะเลือกใช้วิธีใดนั้น ขึ้นอยู่กับว่าวิธีนั้นสามารถทำได้ในที่นั้น ๆ หรือไม่ อายุครรภ์ และความต้องการของผู้ป่วย ซึ่งผู้ป่วยควรได้รับการประเมิน และข้อมูลคำแนะนำ ถึงประโยชน์ และ ข้อจำกัดของทั้ง 2 วิธีการการตัดสินใจ(3)
ตาราง 1 แสดงลักษณะข้อแตกต่างระหว่าการยุติการตั้งครรภ์ด้วยยา และหัตถการ
|
การยุติการตั้งครรภ์โดยใช้ยา |
การยุติการตั้งครรภ์โดยใช้หัตถการ |
|
|
ที่มา : ACOG practice bulletin. Clinical management guidelines of obstetrician-gynecologists. Number 143, March 2014. Medical Management of First-Trimester Abortion
Medical abortion
คือ การยุติการตั้งครรภ์โดยใช้ยา กระตุ้นให้เกิดกระบวนการคล้ายกับการแท้ง เป็นทางเลือกของการยุติการตั้งครรภ์นอกเหนือ จากยุติการตั้งครรภ์ด้วยหัตถการต่าง ๆ เช่น การขูดมดลูก(4) เป็นวิธีที่สามารถรักษาแบบผู้ป่วยนอกได้ เหมาะกับช่วงอายุครรภ์ ไม่เกิน 63 วัน (ACOG 2016) สามารถทำได้ในอายุครรภ์ที่มากกว่านี้ได้ แต่อัตราความสำเร็จจะลดต่ำลง(1)
ข้อบ่งห้ามในการใช้ยาในการยุติการตั้งครรภ์(1)
- ผู้ที่ใช้ห่วงคุมกำเนิด
- ภาวะซีดรุนแรง
- ภาวะเลือดออกผิดปกติ หรือใช้ยาป้องกันการแข็งตัวของเลือด
- ประวัติการใช้ corticosteroid เป็นระยะเวลานาน
- ต่อมหมวกไตล้มเหลวเรื้อรัง
- Inherited porphyria
- โรคตับ โรคไต โรคปอด หรือโรคหัวใจหลอดเลือด ชนิดรุนแรง
- โรคความดันโลหิตสูงที่ควบคุมไม่ได้
ยาที่ใช้ในการยุติการตั้งครรภ์
ยาที่ถูกใช้ในการยุติการตั้งครรภ์ มี 3 กลุ่ม คือ Mifepristone, Misoprostol และ ยาชนิดอื่น ๆ เช่น Methotrexate โดยวิธีการให้ มีทั้งแบบที่ใช้เพียงตัวเดียว และให้ร่วมกันหลายตัว แล้วแต่ regimen(1)
1) Mifepristone
เป็น progesterone receptor antagonist มีความสามารถในการจับกับ progesterone receptor ดีกว่าตัว progesterone เอง แต่ไม่กระตุ้นการทำงานของ receptor มีฤทธิ์ในการทำให้เกิด decidual necrosis, cervical softening และ เพิ่ม uterine contractility และ prostaglandin sensitivity(5-7) โดยจะออกฤทธิ์ เพิ่ม uterine contractility หลังจากได้รับยา 24 – 36 ชั่วโมง และ เพิ่มความไวต่อ prostaglandin จากภายนอก ถึง 5 เท่า จึงมีการใช้ร่วมกับ Misoprostol
2) Misoprostol
เป็น Prostaglandin E1 analogue ได้รับการรับรองจาก U.S. Food and drug administration ในการใช้ร่วมกับ Mifipristone ในการยุติการตั้งครรภ์ ส่วนการให้ misoprostol ตัวเดียวเพื่อยุติการตั้งครรภ์ นั้นมีประสิทธิภาพต่ำว่าอย่างมีนัยสำคัญ นอกจากนี้ Misoprostol ยังใช้ในการชักนำการคลอด, รักษาการแท้งบุตรในช่วงแรกของการตั้งครรภ์, ป้องกันและรักษาภาวะตกเลือดหลังคลอด และใช้เตรียมความพร้อมของปากมดลูกก่อนทำหัตถการ เช่น การส่องกล้องมดลูก(8)
Misoprostol สามารถให้ได้หลายช่องทาง การให้อมในกระพุ้งแก้ม หรือ เหน็บช่องคลอด จะออกฤทธิได้นาน และมีประสิทธิภาพมากกว่า การให้โดยการรับประทาน ส่วนการให้โดยอมใต้ลิ้น ก็สามารถดูดซึมได้เร็วและมีประสิทธิภาพสูง แต่ระดับความเข้มข้นของยาที่สูงของวิธีดังกล่าวก็อาจทำให้มีผลข้างเคียงของยาได้มากเช่นกัน (9, 10)
3) ยาอื่น ๆ
- Methotrexate ถูกใช้ร่วมกับ misoprostol ก่อนที่จะมีการอนุญาตใช้ Mifepristone มากขึ้น (11, 12) Methotrexate ออกฤทธิ์ที่ cytotrophoblast มากกว่าการเจริญของ embryo โดยยับยั้ง syncytialization ของ cytotrophoblast มีผลหยุดกระบวนการฝังตัวของตัวอ่อน
- Tamoxifen ถูกใช้ร่วมกับ misoprostol ในการยุติการตั้งครรภ์เช่นกัน อย่างไรก็ตาม จากการศึกษาแบบ RCT พบว่าการการใช้ Tamoxifen กับ misoprostol ไม่ได้มีประโยชน์มากไปกว่าการใช้ Methotrexate กับ Misoprostol หรือการใช้ Misoprostol เพียงตัวเดียว (13, 14)
ขนาดและวิธีการให้ยาเพื่อยุติการตั้งครรภ์
ขนาดยาที่ใช้กันอย่างกว้างขวาง สำหรับการยุติการตั้งครรภ์ที่ อายุครรภ์ไม่เกิน 12 สัปดาห์ตามคำแนะนำจาก WHO คือMifepristone 200 mg รับประทาน 1 ครั้ง ตามด้วย Misoprostol 800 mcg เหน็บช่องคลอด อมใต้ลิ้น หรือ กระพุ้งแก้ม ที่ 24 – 48 ชั่วโมง หลังได้ mifepristone (15)
วิธีการให้อื่น ๆ ที่ได้จับการรับรองจาก U.S. FDA คือ Mifepristone 600 mg รับประทาน 1 ครั้ง ตามด้วย Misoprostol 400 mcg รับประทาน ที่ 48 ชั่วโมง ได้ mifepristone(16)
ตารางที่ 2 แสดงการเปรียบเทียบ Medical Abortion Regimen ที่ใช้บ่อย
|
Common Regimen |
อัตราความสำเร็จ (%) |
ข้อดี / ข้อเสีย |
อายุครรภ์ |
|
|
Mifepristone 600 mg orally, followed by misoprostol 400 micrograms orally 48 hours later (regimen approved by the U.S. Food and Drug Administration) |
92 |
Must return to office or clinic for misoprostol administration; can be used only up to 49 days of gestation |
Up to 49 days |
|
|
Mifepristone 200 mg orally, followed by misoprostol 800 micrograms vaginally, buccally, or sublingually 24–48 hours later (alternative evidence-based regimens; with vaginal administration, misoprostol may be administered 6 hours or less after mifepristone) |
96-95 |
Compared with the regimen approved by the Food and Drug Administration:
|
Up to 63 days |
|
|
Methotrexate, 50 mg/m2 intramuscularly or 50 mg vaginally plus misoprostol, 800 micrograms vaginally 3–7 days later |
92-96 |
Compared with mifepristone–misoprostol regimen:
|
Up to 49 days |
|
|
Misoprostol only, 800 micrograms vaginally or sublingually administered every 3 hours for three doses (with vaginal administration, dosing interval may be as long as 12 hours) |
84-85 |
|
Up to 63 days |
|
ที่มา : ACOG practice bulletin. Clinical management guidelines of obstetrician-gynecologists. Number 143, March 2014. Medical Management of First-Trimester Abortion
อาการข้างเคียง และ ภาวะแทรกซ้อนจากการยุติการตั้งครรภ์โดยใช้ยา(3, 17)
อาการข้างเคียงที่พบได้บ่อยที่สุดในการยุติการตั้งครรภ์โดยใช้ยา คือ ภาวะเลือดออก และ อาการปวดท้อง ซึ่งเป็นอาการของกระบวนการแท้งนั่นเอง อาการอื่น ๆ ที่สัมพันธ์กับ Mifepristone คือ คลื่นไส้อาเจียน ถ่ายเหลว ปวดศีรษะ เวียนศีรษะ และมีไข้ ส่วนการให้ Misoprostol ผลข้างเคียงขึ้นกับขนาด วิธีการให้ยา และ อายุครรภ์ การให้โดยการเหน็บช่องตลอดจะเกิด ผลข้างเคียงต่อระบบทางเดินอาหารน้อยกว่า การให้โดยการรับประทาน อมในกระพุ้งแก้ม หรือ อมใต้ลิ้น
การให้ยาบรรเทาปวดสามารถให้ได้ โดยแนะนำเป็นยาในกลุ่ม NSAID เช่น Ibuprofen รับประทานเมื่อมีอาการ ซึ่งให้ผลดีกว่ายากลุ่ม Acetaminophen
การให้ยาปฏิชีวนะในการยุติการตั้งครรภ์
ส่วนใหญ่ไม่นิยมให้ยาปฏิชีวนะในการยุติการตั้งครรภ์ด้วยยา ในไตรมาสแรก และยังไม่มีการศึกษาที่กล่าวถึงประโยชน์ของการให้ยาปฏิชีวนะ อีกทั้งยังอาจก่อให้เกิดผลข้างเคียง ค่าใช้จ่ายที่เพิ่มขึ้น เพิ่มความยุ่งยากในการใช้ยา และ อาจทำให้เกิดปัญหาการดื้อยาตามมาได้ (18)
การติดตามอาการ
นัดติดตามอาการ 2 สัปดาห์ โดยประเมินจากประวัติเลือดออก และตรวจภายในดูขนาดของมดลูกก็เพียงพอที่จะ ยืนยันว่าการยุติการตั้งครรภ์สำเร็จและไม่มีภาวะแทรกซ้อน
การตรวจอื่นๆ ที่มีความแม่นยำกว่า คือ การตรวจอัลตราซาวด์ทางช่องคลอด สามารถทำได้ 1 สัปดาห์หลังได้รับยาการตรวจระดับ serum hCG ก่อน และหลังได้รับยา 1 สัปดาห์ และ การติดตามอาการทางโทรศัพท์ 1 สัปดาห์ ร่วมกับการตรวจการตั้งครรภ์ทางปัสสาวะ ที่ 2 หรือ 4 สัปดาห์(3)
Surgical abortion
คือการทำหัตถการยุติการตั้งครรภ์ โดยนำชิ้นส่วนของการตั้งครรภ์ออกจากมดลูก ผ่านทางช่องคลอด(1) แม้ว่าผู้ป่วยส่วนใหญ่มักเลือกวิธีการยุติการตั้งครรภ์โดยใช้ยา เนื่องจากมีความเชื่อว่า เป็นวิธีที่เป็นธรรมชาติมากกว่า และ ไม่ต้องเสี่ยงกับการทำหัตถการที่รุนแรง แต่เมื่อเทียบกับการทำหัตการแล้ว การใช้ยาเพื่อยุติการตั้งครรภ์มักใช้เวลามาก กว่าจะสำเร็จ ผู้ป่วยต้องให้ความร่วมมือเป็นอย่างมาก และสัมพันธ์กับอาการเลือดออกและปวดท้อง มากกว่า อีกทั้งผู้ป่วยบางรายอาจได้รับการทำหัตถการอีก หากการใช้ยายุติการตั้งครรภ์นั้นไม่สำเร็จ ส่วนการทำหัตถการยุติการตั้งครรภ์ โดยมากผู้ป่วยมารับการรักษาเพียงครั้งเดียวเท่านั้น รวมถึงไม่ต้องรอนาน ทราบแน่ชัดหลังทำหัตถการว่ายุติการตั้งครรภ์สำเร็จ และไม่ต้องเห็นเลือด หรือชิ้นส่วนของการตั้งครรภ์ หลังการแท้งด้วย(3)
• Preoperative preparation
ก่อนทำหัตถการต้องมีมีการเตรียมปากมดลูกให้พร้อม และถ่างขยายปากมดลูกก่อน เพื่อให้สามารถทำหัตการได้ง่าย ลดความเจ็บปวด และใช้เวลาในการทำหัตถการลดลง(1)
- Rigid dilators เป็นการใช้เครื่องมือ เช่น Tappered Pratt หรือ Hegar’s dilator ในการถ่างขยายปากมดลูก
วิธีนี้มักจะก่อให้เกิดความเจ็บปวด และการบาดเจ็บต่อปากมดลูก รวมถึงอาจก่อให้เกิดการทะลุของปากมดลูกมากกว่าวิธีอื่นๆ (19) - Hygroscopic dilators (Osmotic dilators) เป็นอุปการณ์ที่ดูดซับน้ำจากเนื้อเยื่อโดยรอบ แล้วค่อยขยายตัวออก เพื่อถ่างขยายปากมดลูก เช่น การใช้ Laminaria เป็นสิ่งมีชีวิตจำพวกสาหร่าย มีเส้นผ่านศูนย์กลางหลายขนาด สามารถใส่ได้หลายชิ้น เพื่อให้พอดีกับปากมดลูก ใช้เวลาในการขยายตัวเต็มที่ 12 -24 ชั่วโมง นอกจากนี้ยังมี Dilapan-S ทำจาก Aclylic-base gel สามารถขยายตัวได้ 3-4 เท่า ใช้เวลาประมาณ 4-6 ชั่วโมง ซึ่งเร็วกว่า Laminaria(1)
- การใช้ยา Misoprostol ใช้เพื่อ cervical ripening โดยขนาดที่ใช้คือ 400 mcg อมใต้ลิ้น อมในกระพุ้งแก้ม หรือ
เหน็บช่องคลอด 3 – 4 ชั่วโมง ก่อนทำหัตถการ ยาอื่น ๆ ที่สามารถใช้ได้ คือ mifepristone ขนาด 200 mcg รับประทาน 24-48 ชั่วโมงการทำหัตถการ
ในส่วนของยาปฏิชีวนะเพื่อป้องกันการติดเชื้อ แนะนำให้ Doxycyclin 100 mg รับประทาน 1 ชั่วโมงก่อนการทำหัตถการ จากนั้นรับประทานอีก 200 mg หลังทำหัตถการ(1)
• การให้ยาระงับความรู้สึก
ควรมีการให้ยาระงับความรู้สึก และบรรเทาอาการปวด ทางหลอดเลือดดำที่เหมาะสม การให้ยาระงับความรู้สึก อาจให้เป็น midazolam 2 mg หรือ fentanyl 100 mcg ทางหลอดเลือดดำ(20) ยาแก้ปวด แนะนำให้เป็นยาในกลุ่ม NSAID อย่าง Ibuprofen 600 – 800 mg และอาจเพิ่มการทำ paracervical หรือ Intracervical block ด้วย 1 หรือ 2% Lidocaine 5 ml ฉีดปริเวณใกล้กับ จุดเกาะของ Uterosacral ligament ที่ 4 และ 8 นาฬิกา
• Uterine evacuation(1)
- Suction curettage เป็นการใช้แรงดูดสุญญากาศ ดูดชิ้นส่วนของการตั้งครรภ์ออกมา ผ่านทางช่องคลอด โดยใช้ Rigid canula หากต่อกับเครื่องดูดพลังงานไฟฟ้า จะเรียกว่า Electric vacuum aspiration (EVA) หากต่อกับ syringe 60 ml เพื่อสร้างแรงดูด จะเรียกว่า Manual vacuum aspiration (MVA)
- Sharp dilation and curettage (D&C) ชิ้นส่วนของการตั้งครรภ์จะถูกขูดออกมา ด้วย sharp curette ซึ่งเป็นวิธีที่ไม่ค่อยแนะนำในปัจจุบัน เนื่องจาก เสียเลือดมาก เจ็บปวด และ ใช้ระยะเวลาในการทำหัตถการนาน
ขั้นตอนการทำ(1, 21)
- หลังการการตรวจภายใน (Bimanual examination) เพื่อดูขนาด และทิศทางของมดลูกแล้ว ใส่ speculum ทำความสะอาดปากมดลูก ด้วย Providine หรือ anticeptic solution ชนิดอื่น ๆ ยึดปากมดลูกด้านหน้าด้วย Tenaculum
- ใช้ Uterine sound เพื่อความลึก และทิศทางของโพรงมดลูก
- ใช้อุปกรณ์ถ่างขยายปากมดลูกเพิ่มเติม เมื่อจำเป็น เพื่อให้ปากมดลูกขยายจนสามารถใส่ suction canula ขนาดที่เหมาะสม ได้พอดี (1st trimester ควรใช้ Karman canula 8 – 12 mm)
- ใส่ canula เข้าไปช้า ๆ จนรู้สึกว่าชนยอดมดลูก จากนั้นจึงค่อยเปิด suction แล้วเคลื่อน canula ช้า ๆ ในทิศทางที่ดึงเข้าหาปากมดลูก และหมุนไปด้วยในขณะเดียวกัน เพื่อให้การดูดครอบคลุมผนุงทุกด้านของมดลูก ทำซ้ำจนกว่าจะดูดไม่ได้ชิ้นเนื้ออีก
- อาจตามหลังด้วย sharp curettage อย่างนุ่มนวล เพื่อนำเศษชิ้นเนื้อที่เหลืออกมา
- หลังทำหัตถการควรสังเกตอาการอย่างน้อย 30 นาที เฝ้าระวังภาวะเลือดออก ติดตามสัญญาณชีพ ที่อาจบ่งบอกภาวะเลือดออกในช่องท้อง
- ผู้ป่วยส่วนมากมักมีอาการปวดท้องได้ 2- 4วันหลังทำหัตถการสามารถให้ยาบรรเทาอาการปวดกลุ่มNSAID ได้
• ภาวะแทรกซ้อนจากหัตถการยุติการตั้งครรภ์ (1)
- Uterine perforate อัตรการเกิดพบได้ ≤ 1% เช่นเดียวกับการบาดเจ็บของปากมดลูกและ ช่องคลอด โดยทราบได้จากการที่ใส่เครื่องมือลึกเข้าไปในอุ้งเชิงกรานโดยปราศจากแรงต้าน ปัจจัยเสี่ยงคือ ผู้ทำหัตถการไม่มีประสบการณ์ มีประวัติทำหัตถการที่ปากมดลูก หรือ ปากมดลูกผิดปกติ เคยต้องครรภ์มาแล้วหลายครั้ง หาก perforation มีขนาดเล็ก และเกิดที่ fundus อาจสังเกตอาการ สัญญาณชีพ และเลือดออกทางช่องคลอด มักหายได้เอง แต่หาก perforation เกิดจาก canula หรือ sharp curette เข้าไปในช่องท้อง อาจไม่สามารถบอกได้ว่า เกิดการบาดเจ็บต่ออวัยวะในช่องท้องหรือไม่ ควรได้รับการผ่าตัด เปิดช่องท้องหรือ ผ่าตัดส่องกล้อง โดยเร็วที่สุด
- Hemorrhage คือมีเลือดออกมากกว่า 500 ml ซึ่งเกิดขึ้น ≤ 1% สาเหตุที่พบได้บ่อย คือ atony, Abnormal placentation และ coagulopathy
- Infection / retained products of conception การติดเชื้อพบได้ < 0.3% ทั้งในการทำหัตถการ และใช้ยายุติการตั้งครรภ์ ในรายที่ได้ ยาปฏิชีวนะ พบว่าเกิดการติดเชื้อ 0.5% เมื่อเทียบกับ Pacebo 2.6% isolated endometritis และ endometritis ที่มี retained products of conception จะมาด้วยอาการที่คล้ายกัน คือ มีไข้ มดลูกมีขนาดใหญ่กดเจ็บ ปวดท้องน้อย และมีเลือดออก หาก อัลตราซาวด์พบ ชิ้นส่วนของการตั้งครรภ์ค้างอยู่ ควร suction curettage และให้ยาปฏิชีวนะ อาจให้เป็น ceftriaxone 250 mg ฉีดเข้ากล้าม 1 ครั้ง ร่วมกับ doxycycline 100 mg รับประทาน วันละ 2 ครั้ง นาน 14 วัน อาจให้ metronidazole 500 mg รับประทาน วันละ 2 ครั้ง ร่วมด้วยหรือไม่ก็ได้(22)
การยุติการตั้งครรภ์ในไตรมาสที่ 2
คือ การยุติการตั้งครรภ์ที่อายุครรภ์ ระหว่าง 13 – 26 สัปดาห์ นับจากประจำเดือนครั้งสุดท้าย(23) ข้อบ่งชี้คือ Fetal anomaly, Fetal death, ปัญหาสุขภาพของมารดา, แท้งที่หลีกเลี่ยงไม่ได้ หรือ ความต้องการของมารดา
สำหรับวิธีการ นั้นเหมือนกับการยุติการตั้งครรภ์ในไตรมาสแรก คือ มีทั้ง Medical และ surgical abortion แต่ในไตรมาสที่ 2 มักทำเป็น dilation & evacuation (D&E) มากกว่า D&C เนื่องจากขนาด และโครงสร้างกระดูกของทารก
Medical abortion
ยาที่ใช้หลัก ๆ คล้ายกับการยุติการตั้งครรภ์ในไตรมาสแรก คือ Mifepristone Misoprostol และ oxytocin ขึ้นกับว่ายาใด Available
ในที่นั้น ๆ ซึ่งวิธีการให้ในกรณีต่าง ๆ ตามคำแนะนำของ ACOG (24) มีดังนี้
- Mifepristone 200 mg รับประทาน ตามด้วย
Misoprostol 800 mcg ทาง vaginally ตามด้วย 400 mcg vaginally หรือ sublingually ทุก 3 ชั่วโมงสูงสุดไม่เกิน 5 dose
หรือ Misoprostol 400 mcg ทาง buccally ทุก 3 ชั่วโมง สูงสุดไม่เกิน 5 doses - กรณีที่ Mifepristone ไม่ Available
Misoprostol 400 mcg ทาง vaginally หรือ sublingually ทุก 3 ชั่วโมง สูงสุดไม่เกิน 5 doses. โดยการให้ทาง Vaginal จะได้ผลดีกว่า sublingual ในหญิงที่ไม่เคยตั้งครรภ์
หรือ Misoprostol loading dose ทาง vaginal 600 to 800 mcg ตามด้วย 400 mcg ทาง vaginally หรือ sublingually ทุก 3 ชั่วโมง อาจให้ผลดีกว่า
นอกจากนี้ อาจใช้เป็น Misoprostol only regimen ซึ่งแนะนำโดย International Federation of Gynecology and Obstetrics (FIGO) 2017 (25) - กรณีที่ Misoprostol ไม่ Available
Oxytocin 20 to 100 units, infused intravenously อย่างน้อย 3 ชั่วโมง จากนั้นหยุดให้ oxytocin 1 ชั่วโมง เพื่อให้ปัสสาวะ โดยสามารถ เพิ่มขนาดของ Oxytocin อย่างช้า ๆ ได้สูงสุด 300 units เป็นเวลาอย่างน้อย 3 ชั่วโมง
ตารางที่ 3 แสดง Misoprostol-only regimen ตามคำแนะนำของ International Federation of Gynecology and Obstetrics 2017
|
<13 weeks’ gestation |
13–26 weeks’ gestation |
>26 weeks’ gestation |
Postpartum use |
|
Pregnancy terminationa 800μg sl every 3 hours or pv*/bucc every 3–12 hours (2–3 doses) |
Pregnancy termination 13–24 weeks: 400μg pv*/sl/bucc every 3 hours 25–26 weeks: 200μg pv*/sl/bucc every 4 hours |
Pregnancy termination 27–28 weeks: 200μg pv*/sl/bucc every 4 hours >28 weeks: 100μg pv*/sl/bucc every 6 hours |
Postpartum hemorrhage (PPH) prophylaxis 600μg po (x1) or PPH secondary preventionj (approx. ≥350ml blood loss) 800μg sl (x1) |
|
Missed abortion 800μg pv* every 3 hours (x2) or 600μg sl every 3 hours (x2) |
Fetal death 200μg pv*/sl/bucc every 4–6 hours |
Fetal death 27–28 weeks: 100μg pv*/sl/bucc every 4 hoursf >28 weeks: 25μg pv* every 6 hours or 25μg po every 2 hours |
PPH treatment 800μg sl (x1) |
|
Incomplete abortion 600μg po (x1) or 400μg sl (x1) or 400–800μg pv* (x1) |
Inevitable abortion 200μg pv*/sl/bucc every 6 hours |
Induction of labor 25μg pv* every 6 hours or 25μg po every 2 hours |
|
|
Cervical preparation for surgical abortion 400μg sl 1 hour before procedure or pv* 3 hours before procedure |
Cervical preparation for surgical abortion 13–19 weeks: 400μg pv 3–4 hours before procedure >19 weeks: needs to be combined with other modalities |
|
|
ที่มา : FIGO’s updated recommendations for misoprostol used alone in gynecology and obstetrics. 2017
Surgical abortion
• Dilation & Evaccuation(1)
o Preparation
ก่อนการทำ D&E ควรมีการถ่างขยายปากมดลูกก่อน ซึ่งระดับของการถ่างขยายขึ้นกับอายุครรภ์ การขยายที่ไม่
เหมาะสม อาจทำให้เสี่ยงที่จะเกิดการบาดเจ็บของปากมดลูก มดลูกทะลุ หรือ มีชิ้นส่วนตกค้างได้ การถ่างขยายปากมดลูกสามารถใช้ได้ทั้ง Hygroscopic dilators และ Misoprostol
Laminaria 1 วันก่อนทำหัตถการ อาจใช้ร่วมกับ Misoprostol หรือ Mifepristone ได้
Dilapan-S สามารถถ่ายขยายได้สูงสุด 4-6 ชั่วโมงหลังใช้ จึวสามารถใช้ในวันเดียวกับที่ทำหัตถการได้
Misoprostol ขนาดที่ใช้ คือ 400 mcg vaginally หรือ bucully 3-4 ชั่วโมงก่อนทำ
o Technique
- การให้ยาปฏิชีวนะป้องกันการติดเชื้อ พิจารณาให้ได้เหมือนการยุติการตั้งครรภ์ในไตรมาสแรก
- การระงับความรู้สึก อาจทำเป็น Intracervical หรือ Paracervical block
- เมื่อถ่างขยายปากมดลูกได้เพียงพอเหมาะสมแล้ว อาจระบายน้ำคร่ำออกก่อนด้วย canula ขนาด 11-16 mm หรือทำเป็น Amniotomy ก็ได้
- ในรายที่อายุครรภ์มากกว่า 16 สัปดาห์ อาจต้องนำชิ้นส่วนของทารกออกมา โดยใช้ Sopher forceps หรืออุปการณ์ทำลายเด็กอื่นๆและนำชิ้นส่วนของทารกออกมาให้หมดด้วยเครื่องดูดสุญญากาศที่มีขนาดใหญ่
o Major complication พบได้ไม่บ่อยในการทำ D&E อัตรการเกิด เพียง 0.2 – 2% เท่านั้น ได้แก่ Uterine perforation, Uterine bleeding, Postabortal infection
o Rare complication เช่น Amniotic fluid embolism
• Other surgical option(1)
- Dilation & Extraction (D&X) คล้ายคลึงกับการทำ D&E แต่มีการใช้ suction canula ดูด intracranial content ในกรณีที่ทารกเป็นท่าก้น แล้วคลอดตัวผ่านปากมดลูกออกมาแล้ว เพื่อช่วยลดการบาดเจ็บของมดลูก และปากมดลูก จากอุปการณ์ หรือชิ้นส่วนที่เป็นกระดูกของทารก
- Hysterotomy ร่วมกับ Tubal ligation ในไตรมาสที่ 2 สามารถทำได้ในการณีที่ผู้ป่วยต้องการทำหมัน
Postabortal contraception
หลังการยุติการตั้งครรภ์ การตกไข่จะเกิดขึ้นเร็วที่สุดคือ 8 วัน แต่เฉลี่ยอยู่ที่ 3 สัปดาห์(26)ดังนั้นจึงควรต้องมีการคุมกำเนิด เพื่อไม่ให้เกิดการตั้งครรภ์ที่ไม่พึงประสงค์
ตารางที่ 4 แสดงวิธีการคุมกำเนิดหลังการยุติการตั้งครรภ์ที่เหมาะสม ตามคำแนะนำจาก World health organization (WHO) 2015
|
Contraceptive Method |
Post-Abortal condition |
||
|
1st Trimester |
2nd Trimester |
Immediate Post-septic abortion |
|
|
Combined Oral Contraceptives (COCS ) |
1 |
1 |
1 |
|
Combined Injectable Contraceptives (CICS ) |
1 |
1 |
1 |
|
Patch & Vaginal Ring |
1 |
1 |
1 |
|
Progesterone-only Pills (POPS ) |
1 |
1 |
1 |
|
Progesterone-only Injectables : DMPA, NET-EN (depot medroxyprogesterone acetate, norethisterone enanthate) |
1 |
1 |
1 |
|
Progesterone-only Implants: LNG, ETG (levonorgestrel, etonogestrel) |
1 |
1 |
1 |
|
Copper-Bearing Intrauterine Device (IUD) |
1 |
2 |
4 |
|
LNG-Releasing IUD |
1 |
2 |
4 |
|
Condoms |
1 |
1 |
1 |
|
Spermicide |
1 |
1 |
1 |
|
Diaphragm |
1 |
1 |
1 |
หมายเหตุ Definition of categories
- กรณีที่ไม่มีข้อห้ามในการใช้วิธีการคุมกำเนิดนั้น
- กรณีที่มีหลักฐานพิสูจน์แล้วว่าวิธีการการคุมกำเนิดนั้นมีประโยชน์มากกว่าความเสี่ยง
- กรณีที่มีหลักฐานพิสูจน์แล้วว่าวิธีการการคุมกำเนิดนั้นมีความเสี่ยงมากกว่าประโยชน์
- กรณีที่วิธีคุมกำเนิดนั้นมีความเสี่ยง ไม่เป็นที่ยอมรับหากใช้กับผู้ป่วย
ที่มา : Medical management of abortion World Health Organization; 2018
Intrauterine device (IUD) มีประสิทธิภาพสูงในการคุมกำเนิด สามารถใช้ได้อย่างปลอดภัย ทันทีการยุติการตั้งครรภ์โดยใช้ยา(27) WHO แนะนำว่าสามารถใส่ได้ทันที เมื่อตรวจยืนยันแล้วว่ายุติการตั้งครรภ์สำเร็จ(15) ส่วนการใส่IUDทันทีหลังการทำD&Eในไตรมาสที่2 สัม-พันธ์กับการเกิด adherence อัตราการตั้งครรภ์ที่ต่ำ และผู้ป่วยมีความพึงพอใจมากกว่า เมื่อเทียบกับการใส่ในวันที่นัดมาติดตามอาการ(28)
ยาคุมกำเนิดชนิดฮอร์โมน สามารถเริ่มให้ในช่วงเวลาหลังการยุติการตั้งครรภ์เช่นกัน ตั้งแต่หลังจากรับประทานยาเพื่อยุติการตั้งครรภ์เม็ดแรก(15) สำหรับหญิงที่ต้องการมีบุตรอีก ก็ควรต้องคุมกำเนิดโดยล่าช้า ไม่เกิน 6 เดือน (29)
Conseqaunce of elective abortion
ในสหรัฐอเมริกา ระหว่างปี 2008 – 2012 อัตตราการเสียชีวิตจากการยุติการตั้งครรภ์ คือ 1/100,000(30) ซึ่งการยุติการตั้งครรภ์ในช่วงอายุครรภ์น้อย ๆ มีความปลอดภัยมากกว่า ส่วนอัตราการมีบุตรยาก หรือการตั้งครรภ์นอกมดลูก ไม่เพิ่มขึ้นหลังการยุติการตั้งครรภ์ และไม่มีความแตกต่างกันอย่างมีนัยสำคัญ ในเรื่อง pregnancy outcome ระหว่าง หญิงที่ไม่มีประวัติแท้ง และกลุ่มที่เคยยุติการตั้งครรภ์ ทั้ง Medical และ surgical abortion (31)
สรุป
- การยุติการตั้งครรภ์ในประเทศไทย สามารถทำได้ในกรณีที่มีข้อบ่งชี้ทางการแพทย์ที่ชัดเจนว่าหญิงนั้นมีปัญหาสุขภาพทางกายหรือทางจิต ซึ่งการเลือกวิธียุติการตั้งครรภ์นั้น ขึ้นกับอายุครรภ์ในขณะนั้น เงื่อนไขทางสุขภาพ และความต้องการของหญิงตั้งครรภ์
- การยุติการตั้งครรภ์ในช่วงไตรมาสแรก และไตรมาสที่สอง มีความคล้ายคลึงกัน คือสามารถทำได้ Medical และ surgical abortion ยาที่ใช้เป็นยาในกลุ่มเดียวกัน แตกต่างกันที่วิธีการให้เท่านั้น
- Medical abortion มีข้อดีคือ ไม่ต้องทำหัตถการที่รุนแรง สามารถทำเองได้ที่บ้าน แต่อาจใช่ระยะเวลาหลายวัน ต้องอาศัยความร่วมมือของผู้ป่วยมาก อัตราความสำเร็จต่ำกว่า surgical abortion เล็กน้อย มักมีอาการปวดท้องและเลือดออกซึ่งเป็นอาการของกระบวนการแท้งปกติ ยาที่นิยมใช้ คือ Mifepristone และ misoprostol โดยขนาดและวิธีการให้มีความแตกต่างกันไปตามแต่ละ recommendation มีทั้งแบบที่ใช้ร่วมกัน และ misoprostol เพียงตัวเดียว ซึ่งประสิทธิภาพใน วิธีที่ใช้ยาร่วมกันจะดีกว่า
- Surgical abortion ข้อดีคือ สามารถทำให้สำเร็จในวันเดียวที่ทำหัตถการ เสียเลือดน้อยกว่า ไม่ต้องติดตามอาการ ภาวะแทรกซ้อนที่อาจเกิดขึ้นได้ เช่น มดลูกทะลุ ติดเชื้อในโพรงมดลูก ซึ่งเกิดขึ้นได้น้อย หลักการที่สำคัญคือการประเมินอายุครรภ์ที่แน่นอน และการเตรียมความพร้อมของปากมดลูกที่เหมาะสม เพื่อไม่ให้เกิดการบาดเจ็บของช่องทางสืบพันธุ์
- การคุมกำเนิดหลังการยุติการตั้งครรภ์มีความสำคัญ เพื่อไม่ให้เกิดการตั้งครรภ์ที่ไม่พึงประสงค์ตามมาอีก ซึ่งใช้ได้ทั้งยาคุมกำเนิดชนิดฮอร์โมน และการใส่ IUD โดยสามารถเริ่มได้ทันทีหลังการยุติการตั้งครรภ์
เอกสารอ้างอิง
- Leveno KJ, Spong CY, Dashe JS, Casey BM, Hoffman BL, Cunningham FG, et al. Williams Obstetrics, 25th Edition: McGraw-Hill Education; 2018.
- Vogelstein R TR. Abortion Law: Global Comparisons: Council foreign Relation; 2019 [Available from: https://www.cfr.org/article/abortion-law-global-comparisons.
- American College of O, Gynecologists. Practice bulletin no. 143: medical management of first-trimester abortion. Obstet Gynecol. 2014;123(3):676-92.
- Bartz DA, Blumenthal PD. First-trimester pregnancy termination: Medication abortion.
- Gravanis A, Schaison G, George M, De Brux J, Satyaswaroop P, Baulieu E, et al. Endometrial and pituitary responses to the steroidal antiprogestin RU 486in postmenopausal women. The Journal of Clinical Endocrinology & Metabolism. 1985;60(1):156-63.
- Swahn M, Bygdeman M. The effect of the antiprogestin RU 486 on uterine contractility and sensitivity to prostaglandin and oxytocin. BJOG: An International Journal of Obstetrics & Gynaecology. 1988;95(2):126-34.
- Johannisson E, Oberholzer M, Swahn M-L, Bygdeman M. Vascular changes in the human endometrium following the administration of the progesterone antagonist RU 486. Contraception. 1989;39(1):103-17.
- Allen R, O’Brien BM. Uses of misoprostol in obstetrics and gynecology. Reviews in obstetrics and gynecology. 2009;2(3):159.
- Jain JK, Dutton C, Harwood B, Meckstroth KR, Mishell Jr DR. A prospective randomized, double-blinded, placebo-controlled trial comparing mifepristone and vaginal misoprostol to vaginal misoprostol alone for elective termination of early pregnancy. Human reproduction. 2002;17(6):1477-82.
- Blum J, Raghavan S, Dabash R, Ngoc NtN, Chelli H, Hajri S, et al. Comparison of misoprostol‐only and combined mifepristone–misoprostol regimens for home‐based early medical abortion in Tunisia and Vietnam. International Journal of Gynecology & Obstetrics. 2012;118(2):166-71.
- Creinin MD. Medical abortion regimens: historical context and overview. American journal of obstetrics and gynecology. 2000;183(2):S3-S9.
- Benson J, Clark KA, Gerhardt A, Randall L, Dudley S. Early abortion services in the United States: a provider survey. Contraception. 2003;67(4):287-94.
- Wiebe ER. Tamoxifen compared to methotrexate when used with misoprostol for abortion. Contraception. 1999;59(4):265-70.
- Jain JK, Meckstroth KR, Park M, Mishell Jr DR. A comparison of tamoxifen and misoprostol to misoprostol alone for early pregnancy termination. Contraception. 1999;60(6):353-6.
- Organization WH. Medical management of abortion World Health Organization; 2018.
- Mifeprex® (mifepristone) tablets, 200 mg: prescribing information [Internet]. Danco Laboratories. 2009. Available from: http://www.earlyoptionpill.com/userfiles/file/Mifeprex%20Labeling%204-22-09_Final_doc.pdf. Retrieved May 16, 2013.
- Medical management of first-trimester abortion. Contraception. 2014;89(3):148-61.
- Frye LJ, Chong E, Winikoff B, Investigators NT. What happens when we routinely give doxycycline to medical abortion patients? Contraception. 2015;91(1):19-24.
- Hulka JF, Lefler Jr HT, Anglone A, Lachenbruch P. A new electronic force monitor to measure factors influencing cervical dilation for vacuum curettage. American journal of obstetrics and gynecology. 1974;120(2):166-73.
- Allen RH, Fitzmaurice G, Lifford KL, Lasic M, Goldberg AB. Oral compared with intravenous sedation for first-trimester surgical abortion: a randomized controlled trial. Obstetrics & Gynecology. 2009;113(2):276-83.
- SANDS RX, BURNHILL MS, HAKIM-ELAHI E. Postabortal uterine atony. Obstetrics & Gynecology. 1974;43(4):595-8.
- Wolman I, Gordon D, Yaron Y, Kupferminc M, Lessing JB, Jaffa AJ. Transvaginal sonohysterography for the evaluation and treatment of retained products of conception. Gynecologic and obstetric investigation. 2000;50(2):73-6.
- Pazol K, Creanga AA, Zane SB, Burley KD, Jamieson DJ. Abortion surveillance—United States, 2009. Morbidity and Mortality Weekly Report: Surveillance Summaries. 2012;61(8):1-44.
- Obstetricians ACo, Gynecologists. ACOG practice bulletin No. 135: second-trimester abortion. Obstet Gynecol. 2013;121(6):1394-406.
- Morris JL, Winikoff B, Dabash R, Weeks A, Faundes A, Gemzell‐Danielsson K, et al. FIGO’s updated recommendations for misoprostol used alone in gynecology and obstetrics. 2017.
- Lähteenmäki P, Luukkainen T. Return of ovarian function after abortion. Clinical endocrinology. 1978;8(2):123-32.
- Bednarek PH, Creinin MD, Reeves MF, Cwiak C, Espey E, Jensen JT. Immediate versus delayed IUD insertion after uterine aspiration. New England Journal of Medicine. 2011;364(23):2208-17.
- Cremer M, Bullard KA, Mosley RM, Weiselberg C, Molaei M, Lerner V, et al. Immediate vs. delayed post-abortal copper T 380A IUD insertion in cases over 12 weeks of gestation. Contraception. 2011;83(6):522-7.
- Kangatharan C, Labram S, Bhattacharya S. Interpregnancy interval following miscarriage and adverse pregnancy outcomes: systematic review and meta-analysis. Human reproduction update. 2016;23(2):221-31.
- Jatlaoui TC EA, Mandel MG, et al: Abortion surveillance-United States, 2013. MMWR 65(12):1, 2016.
- Chen A, Yuan W, Meirik O, Wang X, Wu S-Z, Zhou L, et al. Mifepristone-induced early abortion and outcome of subsequent wanted pregnancy. American journal of epidemiology. 2004;160(2):110-7.


