Trauma in Pregnancy
Trauma in Pregnancy
จัดทำโดย วรุณสิริ หงส์ลดารมภ์
อาจารย์ที่ปรึกษา: อ.เฟื่องลดา ทองประเสริฐ
เมื่อหญิงตั้งครรภ์ประสบอุบัติเหตุ แสดงถึงว่ามีผู้ที่อยู่ในความเสี่ยงถึง สอง คน คือ ทั้งมารดาและทารกในครรภ์ ซึ่งการตั้งครรภ์มีการเปลี่ยนแปลง ทั้งทางด้านกายภาพ และ ทางสรีรวิทยา ไม่เหมือนบุคคลทั่วไป ดังนั้นจึงมีความแตกต่างกันในการประเมิน และการจัดการการช่วยชีวิต ปัจจุบันนี้อุบัติเหตุเป็นสาเหตุการเสียชีวิตของสตรีตั้งครรภ์ที่ไม่ได้เกี่ยวข้องกับสูติศาสตร์มากที่สุด
การดูแลจำเป็นต้องมีทีมที่รวมสหสาขาวิชา เช่น สูติแพทย์ วิสัญญีแพทย์ ศัลยแพทย์ แพทย์ประจำห้องฉุกเฉิน ทีมที่เชี่ยวชาญในการดูแลผู้ป่วยวิกฤติ
เมื่อหญิงตั้งครรภ์ประสบอุบัติเหตุทีมผู้ดูแลควรคิดไว้เสมอว่ามีโอกาสเกิดสิ่งเหล่านี้ได้คือ การแท้ง โอกาสที่จะคลอดก่อนกำหนด การเกิดถุงน้ำคร่ำแตกก่อนกำหนด ภาวะรกลอกตัวก่อนกำหนด และทารกเสียชีวิตในครรภ์ ซึ่งสามารถเกิดขึ้นได้ในผู้ที่ประสบอุบัติเหตุทั้งรุนแรงและเล็กน้อย
การเปลี่ยนแปลงทางสรีรวิทยาของทารกในครรภ์
1. f irst trimesterการที่มารดาเกิดภาวะ Hypovolemic shock ทำให้มีการลดลงของเลือดที่ไปเลี้ยงมดลูกซึ่งมีผลต่อการพัฒนาของตัวอ่อน ดังนั้นจึงควรให้สารน้ำอย่างเพียงพอเพื่อเพิ่มปริมาณของเลือดที่ไปเลี้ยงมดลูก
3. Second and third trimesterทารกเริ่มปรับตัวได้ต่อการลดลงของ uterine blood flow ดังนั้นเลือดจะไปเลี้ยงอวัยวะสำคัญก่อนคือสมอง หัวใจ และต่อมหมวกไต และ fetal hemoglobin จับกับอ๊อกซิเจนได้ดีกว่า จีงอาจทนต่อการขาดอ๊อกซิเจนได้มากกว่า
การเปลี่ยนแปลงทางสรีรวิทยาของหญิงตั้งครรภ์
1. การเปลี่ยนแปลงอวัยวะสำคัญ
Cardiovascular system :
- มีการเพิ่มขึ้นของ Cardiac output ตั้งแต่ไตรมาสที่ 1
- ชีพจรเพิ่มขึ้น 15 ครั้งต่อนาที
- มีการลดลงของ Systolic pressure และ Diastolic Pressure ประมาณ 10 mmHg โดยความดันโลหิตจะลดต่ำที่สุดตอนอายุครรภ์ 28 สัปดาห์
- มี Left axis deviation 15 – 20 องศา
- EKG : transient ST segment and T wave change , Q wave and inverted T wave ใน Lead III , attenuated Q wave in lead AVF , inverted T waves in lead V1,V2
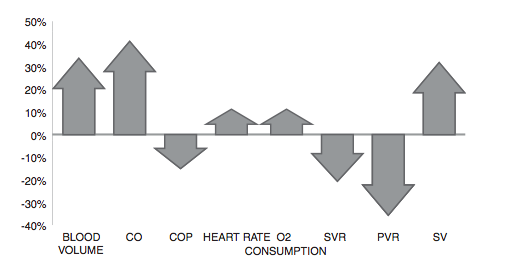
รูปที่ 1 แสดงการเปลี่ยนแปลงของระบบหัวใจและหลอดเลือด ที่มา Oxford CM, Ludmir J. Trauma in pregnancy. Clinical obstetrics and gynecology. 2009 Dec;52(4):611–29.
Pulmonary system
- มีการลดลงของ Functional residual capacity
- มีการเพิ่มขึ้นของ tidal volume
- Respiratory alkalosis เนื่องจาก Physiologic Hyperventilation with compensate metabolic acidosis
- มีการลดลงของ PaCO2 , มีการเพิ่มขึ้นของ PaO2 ,มีการลดลงของ bicarbonate concentration
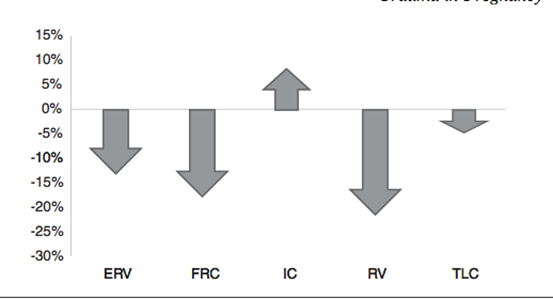
รูปที่ 2 แสดงการเปลี่ยนแปลงของระบบทางเดินหายใจ ที่มา. Oxford CM, Ludmir J. Trauma in pregnancy. Clinical obstetrics and gynecology. 2009 Dec;52(4):611–29.
Hematological system
- plasma volume เพิ่มขึ้นประมาณ 45% เริ่มตั้งแต่อายุครรภ์ 6 – 8 สัปดาห์
- ภาวะ Physiologic anemia
- มี Leukocytosis
- Fibrinogen concentration > 200 mg/dl
Gastrointestinal system
- มีการเพิ่มขึ้นของความดันในช่องท้อง ซึ่งเพิ่มความเสี่ยงในการเกิด Gastric aspiration
- มีการคลายตัวของหูรูดของหลอดอาหาร
Renal system
- มีการกรองของสารน้ำที่ไตมากขึ้น ระดับ Creatinineประมาณ 0.4 -0.5 mg/dl
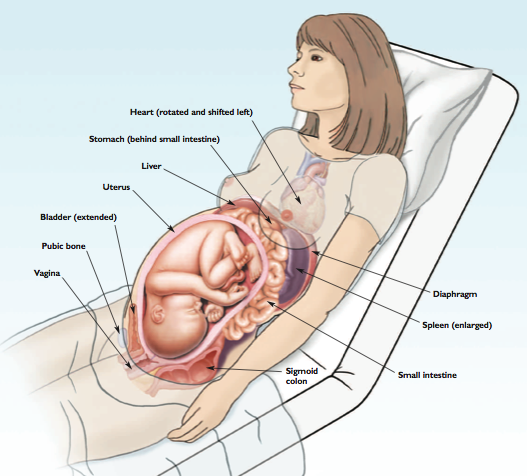
รูปที่ 3 ภาพแสดงตำแหน่งของอวัยวะต่างๆที่มีการเปลี่ยนแปลงในไตรมาสที่ 3 ของการตั้งครรภ์ ที่มา Criddle BLM. Trauma in. 2009;109(11):41–7.
2. เพิ่มความเสี่ยงในการกดทับเส้นเลือด IVC
เมื่อระดับมดลูกโตขึ้น และผู้ป่วยอยู่ในท่านอนหงาย การกดทับ IVC ทำให้มีการลดลงของ Cardiac Output 30 % สตรีตั้งครรภ์ที่ไม่สามารถปรับตัวได้จะมีอาการ หน้ามืด เป็นลม ความดันโลหิตต่ำลง
3. Cardiopulmonary Resuscitation การช่วยฟื้นคืนชีพ
การช่วยปั๊มหัวใจสำหรับผู้ที่หัวใจหยุดเต้นอาจจะลดประสิทธิภาพลงโดยเฉพาะไตรมาสที่สองและสาม เนื่องจากมีการกดทับของ Aortocaval ทำให้มีการลดลงของ Cardiac output ในบางเหตุการณ์อาจต้องพิจารณาผ่าตัดคลอดเพื่อการช่วยฟื้นคืนชีพที่มีประสิทธิภาพยิ่งขึ้น หลายการศึกษาแนะนำว่า การ CPR จะมีประสิทิภาพดีขึ้นถ้าได้ผ่าตัดคลอดภายใน 4-5 นาทีหลัง cardiac arrest แล้วการช่วยชีวิตยังไม่ได้ประสิทธิภาพดีพอ
4. มีการเพิ่มขึ้นของการไหลเวียนของเลือด
- เพิ่มความเสี่ยงในการเกิด Retroperitoneum Hemorrhage และถ้าเลือดไปเลี้ยง
- มดลูกลดลงอาจเกิดภาวะขาดอ๊อกซิเจนของทารกในครรภ์ได้
5. การเปลี่ยนตำแหน่งของอวัยวะในช่องท้อง
การที่มดลูกมีขนาดโตขึ้น ช่วยลดการบาดเจ็บต่อลำไส้ และอวัยวะในส่วนของ Retroperitoneum
การประเมินและการดูแล
Assessment การประเมินเบื้องต้น
- ประเมินAirway ,Breathing ,circulation
1. Airway
ผู้ดูแลควรจะต้องพิจารณาใส่ท่อช่วยหายใจเร็วกว่าผู้ป่วยทั่วไป (low threshold) เนื่องจากมีความเสี่ยงสูงในการเกิด airway edema โดยพิจารณาเลือกท่อที่ internal diameter เล็กกว่าคนปกติ 0.5-1 mm
- พิจารณาทำ Rapid sequence induction ยกเว้นผู้ป่วยที่ได้รับอุบัติเหตุทางสมอง
- พิจารณาทำ continuous cricoid pressure ในผู้ป่วยขณะ bag mask ventilation
2. Breathing ประเมิน chest wall ฟังเสียงหายใจ
3. circulation
- ภาวะ shock คือภาวะที่อ๊อกซิเจนไปเลี้ยงเซลล์และอวัยวะอื่นๆไม่เพียงพอส่วนใหญ่มักจะเกิดเป็น Hypovolemic shock โดยปฏิบัติตาม ACLS protocol
- ยังไม่มีหลักฐานยืนยันผลกระทบต่อทารกในการทำ defibrillation
- chest compression ต้องจำไว้เสมอว่าตำแหน่งของหัวใจของหญิงตั้งครรภ์จะอยู่สูงกว่าตำแหน่งปกติ
- • การให้ยาและการ defibrillation ไม่แตกต่างจากทั่วไป
- • การเปิดเส้นเพื่อให้ยาไม่ควรให้ในตำแหน่งระยางค์ล่างเนื่องจากอาจถูกกดโดยตำแหน่งของมดลูก
- • ให้ผู้ป่วยนอนตะแคงซ้ายเพื่อลดการกดทับของมดลูกต่อเส้นเลือด IVC
- • ตรวจร่างกายคลำขนาดของมดลูก ประเมินอายุครรภ์ การมีชีวิตของทารกในครรภ์เพื่อช่วยในการตัดสินใจเกี่ยวกับการรักษามารดาและทารกต่อไป
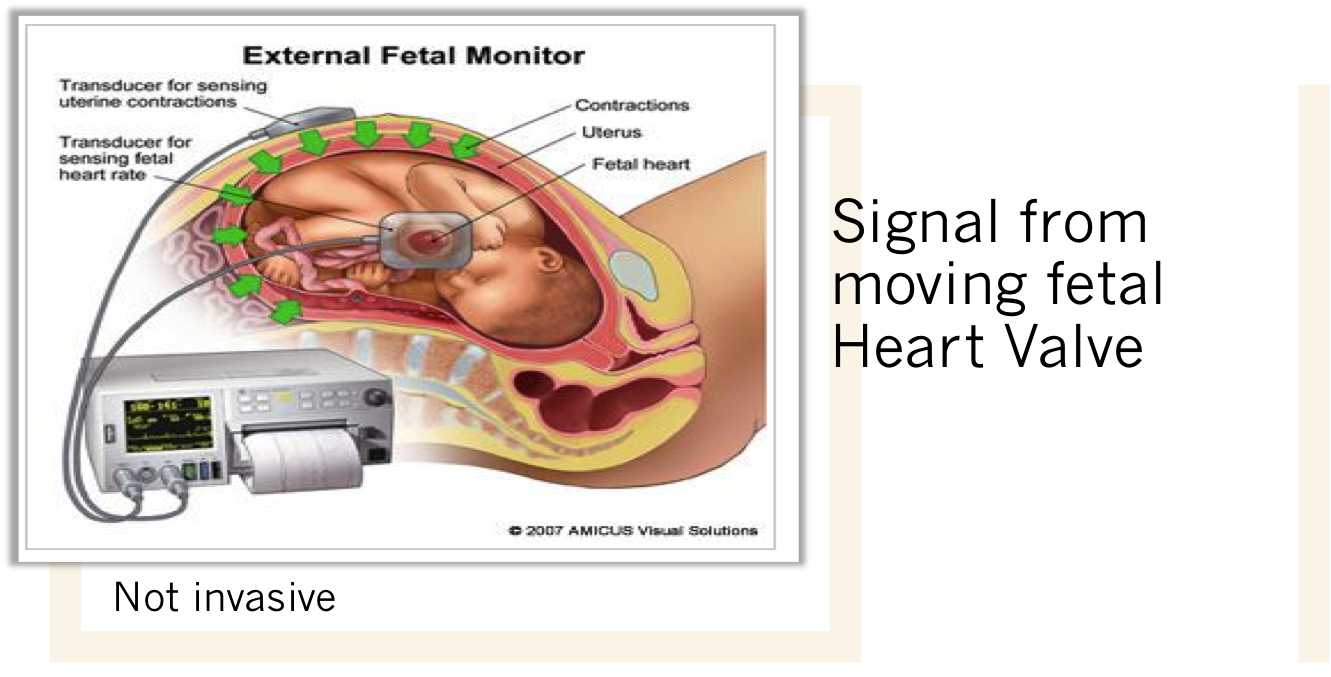
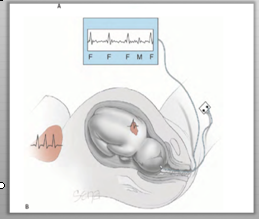
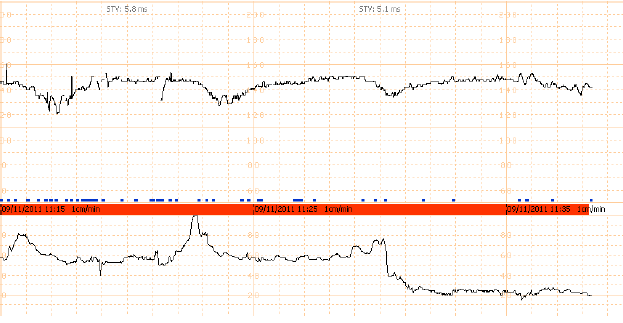
- การประเมินสุขภาพทารกในครรภ์ (Fetal monitoring)
- อุบัติเหตุในมารดาเพิ่มความเสี่ยงต่อการที่มารดาอาจเกิดภาวะความดันโลหิตต่ำทำให้ทารกขาดอ๊อกซิเจน ภาวะรกลอกตัวก่อนกำหนด มดลูกแตก
- ควรตรวจติดตามสุขภาพทารกในครรภ์อย่างต่อเนื่องเป็นเวลาอย่างน้อย 4 ชั่วโมง
- Respiratory support การช่วยการหายใจ
- ควรประเมินวัด Oxygen saturation มากกว่า 95 % ถ้าน้อยกว่าควรประเมิน arterial blood gas โดย PaO2ควรมากกว่า 70 mmHg ถ้าประเมินแล้วยังไม่ดีขึ้นควรพิจารณาใส่ท่อช่วยหายใจ
- หญิงตั้งครรภ์อาจจะมีการบวมของท่อทางเดินหายใจทำให้ใส่ท่อช่วยหายใจได้ยาก การทำ Cricoid pressure จะช่วยลดการเกิด Aspiration
- การผ่าตัดคลอด
พิจารณาเมื่อมารดามีความเสี่ยงต่อการเสียชีวิตทำการช่วยชีวิตโดยการCPR แล้วยังไม่ตอบสนองในเวลา4 นาทีตรวจพบnonreassuing fetal heart rate tracing ในมารดาที่ stable จากการศึกษาที่ผ่านมาพบว่าถ้าทำการผ่าตัดคลอดภายในเวลา 4 นาที หลังมารดามีภาวะหัวใจหยุดเต้นหรือควรให้คลอดภายในเวลาอย่างน้อย 5 นาที ถ้าทำการช่วย CPR แล้วยังไม่ตอบสนองที่ดี
*** สาเหตุเนื่องจาก- ถ้าขาดอากาศหายใจจะเกิดภาวะสมองตายแบบถาวร
- เนื่องจากขณะตั้งครรภ์มีการลดลงของ functional residual capacity อาจทำให้เกิดภาวะขาดอ๊อกซิเจนได้เร็วกว่าหญิงไม่ตั้งครรภ์
- ถ้ามดลูกโตระดับมากกว่าสะดือ 4 FB อาจจะทำให้การช่วยชีวิตไม่ได้ประสิทธิภาพเนื่องจากมีการกดaortocaval อย่างไรก็ตามการพิจารณาเรื่องการผ่าตัดคลอดควรพิจารณาถึงโอกาสการอยู่รอดของทารกด้วย
Blunt abdominal trauma
- ควรอัลตร้าซาวด์ประเมินเรื่อง free fluid ในช่องท้อง
สาเหตุต่างๆทางสูติศาสตร์
เมื่อหญิงตั้งครรภ์ประสบอุบัติเหตุไม่ว่าจะเป็น major หรือ minor trauma มีโอกาสเกิดภาวะแทรกซ้อนทางสูติศาสตร์ซึ่งส่วนใหญ่จะมีอาการแสดงเช่นมีการหดรัดตัวของมดลูกมีเลือดออกทางช่องคลอดมีอาการปวดท้อง
Uterine rupture
มีโอกาสเกิดในคนที่ประสบอุบัติเหตุ blunt หรือ sharp abdominal trauma โดยจะมีอาการแสดงคือมีอาการshock ,มีการกดเจ็บที่มดลูก , nonreassuring FHR pattern, ตรวจพบ sign peritonitis , มีเลือดออกทางช่องคลอด
Penetrating abdominal trauma
Gunshot พบบ่อยกว่า stab wound ซึ่งโอกาสการเสียชีวิตจะน้อยกว่าสตรีที่ไม่ตั้งครรภ์ เนื่องจากมดลูกที่ขยายขนาดใหญ่ขึ้นทำให้อวัยวะภายในเปลี่ยนแปลงลดโอกาสโดนจุดที่สำคัญ
Abruptio placentae
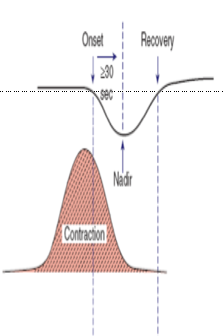
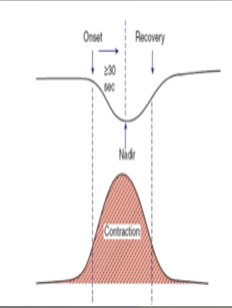
มีรายงานเรื่องการเกิด abruption ในสตรีตั้งครรภ์ที่ประสบอุบัติเหตุรถจักรยานยนต์โดย severe injury โอกาศเกิด 13% nonsevere มีโอกาศเกิด 7.4% และเคสที่ไม่ได้รับบาดเจ็บเลยมีโอกาสเกิด 8.5%
*ดังนั้นในผู้ป่วยที่ได้รับบาดเจ็บโดยตรงบริเวณหน้าท้องมีโอกาสเกิดภาวะรกลอกตัวก่อนกำหนดซึ่งอาจเป็นสาเหตุทำให้เกิดnon reassuring FHR และทารกเสียชีวิตในครรภ์ได้
การเฝ้าระวังภาวะรกลอกตัวก่อนกำหนด
การตรวจสุขภาพทารกในครรภ์แบบต่อเนื่องมีการเสนอแนะตั้งแต่ระยะเวลา 4 ถึง 48 ชั่วโมงเนื่องจากอาจมี delay placental abruption ได้แต่ส่วนใหญ่จะ recommend ประมาณ 6 ชั่วโมงหลังเกิดเหตุเนื่องจากการเกิด delay abruption ค่อนข้างน้อย การอัลตราซาวด์จะพบsubchorionic hematoma เพียง 25% จาก Up To Date แนะนำว่าอาจพิจารณาหยุด continuous monitor หลัง 4 ชั่วโมงเมื่อ
- มดลูกมีการหดรัดตัวน้อยกว่า 1 ครั้งใน 10 นาที
- ไม่มีเลือดออกจากบริเวณช่องคลอด
- ไม่มีอาการปวดท้อง
- Reassure FHR tracing
แนะนำให้ continuous FHR monitor อย่างน้อย 24 ชั่วโมงในผู้ป่วยที่พบรอยฟกช้ำที่หน้าท้องมี Regular uterine contraction , vaginal bleeding , nonreassuring FHR tracing , สงสัยว่ามีภาวะเลือดแข็งตัวผิดปกติ (low platelet หรือ fibrinogen < 200 mg/dl) หรือแพทย์มั่นใจว่าไม่มีภาวะรกลอกตัวก่อนกำหนดเกิดขึ้น
Fetomaternal hemorrhage
มีเคสรายงานประมาณ 2.6-30% ของหญิงตั้งครรภ์ที่ประสบอุบัติเหตุ ส่วนใหญ่จะพบในหญิงตั้งครรภ์ที่รกเกาะอยู่ด้านหน้าหรือมีการกดเจ็บที่ตัวมดลูกซึ่งภาวะแทรกซ้อนนี้ทำให้เกิด fetal anemia , fetal death และ maternal isoimmunizationผู้เชี่ยวชาญหลายคนแนะนำให้ทำKleihauer-Betke test ในหญิงตั้งครรภ์ที่พบ abdominal trauma
การป้องกันและลดผลกระทบจากการเกิดอุบัติเหตุ
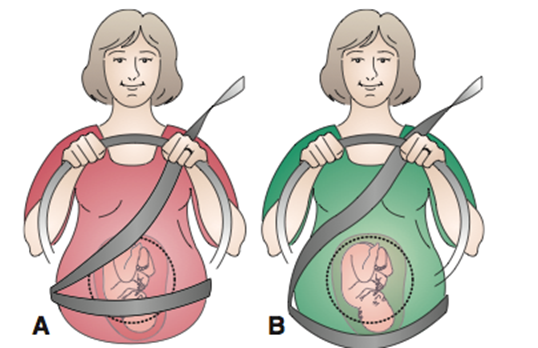
คาดเข็มขัดนิรภัย
ACOG แนะนำการคาดเข็มขัดนิรภัยในหญิงตั้งครรภ์ลด morbidity & mortality ทั้งทารกและสตรีตั้งครรภ์การคาดเข็มขัดนิรภัยใช้ three-point seatbelt โดยการคาดเหนือบริเวณหน้าอกและเส้นล่างคาดต่ำสุด โดยอยู่ตรงบริเวณสะโพกหรือต้นขา การคาดตรงบริเวณมดลูก ทำให้เพิ่มความดันตรงบริเวณยอดมดลูกทำให้เกิดการบาดเจ็บได้มากขึ้น
สรุป
หญิงตั้งครรภ์ที่มาโรงพยาบาลเนื่องจากประสบอุบัติเหตุแพทย์ผู้ดูแลพึงระลึก ว่ามีความเสี่ยงที่จะเกิดการคลอดก่อนกำหนดภาวะรกลอกตัวก่อนกำหนดซึ่งควรต้องประเมินเพื่อป้องกันผลจากความเสี่ยงที่อาจจะเกิดขึ้น นอกจากนี้ควรมีทีมผู้ดูแลแบบสหสาขาวิชาชีพเพื่อเกิดประโยชน์สูงสุดแก่ผู้ป่วย
สรุป
- การเปลี่ยนแปลงทางกายวิภาคและสรีรวิทยาในหญิงตั้งครรภ์มีผลต่อการประเมินและการดูแล
- การประเมินและการดูแลควรให้ความสำคัญกับระบบหายใจและระบบหัวใจและหลอดเลือด การจะให้การรักษาใดๆก็ตามควรให้ความสำคัญกับชีวิตมารดาก่อน
- การช่วยฟื้นคืนชีพควรให้ระดับมดลูกเอียงไปด้านซ้ายเสมอเพื่อลดการกดทับเส้นเลือด Inferior vena cava โดยเฉพาะในช่วงครึ่งแรกของการตั้งครรภ์ ในบางรายอาจจำเป็นต้องผ่าตัดคลอดเพื่อช่วยชีวิตมารดา
- ถ้ามารดามีภาวะหัวใจหยุดเต้น ควรพิจารณาเรื่องการผ่าตัดคลอดภายในเวลา 5 นาที ซึ่งผลลัพธ์อาจจะดีที่สุด
- ถ้าอายุครรภ์สามารถเลี้ยงรอดได้ควรตรวจสุขภาพทารกในครรภ์เป็นเวลาอย่างน้อย 4 ชั่วโมง ในรายที่ไม่มีภาวะแทรกซ้อน
Bibliology
- Chames MC, Pearlman MD. Trauma during pregnancy: outcomes and clinical management. Clinical obstetrics and gynecology. 2008 Jun;51(2):398–408
- Oxford CM, Ludmir J. Trauma in pregnancy. Clinical obstetrics and gynecology. 2009 Dec;52(4):611–29.
- Brown HL. Trauma in pregnancy. Obstetrics and gynecology. 2009 Jul;114(1):147–60.
- Criddle BLM. Trauma in. 2009;109(11):41–7.
- Mendez-Figueroa H, Dahlke JD, Vrees R a, Rouse DJ. Trauma in pregnancy: an updated systematic review. American journal of obstetrics and gynecology. Mosby, Inc.; 2013 Jan 17;
- Sarah J Kilpatrick, MD, PhD Charles J Lockwood, MD Trauma in pregnancy Up to Date current review Dec 2012
- Carolyn M Zelop ,MD David L Hepner MD Management of Cardiopulmonary arrest in Pregnancy review current Dec 2012