การดูแลต่อการบาดเจ็บอวัยวะระบบทางเดินอาหาร และระบบทางเดินปัสสาวะ
การดูแลต่อการบาดเจ็บอวัยวะระบบทางเดินอาหาร และระบบทางเดินปัสสาวะ ระหว่างผ่าตัดสำหรับสูตินรีแพทย์
(Basic management for gastrointestinal and urinary tract injury during gynecologic surgery)
นพ. พุทธิภณ ใจพรหม
อาจารย์ที่ปรึกษา อ.พญ. ชลัยธร นันทสุภา
การผ่าตัดทางนรีเวช ไม่ว่าจะเป็นการผ่าตัดมดลูก หรือรังไข่ ทั้งการผ่าตัดทางหน้าท้อง ผ่าตัดผ่านช่องคลอด หรือการผ่าตัดผ่านกล้อง อาจเกิดการบาดเจ็บต่อระบบทางเดินอาหาร หรือระบบทางเดินปัสสาวะได้ โดยการบาดเจ็บที่เกิดขึ้น ส่วนใหญ่เป็นการบาดเจ็บเพียงเล็กน้อย (minor injury) ซึ่งหากแพทย์ที่ทำการผ่าตัด มีความรู้เกี่ยวกับแนวทางการวินิจฉัยการบาดเจ็บต่ออวัยวะต่างๆ ระหว่างผ่าตัด รวมถึงมีความรู้เรื่องการซ่อมแซมการบาดเจ็บเบื้องต้น สามารถช่วยให้ผู้ป่วยได้รับการรักษาอย่างทันท่วงทีในการผ่าตัดครั้งเดียว สามารถตัดสินใจปรึกษาแผนกศัลยกรรมอย่างเหมาะสม หรือ กรณีที่สถานการณ์ที่ไม่เอื้อต่อการปรึกษาศัลยแพทย์ และการบาดเจ็บนั้นไม่รุนแรง แพทย์ผู้ผ่าตัดจะสามารถดูแลการบาดเจ็บต่ออวัยวะต่างๆที่เกิดขึ้นเบื้องต้นด้วยตนเองอย่างมั่นใจมากขึ้น
การดูแลการบาดเจ็บอวัยวะระบบทางเดินอาหารระหว่างการผ่าตัดทางนรีเวช
อุบัติการณ์การบาดเจ็บต่อระบบทางเดินอาหาร จากการผ่าตัดทางนรีเวชพบได้ไม่บ่อย เมื่อเกิดขึ้น มีความจำเป็นที่แพทย์ผู้ผ่าตัด ต้องวินิจฉัยให้ได้ในระหว่างการผ่าตัด เพราะการวินิจฉัยได้ในระหว่างผ่าตัด และการแก้ไขอย่างทันท่วงที สามารถลดความรุนแรงของภาวะแทรกซ้อนที่เกิดตามมา จากรายงานประมาณครึ่งหนึ่งจะได้รับการวินิจฉัยในขณะผ่าตัด และอีกครึ่งหนึ่งที่วินิจฉัยได้หลังจากการผ่าตัด ซึ่งในกรณีหลัง จะสัมพันธ์กับอัตราการเสียชีวิตที่เพิ่มขึ้น1-3 การบาดเจ็บของอวัยวะในระบบทางเดินอาหาร ที่พบบ่อย ได้แก่ การบาดเจ็บของลำไส้เล็ก สำไส้ใหญ่ ซึ่งส่วนใหญ่จะเป็นการบาดเจ็บเพียงเล็กน้อย เช่น จากมีดผ่าตัด จากอุปกรณ์จี้ไฟฟ้า (electric coagulation) หรือจากการดึงรั้งเนื้อเยื่อข้างเคียง การบาดเจ็บส่วนใหญ่สามารถรักษาโดยการเย็บซ่อมแซมได้1-4 ยกเว้นการบาดเจ็บที่รุนแรง จำเป็นต้องปรึกษาศัลยแพทย์เพื่อให้การรักษาด้วยการตัดต่อลำไส้ หรือการรักษาที่เหมาะสมต่อไป
โครงสร้างของผนังทางเดินอาหาร ประกอบด้วยผนัง 4 ชั้น เรียงจากด้านนอกไปด้านใน ดังนี้5 (รูปที่ 1)
- Serosa เป็นชั้นเนื้อเยื่อเกี่ยวพัน
- Muscularis propria เป็นชั้นกล้ามเนื้อเรียบ มีการเรียงตัวของกล้ามเนื้อเป็นวงกลม และตามยาวของลำไส้
- Submucosa เป็นชั้นที่มีความแข็งแรงมากที่สุด เนื่องจากชั้นนี้มีองค์ประกอบเป็นเนื้อเยื่อเกี่ยวพันต่างๆ นอกจากนี้ยังประกอบด้วยหลอดเลือด หลอดน้ำเหลือง และเส้นประสาทอยู่ในชั้นนี้
- Mucosa ซึ่งยังแบ่งต่อเป็นชั้น muscularis mucosae, lamina propria และ epithelium ตามลำดับ
รูปที่ 1 แสดงผนังของทางเดินอาหาร
ที่มา Brunicardi FC, et al. Schwartz’s Principles of surgery. 2019
การวินิจฉัยการบาดเจ็บของลำไส้เล็ก ลำไส้ใหญ่ ในขณะผ่าตัด ต้องอาศัยความละเอียดรอบคอบของแพทย์ ตั้งแต่การประเมินความเสี่ยงก่อนการผ่าตัด ว่ามีความเสี่ยงต่อการผ่าตัดที่ยากลำบาก เช่น มีประวัติเคยผ่าตัดในอุ้งเชิงกราน มีภาวะเยื่อบุมดลูกเจริญผิดที่ (endometriosis) เป็นต้น เพื่อจะได้วางแผนป้องกันการบาดเจ็บต่ออวัยวะข้างเคียง และในขณะผ่าตัดก็ต้องอาศัยความระมัดระวังต่อการบาดเจ็บที่อาจเกิดขึ้น หากเห็นการบาดเจ็บต่อลำไส้เล็ก หรือลำไส้ใหญ่ที่ชัดเจน สามารถให้การวินิจฉัยได้ทันที แล้วจึงแบ่งระดับความรุนแรงของการบาดเจ็บนั้นๆ เพื่อให้การรักษาที่เหมาะสมต่อไป ในบางกรณี อาจไม่เห็นการบาดเจ็บที่ชัดเจน แต่สงสัยว่าจะมีการบาดเจ็บต่อลำไส้เล็ก หรือสำไส้ใหญ่ จำเป็นต้องใช้การทดสอบเพิ่มเติม เพื่อช่วยยืนยันว่ามีการบาดเจ็บต่อลำไส้เกิดขึ้น การทดสอบทางเดินอาหารรั่วในระหว่างการผ่าตัดพิจารณาตามตำแหน่งที่สงสัยการบาดเจ็บ ได้แก่
- สงสัยการบาดเจ็บในส่วนของ sigmoid colon หรือ rectum การใส่ลมเข้าไปในทางเดินอาหาร (air leak test) สามารถทดสอบโดยการเทน้ำเกลืออุ่น (0.9% NaCl) ลงไปในอุ้งเชิงกรานให้ท่วมถึงบริเวณลำไส้ที่สงสัยว่ามีการบาดเจ็บ แล้วใช้มือ หรือยางรัดส่วนของ proximal colon ไว้ เพื่อป้องกันไม่ให้ลมไหลไปส่วนอื่น แล้วใส่ลมเข้าไปทางทวารหนัก โดยใช้ bulb syringe หรือ proctoscope แล้วดันลมเข้าไปทาง rectum แล้วสังเกตฟองอากาศที่เกิดขึ้นในน้ำ ซึ่งจะบ่งบอกตำแหน่งของการบาดเจ็บได้ บางครั้งเรียกการทดสอบนี้ว่า ” flat tire test “6, 7
- สงสัยการบาดเจ็บในส่วนของ small bowel สามารถทดสอบด้วย air leak test ได้โดยการเทน้ำเกลืออุ่น ให้ท่วมบริเวณลำไส้เล็กส่วนที่สงสัย ใช้มือ หรือยางรัดส่วนของ distal small bowel ไว้ แล้วขอให้วิสัญญีแพทย์ช่วยใส่ลมเข้าไปทาง nasogastric tube สังเกตฟองอากาศที่เกิดขึ้นในน้ำ ซึ่งสามารถบอกตำแหน่งของการบาดเจ็บได้
อย่างไรก็ตามหากสงสัยว่ามีการบาดเจ็บต่อทางเดินอาหาร แต่ไม่สามารถทดสอบด้วยวิธีดังกล่าวได้ จำเป็นต้องปรึกษาศัลยแพทย์เพื่อช่วยประเมินระหว่างการผ่าตัด
หลังจากที่วินิจฉัยได้แล้วว่ามีการบาดเจ็บต่ออวัยวะระบบทางเดินอาหาร มีความจำเป็นที่จะต้องประเมินระดับความรุนแรงที่เกิดขึ้น เพื่อพิจารณาว่าสามารถจัดการเย็บซ่อมบาดแผลนั้นได้เอง หรือควรปรึกษาศัลยแพทย์ โดยในบทความนี้จะแบ่งระดับการบาดเจ็บตาม Glaser and Milad6 ดังนี้
- Superficial sharp, small thermal injuries การบาดเจ็บเพียงบริเวณชั้นผิวของลำไส้บริเวณ serosa หรือการบาดเจ็บขนาดเล็กจากเครื่องจี้ไฟฟ้า
- Partial thickness seromuscular การบาดเจ็บที่ชั้นของ serosa ลงไปถึงชั้นกล้ามเนื้อเรียบ
- Full thickness, less than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังลำไส้ที่ขนาดเล็กกว่า 1 ซม.
- Full thickness, more than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังลำไส้ที่ขนาดใหญ่กว่า 1 ซม.
- Large, delayed, necrotic, grossly infected, complicated บาดแผลขนาดใหญ่ เรื้อรัง มีเนื้อเยื่อลำไส้ส่วนที่ติดเชื้อ หรือมีเนื้อตายบริเวณบาดแผล
การบาดเจ็บระดับที่ 4 หรือ 5 ควรปรึกษาศัลยแพทย์ เพื่อทำการเย็บซ่อม หรือตัดต่อลำไส้ ในขณะที่ระดับ 1 ถึง 3 สูติ-นรีแพทย์อาจพิจารณาทำการเย็บซ่อมได้เอง (เฉพาะแพทย์ที่ได้รับการฝึกฝนมา หรือมีประสบการณ์ในการผ่าตัดเย็บซ่อมลำไส้) อย่างไรก็ตาม หากแพทย์ผู้ผ่าตัดไม่มั่นใจหรือไม่มีประสบการณ์ควรปรึกษาศัลยแพทย์ทันที การดูแลรักษาการบาดเจ็บของลำไส้ แบ่งตามระดับความรุนแรง ได้สรุปไว้ ในตารางที่ 1 สำหรับการให้ยาปฏิชีวนะหลังการผ่าตัด กรณีที่ผู้ป่วยได้รับยาปฏิชีวนะป้องกันการติดเชื้อแล้วก่อนผ่าตัด (prophylactic antibiotics) และระหว่างผ่าตัดไม่มีการ contamination ของ content ภายในลำไส้ ไม่มีความจำเป็นต้องได้รับยาปฏิชีวนะหลังการผ่าตัด แต่กรณีที่ผู้ป่วยไม่ได้รับยาฆ่าเชื้อที่เหมาะสมก่อนการผ่าตัด หรือระหว่างผ่าตัดมีการ contamination ควรเลือกยาฆ่าเชื้อชนิด broad spectrum โดยให้ต่อไปหลังผ่าตัดอย่างน้อย 24 ชั่วโมง6
ตารางที่ 1 แนวทางการดูแลการบาดเจ็บของลำไส้ แบ่งตามความรุนแรงของบาดแผล
|
Injury type |
Management |
Postoperative diet |
|
1.Superficial sharp, small thermal injuries |
Primary oversewing, 3-0 delayed absorbable |
Routine |
|
2.Partial thickness seromuscular |
Primary interrupted, 2-0 or 3-0 delayed absorbable |
Routine |
|
3.Full thickness, less than 1 cm |
Two-layer closure, with or without closed-suction drain placement |
Routine |
|
4.Full thickness, more than 1 cm |
Primary repair or resection and re-anastomosis, with or without closed suction drain placement |
Clear liquid diet until return of bowel function |
|
5.Large, delayed, necrotic, grossly infected, complicated |
Resection and re-anastomosis plus or minus diverting proximal ostomy, plus closed suction drain placement |
Clear liquid diet until return of bowel function |
ดัดแปลงจาก Glaser LM, et al. Bowel and Bladder Injury Repair and Follow-up After Gynecologic Surgery. Obstet Gynecol, 2019
หลักการเย็บซ่อมแซมบาดแผลบริเวณลำไส้
ในการเย็บซ่อมแซม หรือตัดต่อลำไส้ มีหลากหลายวิธี การพิจารณาขึ้นอยู่กับหลายปัจจัย เช่น ตำแหน่งได้รับบาดเจ็บ ลักษณะหรือสุขภาพของเนื้อเยื่อที่ได้รับความเสียหาย ความชำนาญของแพทย์ เป็นต้น โดยยึดหลักสำคัญ คือลักษณะของเนื้อเยื่อที่นำมาต่อกันต้องเป็นส่วนที่มีสุขภาพดี มีเลือดมาเลี้ยงเพียงพอ การเย็บหรือเชื่อมต่อลำไส้ด้วยความนุ่มนวลและสะอาด8 ชนิดของไหมที่ใช้ในการเย็บแผลที่ลำไส้ ใช้เป็น absorbable suture หรือ delayed absorbable suture ขนาด 3-0, 2-0 เช่น Vicryl และในกรณีที่เย็บ two layer techniques ชั้นนอกอาจใช้ได้ทั้ง delayed absorbable suture 3-0 หรือ silk 3-0 ก็ได้9
บทความนี้จะเสนอตัวอย่างวิธีการเย็บซ่อมลำไส้ โดยวิธี Lembert suture pattern และ Czerny – Lembert suture pattern
- Lembert suture pattern ใช้การเย็บด้วยวิธี interrupted suture เริ่มจากลำไส้ฝั่งหนึ่งที่บริเวณ serosa ห่างจากขอบแผล ปลายเข็มผ่านชั้นกล้ามเนื้อเรียบ(Muscularis propria) แต่ไม่ทะลุผ่านชั้น mucosa แล้วออกมาที่ชั้น serosa อีกครั้งหนึ่ง ในบริเวณที่ใกล้ขอบแผล จากนั้นเย็บลำไส้อีกฝั่งจากชั้น serosa บริเวณใกล้ขอบแผล ปลายเข็มผ่านชั้นกล้ามเนื้อ แต่ไม่ทะลุผ่านชั้น mucosa แล้วออกมาที่ชั้น serosa อีกครั้งหนึ่ง ในบริเวณที่ไกลขอบแผล ดังรูปที่ 2 เป็นการเย็บที่ทำให้ serosa ของลำไส้ทั้งสองฝั่งมาชนกันและติดกันได้ และสามารถ inverted ผนังลำไส้ได้ ข้อดีในการเย็บวิธีนี้ ทำได้รวดเร็ว นำไปใช้กับทางเดินอาหารได้ทุกส่วน สามารถปิดช่องว่างของลำไส้ ทำให้ลมหรืออุจจาระไม่สามารถผ่านออกมานอกรอยเย็บได้
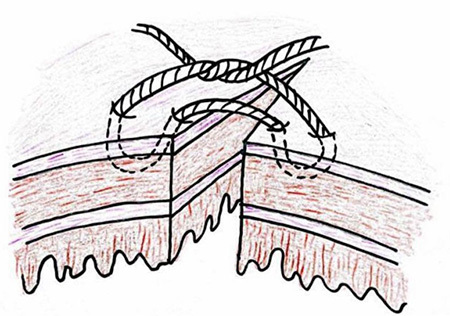
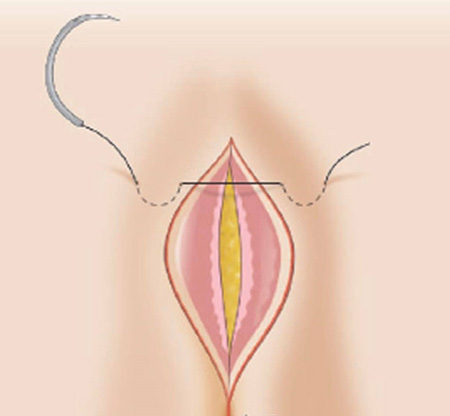
รูปที่ 2 แสดงการเย็บวิธี Lembert suture pattern
ที่มา https://mir.ismu.baikal.ru/src/downloads/3cb17a69_intestinal_suture.pdf, Kantor J. Atlas of suturing techniques2016
- Czerny – Lembert suture pattern เป็นการเย็บ interrupted suture 2 ชั้น โดยชั้นในเย็บ interrupted suture ผ่าน mucosa หรือ Submucosa และชั้นที่สองเย็บด้วย Lembert suture pattern ซึ่งอาจเรียกการเย็บวิธีนี้ว่า two-layer suture ดังรูปที่ 3 โดยแผลที่ขนานกับแนวของลำไส้ ควรเย็บแผลให้ตั้งฉากกับแนวแผล เพื่อป้องการการตีบแคบของรูลำไส้8, 10 ดังรูปที่ 4
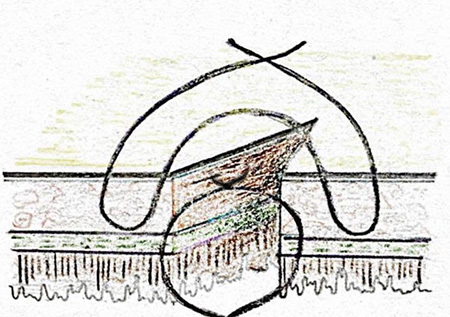
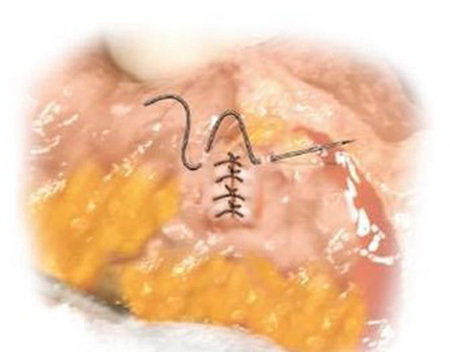
รูปที่ 3 แสดงการเย็บวิธี Czerny – Lembert suture pattern
ที่มา https://mir.ismu.baikal.ru/src/downloads/3cb17a69_intestinal_suture.pdf
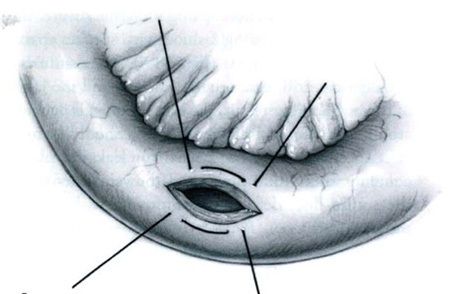
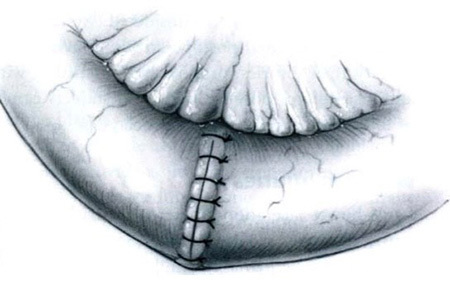
รูปที่ 4 แสดงการเย็บแบบตั้งฉากกับแนวแผล6
ที่มา Glaser LM, Milad MP. Bowel and Bladder Injury Repair and Follow-up After Gynecologic Surgery, 2019
การดูแลการบาดเจ็บอวัยวะระบบทางเดินปัสสาวะระหว่างการผ่าตัดทางนรีเวช
อุบัติการณ์ของการบาดเจ็บต่อระบบทางเดินปัสสาวะ จากการผ่าตัดทางนรีเวชพบได้น้อย ประมาณร้อยละ 1-29, 11 การบาดเจ็บของอวัยวะที่พบได้บ่อย ได้แก่ ท่อไต และกระเพาะปัสสาวะ โดยมีปัจจัยเสี่ยงที่คล้ายกัน ด้วยธรรมชาติทางกายวิภาคที่เป็นพื้นที่จำกัดภายในอุ้งเชิงกราน ทำให้ภาวะต่างๆ เช่น การเคยผ่าตัดบริเวณอุ้งเชิงกราน การเคยฉายแสง การมีเนื้องอกบริเวณอุ้งเชิงกราน หรือภาวะใดๆที่ทำให้ลักษณะทางกายวิภาคในอุ้งเชิงกรานผิดปกติไปจากเดิม ส่งผลทำให้การระบุตำแหน่งของท่อไตลำบากมากขึ้น และเพิ่มโอกาสการบาดเจ็บต่ออวัยวะระบบทางเดินปัสสาวะ
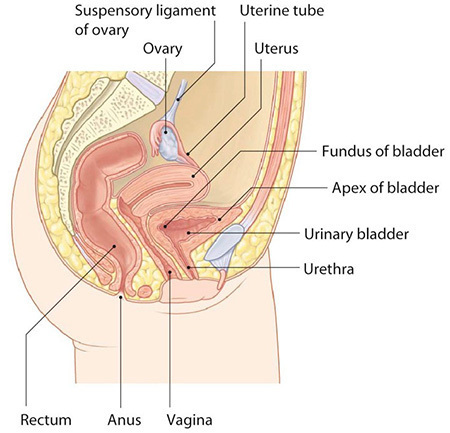
กายวิภาคของกระเพาะปัสสาวะมีลักษณะคล้ายถุงทรงกลม อยู่ในอุ้งเชิงกราน วางตัวอยู่หลังต่อ pubic symphysis เรียกบริเวณของกระเพาะปัสสาวะนี้ว่า apex และอยู่หน้าต่อ uterus, cervix และ vagina เรียกส่วนนี้ว่า base หรือ fundus ดังรูปที่ 5 บริเวณส่วน base จะมี trigone ซึ่งเป็นตำแหน่งที่มีลักษณะเป็นรูปสามเหลี่ยมที่มีท่อไตมาเปิดเข้า อยู่ด้านข้างของสามเหลี่ยม 2 มุม (ureteric orifices) ส่วนมุมด้านล่างของสามเหลี่ยมนี้จะเป็นท่อเปิดปัสสาวะ ดังรูปที่ 6 และบริเวณที่อยู่ระหว่าง apex และ base จะเรียกว่า body of bladder โดยผนังด้านบน (superior) จะเรียกว่า dome of bladder
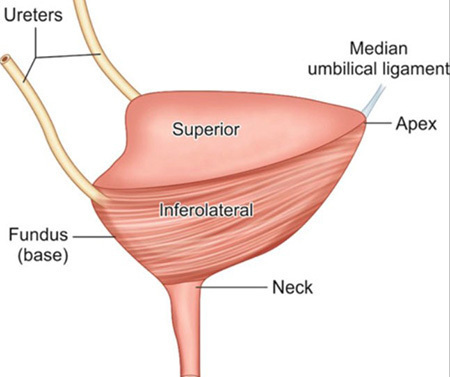
รูปที่ 5 แสดงกายวิภาคของกระเพาะปัสสาวะ
ที่มา Moses K P., Banks J C, Nava P B., Petersen D K. Atlas of clinical gross anatomy, 2013
รูปที่ 6 แสดงผนังของกระเพาะปัสสาวะ
ที่มา https://teachmeanatomy.info/pelvis/viscera/bladder/
กระเพาะปัสสาวะ ในสภาวะปกติ ผนังของกระเพาะปัสสาวะหนาประมาณ 3-5 มม. ซึ่งประกอบด้วยชั้นต่างๆ เรียงจากด้านในไปสู่ด้านนอก ทั้งหมด 4 ชั้น ดังนี้
- Mucosa เยื่อบุผิวกระเพาะปัสสาวะ เป็นเยื่อบุผิวชนิด urothelium หรือ transitional epithelium ซึ่งเป็นชนิดเดียวกับเยื่อบุบริเวณท่อไต และท่อปัสสาวะ
- Submucosa ชั้นที่มีองค์ประกอบเป็นเนื้อเยื่อเกี่ยวพัน เช่น คอลลาเจน และหลอดเลือด หลอดน้ำเหลือง
- Muscular layer เป็นชั้นกล้ามเนื้อเรียบที่หนา และ มีการเรียงตัวเป็น 3 ชั้นในแนวต่างกัน ชั้นด้านใน และชั้นนอก เรียงตัวในแนวยาว ส่วนชั้นกลางเรียงตัวเป็นรอบวง เรียกกล้ามเนื้อเหล่านี้ว่า detrusor muscle
- Adventitia เป็นชั้นเนื้อเยื่อเกี่ยวพันที่เรียงตัวหลวมๆ และบริเวณด้านบน และด้านข้างของกระเพาะปัสสาวะจะถูกหุ้มด้วยชั้น serosa ของเยื่อบุช่องท้อง ดังรูปที่ 6
การบาดเจ็บของกระเพาะปัสสาวะจากการผ่าตัดทางนรีเวช ส่วนใหญ่จะเป็นแผลฉีกขาด และตำแหน่งที่บาดเจ็บ มักเป็นส่วน dome ของกระเพาะปัสสาวะ ซึ่งสังเกตเห็นบาดแผลได้ง่าย หรืออาจเห็น foley catheter ที่อยู่ในกระเพาะปัสสาวะ หรือเห็นน้ำปัสสาวะไหลออกมาในอุ้งเชิงกราน กรณีต่างๆข้างต้น ทำให้สามารถให้การวินิจฉัยได้ทันที มีบางครั้งอาจไม่เห็นรอยแผลบาดเจ็บชัดเจน แต่สงสัยว่าจะมีการบาดเจ็บต่อกระเพาะปัสสาวะเกิดขึ้น เช่น การเห็นน้ำปัสสาวะในถุงเก็บมีเลือดปน หรือโดนเข็มเย็บเกี่ยวส่วนที่สงสัยว่าเป็นกระเพาะปัสสาวะ จำเป็นต้องทดสอบเพื่อยืนยันว่ามีการบาดเจ็บต่อกระเพาะปัสสาวะหรือไม่ ซึ่งการช่วยวินิจฉัย มีหลายวิธี เช่นการฉีด sodium fluorescein ทางเส้นเลือดดำจะทำให้ปัสสาวะเป็นสีเขียว สังเกตการรั้วของสีปัสสาวะที่ออกมาในอุ้งเชิงกราน หรือฉีด indigo carmine ซึ่งจะทำให้สีปัสสาวะเป็นสีน้ำเงิน หรือการใส่น้ำเกลือที่ผสม methylene blue เข้าไปในกระเพาะปัสสาวะ ปริมาณ 200-300 มิลลิลิตร แล้วสังเกตการรั่วของสี methylene blue 6, 11, 12 ความสำคัญของการระบุบาดแผลที่กระเพาะปัสสาวะคือ ตำแหน่ง trigone เนื่องจากเป็นตำแหน่งที่ไม่สามารถเย็บซ่อมแซมเอง ได้ การบาดเจ็บต่อกระเพาะปัสสาวะ สามารถจัดแบ่งระดับความรุนแรงตาม Glaser and Milad6 ได้เป็น
- Pinpoint full thickness, serosal injury only การบาดเจ็บที่มีลักษณะเป็นรูเล็ก ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ หรือการบาดเจ็บเฉพาะที่ชั้นของ serosa
- Nontrigonal, less than 1cm การบาดเจ็บที่ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ ขนาดเล็กกว่า 1 ซม. ที่ไม่ใช่ตำแหน่ง trigone
- Nontrigonal, more than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ ขนาดใหญ่กว่า 1 ซม. ที่ไม่ใช่ตำแหน่ง trigone
- Trigonal, complicated, necrotic, infected injury การบาดเจ็บตำแหน่ง trigone หรือ การบาดเจ็บที่แผลซับซ้อน มีเนื้อตาย หรือมีเนื้อเยื่อกระเพาะปัสสาวะส่วนที่ติดเชื้อ
ในกรณีที่ไม่สามารถระบุตำแหน่งบาดแผลได้ หรือการบาดเจ็บเป็นระดับที่ 4 ควรปรึกษาศัลยแพทย์ทางเดินปัสสาวะทันที ส่วนแนวทางการดูแลบาดแผลบริเวณกระเพาะปัสสาวะ โดยจำแนกตามระดับความรุนแรง ได้สรุปไว้ในตารางที่ 2
ตารางที่ 2 แนวทางการดูแลแผลบาดเจ็บของกระเพาะปัสสาวะ จำแนกตามระดับความรุนแรง
|
Injury type |
Management |
Postoperative care |
|
1.Pinpoint full thickness, serosal injury only |
Expectant management |
Routine |
|
2.Nontrigonal, less than 1cm |
Primary repair or expectant management |
Urinary catheter decompression x 1wk |
|
3.Nontrigonal, more than 1 cm |
Primary repair, 1-2 layers, plus or minus closed suction drain |
Urinary catheter decompression x 1-2 wk with or without cystogram |
|
4.Trigonal, complicated, necrotic, infected injury |
Specialist consultation, repair, possible stenting or reimplantation, closed suction drain |
Urinary catheter decompression, possible stenting, CT urogram |
ดัดแปลงจาก Glaser LM, et al. Bowel and Bladder Injury Repair and Follow-up After Gynecologic Surgery. Obstet Gynecol, 2019
หลักในการเย็บซ่อมบาดแผลที่กระเพาะปัสสาวะ และท่อไต
การเย็บซ่อมบาดแผลกระเพาะปัสสาวะที่ไม่ใช่ส่วน trigone สามารถเย็บซ่อมแบบ 1 หรือ 2 ชั้นก็ได้ โดยใช้ไหมละลาย absorbable suture ขนาด 2-0, 3-0 เช่น Vicryl หรือ Monocryl ในกรณีที่เย็บเป็น 1 ชั้น ให้เย็บทุกชั้นของผนังกระเพาะปัสสาวะ อาจเย็บเป็น interrupted หรือ running ก็ได้ แต่ในกรณีที่เย็บซ่อมแบบ 2 ชั้นนั้น ชั้นด้านใน ให้เย็บชั้น mucosa, submucosa และ muscular layer เข้าด้วยกัน ส่วนชั้นนอกให้เย็บบริเวณ seromuscular อาจเย็บเป็น interrupted หรือ running ก็ได้ ในกรณีที่แผลมีขนาดใหญ่ อาจเย็บเพิ่มอีกชั้น และลดโอกาสแผลรั่วด้วยการนำ omental flap มาปิด หลังจากเย็บซ่อมแล้วควรมีการทดสอบรอยรั่วบริเวณบาดแผลที่เย็บซ่อม โดยใส่น้ำเข้าไปในกระเพาะปัสสาวะ ปริมาณ 300 มิลลิลิตร ผ่าน foley catheter แล้วสังเกตการรั่วของน้ำที่รอยเย็บ อาจผสม methylene blue เพื่อช่วยให้เห็นชัดเจนยิ่งขึ้น พิจารณาวาง drain ตามระดับการการบาดเจ็บของแผล6, 9, 11 หลังผ่าตัดควรให้ยาปฏิชีวนะครอบคลุมแบคทีเรียชนิดกรัมลบ เพื่อป้องกันการติดเชื้อ7
สำหรับการบาดเจ็บของท่อไต ทุกรายควรปรึกษาศัลยแพทย์ทางเดินปัสสาวะ การบาดเจ็บท่อไตจากการผ่าตัดทางนรีเวช โดยเฉพาะการผ่าตัดมดลูก มีตำแหน่งของท่อไตที่ได้รับการบาดเจ็บบ่อย13 ได้แก่
- ตำแหน่งที่ท่อไตเข้าสู่ pelvis บริเวณ pelvic brim
- ตำแหน่งที่ base of broad ligament ซึ่งท่อไตจะลอดใต้ต่อ uterine artery
- ตำแหน่งที่ท่อไตจะผ่านเข้าไปใน cardinal ligament ที่ระดับ internal cervical os
- ตำแหน่งที่อยู่ด้านหน้าและด้านข้าง fornix of vagina แล้วเข้าสู่กระเพาะปัสสาวะ
- ตำแหน่งด้านข้าง pelvic sidewall เหนือต่อ uterosacral ligament
การเฝ้าระวังและคอยสังเกตว่ามีการบาดเจ็บต่อท่อไต ที่เกิดขึ้นในระหว่างการผ่าตัดมีความสำคัญ เนื่องจากการรักษาที่ทันท่วงที จะช่วยลดความรุนแรงที่จะเกิดตามมาได้อย่างชัดเจน เช่น การมีปัสสาวะรั่วในช่องท้อง การติดเชื้อในกระแสเลือด การบาดเจ็บต่อท่อไตสามารถวินิจฉัยได้ทันที ถ้าเห็นน้ำปัสสาวะไหลออกจากปลายท่อไตที่ถูกตัด หรือเห็นบาดแผลชัดเจน แต่ในกรณีที่เห็นไม่ชัดเจน แต่สงสัยการบาดเจ็บต่อท่อไต อาจทำการทดสอบ dye test โดยการฉีด phenazopyridine hydrochloride หรือ indigo carmine หรือ methylene blue ทางหลอดเลือดดำ แล้วสังเกตปัสสาวะที่รั่วออกมาจากปลายท่อไตที่บาดเจ็บ เพื่อให้การวินิจฉัยในขณะผ่าตัด แล้วพิจารณาปรึกษาศัลยแพทย์ทางเดินปัสสาวะ ในการซ่อมแซมต่อไป
ในการผ่าตัดทั้งทางสูติศาสตร์และนรีเวช แพทย์ผู้ผ่าตัดต้องสามารถประเมินความเสี่ยงตั้งแต่ก่อนผ่าตัด ในรายที่มีความเสี่ยงของการผ่าตัดยาก และมีโอกาสบาดเจ็บต่ออวัยวะข้างเคียงสูง ควรมีการปรึกษาศัลยกรรมมาร่วมประเมินและผ่าตัดร่วมกันตั้งแต่แรก นอกจากนี้ การประเมินสถานการณ์ และการวินิจฉัยให้ได้เมื่อสงสัยการบาดเจ็บของอวัยวะข้างเคียงที่เกิดขึ้นนั้น ก็สำคัญอย่างมาก เนื่องจากจะช่วยให้ผู้ป่วยได้รับการซ่อมแซมและแก้ไขได้ทันท่วงที ช่วยลดอัตราความเจ็บป่วย (morbidity) และอัตราการเสียชีวิตได้ ในการบาดเจ็บที่ไม่รุนแรง แพทย์ผู้ผ่าตัดสามารถเย็บซ่อมแซมเองได้ แต่ต้องมีประสบการณ์ อย่างไรก็ตามหากไม่สามารถวินิจฉัยได้ชัดเจน แต่ยังสงสัยการบาดเจ็บอยู่ หรือไม่มั่นใจในความรุนแรงของแผล หรือไม่มีประสบการณ์การเย็บซ่อมแซมมาก่อน ควรปรึกษาศัลยแพทย์มาช่วยประเมินและดูแลรักษาร่วมกัน
เอกสารอ้างอิง
- Mesdaghinia E, Abedzadeh-Kalahroudi M, Hedayati M, Moussavi-Bioki N. Iatrogenic gastrointestinal injuries during obstetrical and gynecological operation. Arch Trauma Res. 2013;2(2):81-4.
- Krebs HB. Intestinal injury in gynecologic surgery: a ten-year experience. Am J Obstet Gynecol. 1986;155(3):509-14.
- Llarena NC, Shah AB, Milad MP. Bowel injury in gynecologic laparoscopy: a systematic review. Obstet Gynecol. 2015;125(6):1407-17.
- Eisner IS, Wadhwa RK, Downing KT, Singhal PK. Prevention and management of bowel injury during gynecologic laparoscopy: an update. Curr Opin Obstet Gynecol. 2019;31(4):245-50.
- Brunicardi FC, Andersen DK, Billiar TR, Dunn DL, Hunter JG, Kao LS, et al. Schwartz’s Principles of surgery. 11th ed. New York: McGraw-Hill; 2019.
- Glaser LM, Milad MP. Bowel and Bladder Injury Repair and Follow-up After Gynecologic Surgery. Obstet Gynecol. 2019;133(2):313-22.
- โชติรสนิรมิต น. Surical complication. 1st ed. เชียงใหม่: หน่วยงานวารสารวิชาการ งานบริการการศึกษา คณะแพทยศาสตร์ มหาวิทยาลัยเชียงใหม่; 2548.
- จันท์แสนโรจน์ ป, สังข์ทอง น, จิตตวัฒนรัตน์ ก, โตวิกภัย ช, สิริกุลพิลูลย์ ส, เอื้อพานิชเจริญ เ. ศัลยศาสตร์วิวัฒน์ เล่มที่ 58. 1st ed. กรุงเทพฯ: ราชวิทยาลัยศัลยแพทย์แห่งประเทศไทย; 2562.
- Handa VL, Van Le L, editors. Te Linde’s Operative Gynecology. 12th ed. Philadelphia: Lippincott Williams and Wilkins; 2020.
- Kantor J. Atlas of suturing techniques : approaches to surgical wound, laceration, and cosmetic repair. New York: McGraw-Hill; 2016.
- McDougal WS, Wein AJ, Kavoussi LR, Partin AW, Peters CA. Campbell-Walsh Urology 12th Edition Review E-Book. 12th ed: Elsevier Health Sciences; 2021.
- Sharp HT, Adelman MR. Prevention, Recognition, and Management of Urologic Injuries During Gynecologic Surgery. Obstet Gynecol. 2016;127(6):1085-96.
- Sorinola O, Begum R. Prevention and management of ureteric injuries. Hosp Med. 2005;66(6):329-34.
การดูแลต่อการบาดเจ็บอวัยวะระบบทางเดินอาหาร และระบบทางเดินปัสสาวะ ระหว่างผ่าตัดสำหรับสูตินรีแพทย์ (Basic management for gastrointestinal and urinary tract injury during gynecologic surgery)
การผ่าตัดทางนรีเวช ไม่ว่าจะเป็นการผ่าตัดมดลูก หรือรังไข่ ทั้งการผ่าตัดทางหน้าท้อง ผ่าตัดผ่านช่องคลอด หรือการผ่าตัดผ่านกล้อง อาจเกิดการบาดเจ็บต่อระบบทางเดินอาหาร หรือระบบทางเดินปัสสาวะได้ โดยการบาดเจ็บที่เกิดขึ้น ส่วนใหญ่เป็นการบาดเจ็บเพียงเล็กน้อย (minor injury) ซึ่งหากแพทย์ที่ทำการผ่าตัด มีความรู้เกี่ยวกับแนวทางการวินิจฉัยการบาดเจ็บต่ออวัยวะต่างๆ ระหว่างผ่าตัด รวมถึงมีความรู้เรื่องการซ่อมแซมการบาดเจ็บเบื้องต้น สามารถช่วยให้ผู้ป่วยได้รับการรักษาอย่างทันท่วงทีในการผ่าตัดครั้งเดียว สามารถตัดสินใจปรึกษาแผนกศัลยกรรมอย่างเหมาะสม หรือ กรณีที่สถานการณ์ที่ไม่เอื้อต่อการปรึกษาศัลยแพทย์ และการบาดเจ็บนั้นไม่รุนแรง แพทย์ผู้ผ่าตัดจะสามารถดูแลการบาดเจ็บต่ออวัยวะต่างๆที่เกิดขึ้นเบื้องต้นด้วยตนเองอย่างมั่นใจมากขึ้น
การดูแลการบาดเจ็บอวัยวะระบบทางเดินอาหารระหว่างการผ่าตัดทางนรีเวช
อุบัติการณ์การบาดเจ็บต่อระบบทางเดินอาหาร จากการผ่าตัดทางนรีเวชพบได้ไม่บ่อย เมื่อเกิดขึ้น มีความจำเป็นที่แพทย์ผู้ผ่าตัด ต้องวินิจฉัยให้ได้ในระหว่างการผ่าตัด เพราะการวินิจฉัยได้ในระหว่างผ่าตัด และการแก้ไขอย่างทันท่วงที สามารถลดความรุนแรงของภาวะแทรกซ้อนที่เกิดตามมา จากรายงานประมาณครึ่งหนึ่งจะได้รับการวินิจฉัยในขณะผ่าตัด และอีกครึ่งหนึ่งที่วินิจฉัยได้หลังจากการผ่าตัด ซึ่งในกรณีหลัง จะสัมพันธ์กับอัตราการเสียชีวิตที่เพิ่มขึ้น1–3 การบาดเจ็บของอวัยวะในระบบทางเดินอาหาร ที่พบบ่อย ได้แก่ การบาดเจ็บของลำไส้เล็ก สำไส้ใหญ่ ซึ่งส่วนใหญ่จะเป็นการบาดเจ็บเพียงเล็กน้อย เช่น จากมีดผ่าตัด จากอุปกรณ์จี้ไฟฟ้า (electric coagulation) หรือจากการดึงรั้งเนื้อเยื่อข้างเคียง การบาดเจ็บส่วนใหญ่สามารถรักษาโดยการเย็บซ่อมแซมได้1-4 ยกเว้นการบาดเจ็บที่รุนแรง จำเป็นต้องปรึกษาศัลยแพทย์เพื่อให้การรักษาด้วยการตัดต่อลำไส้ หรือการรักษาที่เหมาะสมต่อไป
โครงสร้างของผนังทางเดินอาหาร ประกอบด้วยผนัง 4 ชั้น เรียงจากด้านนอกไปด้านใน ดังนี้5 (รูปที่ 1)
1) Serosa เป็นชั้นเนื้อเยื่อเกี่ยวพัน
2) Muscularis propria เป็นชั้นกล้ามเนื้อเรียบ มีการเรียงตัวของกล้ามเนื้อเป็นวงกลม และตามยาวของลำไส้
3) Submucosa เป็นชั้นที่มีความแข็งแรงมากที่สุด เนื่องจากชั้นนี้มีองค์ประกอบเป็นเนื้อเยื่อ
เกี่ยวพันต่างๆ นอกจากนี้ยังประกอบด้วยหลอดเลือด หลอดน้ำเหลือง และเส้นประสาทอยู่ในชั้นนี้
4) Mucosa ซึ่งยังแบ่งต่อเป็นชั้น muscularis mucosae, lamina propria และ epithelium ตามลำดับ
รูปที่ 1 แสดงผนังของทางเดินอาหาร
ที่มา Brunicardi FC, et al. Schwartz’s Principles of surgery. 2019
การวินิจฉัยการบาดเจ็บของลำไส้เล็ก ลำไส้ใหญ่ ในขณะผ่าตัด ต้องอาศัยความละเอียดรอบคอบของแพทย์ ตั้งแต่การประเมินความเสี่ยงก่อนการผ่าตัด ว่ามีความเสี่ยงต่อการผ่าตัดที่ยากลำบาก เช่น มีประวัติเคยผ่าตัดในอุ้งเชิงกราน มีภาวะเยื่อบุมดลูกเจริญผิดที่ (endometriosis) เป็นต้น เพื่อจะได้วางแผนป้องกันการบาดเจ็บต่ออวัยวะข้างเคียง และในขณะผ่าตัดก็ต้องอาศัยความระมัดระวังต่อการบาดเจ็บที่อาจเกิดขึ้น หากเห็นการบาดเจ็บต่อลำไส้เล็ก หรือลำไส้ใหญ่ที่ชัดเจน สามารถให้การวินิจฉัยได้ทันที แล้วจึงแบ่งระดับความรุนแรงของการบาดเจ็บนั้นๆ เพื่อให้การรักษาที่เหมาะสมต่อไป ในบางกรณี อาจไม่เห็นการบาดเจ็บที่ชัดเจน แต่สงสัยว่าจะมีการบาดเจ็บต่อลำไส้เล็ก หรือสำไส้ใหญ่ จำเป็นต้องใช้การทดสอบเพิ่มเติม เพื่อช่วยยืนยันว่ามีการบาดเจ็บต่อลำไส้เกิดขึ้น การทดสอบทางเดินอาหารรั่วในระหว่างการผ่าตัดพิจารณาตามตำแหน่งที่สงสัยการบาดเจ็บ ได้แก่
– สงสัยการบาดเจ็บในส่วนของ sigmoid colon หรือ rectum การใส่ลมเข้าไปในทางเดินอาหาร (air leak test) สามารถทดสอบโดยการเทน้ำเกลืออุ่น (0.9% NaCl) ลงไปในอุ้งเชิงกรานให้ท่วมถึงบริเวณลำไส้ที่สงสัยว่ามีการบาดเจ็บ แล้วใช้มือ หรือยางรัดส่วนของ proximal colon ไว้ เพื่อป้องกันไม่ให้ลมไหลไปส่วนอื่น แล้วใส่ลมเข้าไปทางทวารหนัก โดยใช้ bulb syringe หรือ proctoscope แล้วดันลมเข้าไปทาง rectum แล้วสังเกตฟองอากาศที่เกิดขึ้นในน้ำ ซึ่งจะบ่งบอกตำแหน่งของการบาดเจ็บได้ บางครั้งเรียกการทดสอบนี้ว่า “ flat tire test ”6, 7
– สงสัยการบาดเจ็บในส่วนของ small bowel สามารถทดสอบด้วย air leak test ได้โดยการเทน้ำเกลืออุ่น ให้ท่วมบริเวณลำไส้เล็กส่วนที่สงสัย ใช้มือ หรือยางรัดส่วนของ distal small bowel ไว้ แล้วขอให้วิสัญญีแพทย์ช่วยใส่ลมเข้าไปทาง nasogastric tube สังเกตฟองอากาศที่เกิดขึ้นในน้ำ ซึ่งสามารถบอกตำแหน่งของการบาดเจ็บได้
อย่างไรก็ตามหากสงสัยว่ามีการบาดเจ็บต่อทางเดินอาหาร แต่ไม่สามารถทดสอบด้วยวิธีดังกล่าวได้ จำเป็นต้องปรึกษาศัลยแพทย์เพื่อช่วยประเมินระหว่างการผ่าตัด
หลังจากที่วินิจฉัยได้แล้วว่ามีการบาดเจ็บต่ออวัยวะระบบทางเดินอาหาร มีความจำเป็นที่จะต้องประเมินระดับความรุนแรงที่เกิดขึ้น เพื่อพิจารณาว่าสามารถจัดการเย็บซ่อมบาดแผลนั้นได้เอง หรือควรปรึกษาศัลยแพทย์ โดยในบทความนี้จะแบ่งระดับการบาดเจ็บตาม Glaser and Milad6 ดังนี้
1) Superficial sharp, small thermal injuries การบาดเจ็บเพียงบริเวณชั้นผิวของลำไส้บริเวณ serosa หรือการบาดเจ็บขนาดเล็กจากเครื่องจี้ไฟฟ้า
2) Partial thickness seromuscular การบาดเจ็บที่ชั้นของ serosa ลงไปถึงชั้นกล้ามเนื้อเรียบ
3) Full thickness, less than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังลำไส้ที่ขนาดเล็กกว่า 1 ซม.
4) Full thickness, more than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังลำไส้ที่ขนาดใหญ่กว่า 1 ซม.
5) Large, delayed, necrotic, grossly infected, complicated บาดแผลขนาดใหญ่ เรื้อรัง มีเนื้อเยื่อลำไส้ส่วนที่ติดเชื้อ หรือมีเนื้อตายบริเวณบาดแผล
การบาดเจ็บระดับที่ 4 หรือ 5 ควรปรึกษาศัลยแพทย์ เพื่อทำการเย็บซ่อม หรือตัดต่อลำไส้ ในขณะที่ระดับ 1 ถึง 3 สูติ-นรีแพทย์อาจพิจารณาทำการเย็บซ่อมได้เอง (เฉพาะแพทย์ที่ได้รับการฝึกฝนมา หรือมีประสบการณ์ในการผ่าตัดเย็บซ่อมลำไส้) อย่างไรก็ตาม หากแพทย์ผู้ผ่าตัดไม่มั่นใจหรือไม่มีประสบการณ์ควรปรึกษาศัลยแพทย์ทันที การดูแลรักษาการบาดเจ็บของลำไส้ แบ่งตามระดับความรุนแรง ได้สรุปไว้ ในตารางที่ 1 สำหรับการให้ยาปฏิชีวนะหลังการผ่าตัด กรณีที่ผู้ป่วยได้รับยาปฏิชีวนะป้องกันการติดเชื้อแล้วก่อนผ่าตัด (prophylactic antibiotics) และระหว่างผ่าตัดไม่มีการ contamination ของ content ภายในลำไส้ ไม่มีความจำเป็นต้องได้รับยาปฏิชีวนะหลังการผ่าตัด แต่กรณีที่ผู้ป่วยไม่ได้รับยาฆ่าเชื้อที่เหมาะสมก่อนการผ่าตัด หรือระหว่างผ่าตัดมีการ contamination ควรเลือกยาฆ่าเชื้อชนิด broad spectrum โดยให้ต่อไปหลังผ่าตัดอย่างน้อย 24 ชั่วโมง6
ตารางที่ 1 แนวทางการดูแลการบาดเจ็บของลำไส้ แบ่งตามความรุนแรงของบาดแผล
|
Injury type |
Management |
Postoperative diet |
|
1.Superficial sharp, small thermal injuries |
Primary oversewing, 3–0 delayed absorbable |
Routine |
|
2.Partial thickness seromuscular |
Primary interrupted, 2–0 or 3–0 delayed absorbable |
Routine |
|
3.Full thickness, less than 1 cm |
Two–layer closure, with or without closed–suction drain placement |
Routine |
|
4.Full thickness, more than 1 cm |
Primary repair or resection and re–anastomosis, with or without closed suction drain placement |
Clear liquid diet until return of bowel function |
|
5.Large, delayed, necrotic, grossly infected, complicated |
Resection and re–anastomosis plus or minus diverting proximal ostomy, plus closed suction drain placement |
Clear liquid diet until return of bowel function |
ดัดแปลงจาก Glaser LM, et al. Bowel and Bladder Injury Repair and Follow–up After Gynecologic Surgery. Obstet Gynecol, 2019
หลักการเย็บซ่อมแซมบาดแผลบริเวณลำไส้
ในการเย็บซ่อมแซม หรือตัดต่อลำไส้ มีหลากหลายวิธี การพิจารณาขึ้นอยู่กับหลายปัจจัย เช่น ตำแหน่งได้รับบาดเจ็บ ลักษณะหรือสุขภาพของเนื้อเยื่อที่ได้รับความเสียหาย ความชำนาญของแพทย์ เป็นต้น โดยยึดหลักสำคัญ คือลักษณะของเนื้อเยื่อที่นำมาต่อกันต้องเป็นส่วนที่มีสุขภาพดี มีเลือดมาเลี้ยงเพียงพอ การเย็บหรือเชื่อมต่อลำไส้ด้วยความนุ่มนวลและสะอาด8 ชนิดของไหมที่ใช้ในการเย็บแผลที่ลำไส้ ใช้เป็น absorbable suture หรือ delayed absorbable suture ขนาด 3–0, 2–0 เช่น Vicryl และในกรณีที่เย็บ two layer techniques ชั้นนอกอาจใช้ได้ทั้ง delayed absorbable suture 3–0 หรือ silk 3–0 ก็ได้9
บทความนี้จะเสนอตัวอย่างวิธีการเย็บซ่อมลำไส้ โดยวิธี Lembert suture pattern และ Czerny – Lembert suture pattern
– Lembert suture pattern ใช้การเย็บด้วยวิธี interrupted suture เริ่มจากลำไส้ฝั่งหนึ่งที่บริเวณ serosa ห่างจากขอบแผล ปลายเข็มผ่านชั้นกล้ามเนื้อเรียบ(Muscularis propria) แต่ไม่ทะลุผ่านชั้น mucosa แล้วออกมาที่ชั้น serosa อีกครั้งหนึ่ง ในบริเวณที่ใกล้ขอบแผล จากนั้นเย็บลำไส้อีกฝั่งจากชั้น serosa บริเวณใกล้ขอบแผล ปลายเข็มผ่านชั้นกล้ามเนื้อ แต่ไม่ทะลุผ่านชั้น mucosa แล้วออกมาที่ชั้น serosa อีกครั้งหนึ่ง ในบริเวณที่ไกลขอบแผล ดังรูปที่ 2 เป็นการเย็บที่ทำให้ serosa ของลำไส้ทั้งสองฝั่งมาชนกันและติดกันได้ และสามารถ inverted ผนังลำไส้ได้ ข้อดีในการเย็บวิธีนี้ ทำได้รวดเร็ว นำไปใช้กับทางเดินอาหารได้ทุกส่วน สามารถปิดช่องว่างของลำไส้ ทำให้ลมหรืออุจจาระไม่สามารถผ่านออกมานอกรอยเย็บได้
|
|
|
|
รูปที่ 2 แสดงการเย็บวิธี Lembert suture pattern
ที่มา https://mir.ismu.baikal.ru/src/downloads/3cb17a69_intestinal_suture.pdf, Kantor J. Atlas of suturing techniques2016
– Czerny – Lembert suture pattern เป็นการเย็บ interrupted suture 2 ชั้น โดยชั้นในเย็บ interrupted suture ผ่าน mucosa หรือ Submucosa และชั้นที่สองเย็บด้วย Lembert suture pattern ซึ่งอาจเรียกการเย็บวิธีนี้ว่า two–layer suture ดังรูปที่ 3 โดยแผลที่ขนานกับแนวของลำไส้ ควรเย็บแผลให้ตั้งฉากกับแนวแผล เพื่อป้องการการตีบแคบของรูลำไส้8, 10 ดังรูปที่ 4
|
|
|
|
รูปที่ 3 แสดงการเย็บวิธี Czerny – Lembert suture pattern
ที่มา https://mir.ismu.baikal.ru/src/downloads/3cb17a69_intestinal_suture.pdf
|
|
|
|
รูปที่ 4 แสดงการเย็บแบบตั้งฉากกับแนวแผล6
ที่มา Glaser LM, Milad MP. Bowel and Bladder Injury Repair and Follow-up After Gynecologic Surgery, 2019
การดูแลการบาดเจ็บอวัยวะระบบทางเดินปัสสาวะระหว่างการผ่าตัดทางนรีเวช
อุบัติการณ์ของการบาดเจ็บต่อระบบทางเดินปัสสาวะ จากการผ่าตัดทางนรีเวชพบได้น้อย ประมาณร้อยละ 1-29, 11 การบาดเจ็บของอวัยวะที่พบได้บ่อย ได้แก่ ท่อไต และกระเพาะปัสสาวะ โดยมีปัจจัยเสี่ยงที่คล้ายกัน ด้วยธรรมชาติทางกายวิภาคที่เป็นพื้นที่จำกัดภายในอุ้งเชิงกราน ทำให้ภาวะต่างๆ เช่น การเคยผ่าตัดบริเวณอุ้งเชิงกราน การเคยฉายแสง การมีเนื้องอกบริเวณอุ้งเชิงกราน หรือภาวะใดๆที่ทำให้ลักษณะทางกายวิภาคในอุ้งเชิงกรานผิดปกติไปจากเดิม ส่งผลทำให้การระบุตำแหน่งของท่อไตลำบากมากขึ้น และเพิ่มโอกาสการบาดเจ็บต่ออวัยวะระบบทางเดินปัสสาวะ
กายวิภาคของกระเพาะปัสสาวะมีลักษณะคล้ายถุงทรงกลม อยู่ในอุ้งเชิงกราน วางตัวอยู่หลังต่อ pubic symphysis เรียกบริเวณของกระเพาะปัสสาวะนี้ว่า apex และอยู่หน้าต่อ uterus, cervix และ vagina เรียกส่วนนี้ว่า base หรือ fundus ดังรูปที่ 5 บริเวณส่วน base จะมี trigone ซึ่งเป็นตำแหน่งที่มีลักษณะเป็นรูปสามเหลี่ยมที่มีท่อไตมาเปิดเข้า อยู่ด้านข้างของสามเหลี่ยม 2 มุม (ureteric orifices) ส่วนมุมด้านล่างของสามเหลี่ยมนี้จะเป็นท่อเปิดปัสสาวะ ดังรูปที่ 6 และบริเวณที่อยู่ระหว่าง apex และ base จะเรียกว่า body of bladder โดยผนังด้านบน (superior) จะเรียกว่า dome of bladder
|
|
|
|
รูปที่ 5 แสดงกายวิภาคของกระเพาะปัสสาวะ
|
|
|
Ureters |
|
adventitia |
ที่มา Moses K P., Banks J C, Nava P B., Petersen D K. Atlas of clinical gross anatomy, 2013
รูปที่ 6 แสดงผนังของกระเพาะปัสสาวะ
ที่มา https://teachmeanatomy.info/pelvis/viscera/bladder/
กระเพาะปัสสาวะ ในสภาวะปกติ ผนังของกระเพาะปัสสาวะหนาประมาณ 3–5 มม. ซึ่งประกอบด้วยชั้นต่างๆ เรียงจากด้านในไปสู่ด้านนอก ทั้งหมด 4 ชั้น ดังนี้
1) Mucosa เยื่อบุผิวกระเพาะปัสสาวะ เป็นเยื่อบุผิวชนิด urothelium หรือ transitional epithelium ซึ่งเป็นชนิดเดียวกับเยื่อบุบริเวณท่อไต และท่อปัสสาวะ
2) Submucosa ชั้นที่มีองค์ประกอบเป็นเนื้อเยื่อเกี่ยวพัน เช่น คอลลาเจน และหลอดเลือด หลอดน้ำเหลือง
3) Muscular layer เป็นชั้นกล้ามเนื้อเรียบที่หนา และ มีการเรียงตัวเป็น 3 ชั้นในแนวต่างกัน ชั้นด้านใน และชั้นนอก เรียงตัวในแนวยาว ส่วนชั้นกลางเรียงตัวเป็นรอบวง เรียกกล้ามเนื้อเหล่านี้ว่า detrusor muscle
4) Adventitia เป็นชั้นเนื้อเยื่อเกี่ยวพันที่เรียงตัวหลวมๆ และบริเวณด้านบน และด้านข้างของกระเพาะปัสสาวะจะถูกหุ้มด้วยชั้น serosa ของเยื่อบุช่องท้อง ดังรูปที่ 6
การบาดเจ็บของกระเพาะปัสสาวะจากการผ่าตัดทางนรีเวช ส่วนใหญ่จะเป็นแผลฉีกขาด และตำแหน่งที่บาดเจ็บ มักเป็นส่วน dome ของกระเพาะปัสสาวะ ซึ่งสังเกตเห็นบาดแผลได้ง่าย หรืออาจเห็น foley catheter ที่อยู่ในกระเพาะปัสสาวะ หรือเห็นน้ำปัสสาวะไหลออกมาในอุ้งเชิงกราน กรณีต่างๆข้างต้น ทำให้สามารถให้การวินิจฉัยได้ทันที มีบางครั้งอาจไม่เห็นรอยแผลบาดเจ็บชัดเจน แต่สงสัยว่าจะมีการบาดเจ็บต่อกระเพาะปัสสาวะเกิดขึ้น เช่น การเห็นน้ำปัสสาวะในถุงเก็บมีเลือดปน หรือโดนเข็มเย็บเกี่ยวส่วนที่สงสัยว่าเป็นกระเพาะปัสสาวะ จำเป็นต้องทดสอบเพื่อยืนยันว่ามีการบาดเจ็บต่อกระเพาะปัสสาวะหรือไม่ ซึ่งการช่วยวินิจฉัย มีหลายวิธี เช่นการฉีด sodium fluorescein ทางเส้นเลือดดำจะทำให้ปัสสาวะเป็นสีเขียว สังเกตการรั้วของสีปัสสาวะที่ออกมาในอุ้งเชิงกราน หรือฉีด indigo carmine ซึ่งจะทำให้สีปัสสาวะเป็นสีน้ำเงิน หรือการใส่น้ำเกลือที่ผสม methylene blue เข้าไปในกระเพาะปัสสาวะ ปริมาณ 200-300 มิลลิลิตร แล้วสังเกตการรั่วของสี methylene blue 6, 11, 12 ความสำคัญของการระบุบาดแผลที่กระเพาะปัสสาวะคือ ตำแหน่ง trigone เนื่องจากเป็นตำแหน่งที่ไม่สามารถเย็บซ่อมแซมเอง ได้ การบาดเจ็บต่อกระเพาะปัสสาวะ สามารถจัดแบ่งระดับความรุนแรงตาม Glaser and Milad6 ได้เป็น
1) Pinpoint full thickness, serosal injury only การบาดเจ็บที่มีลักษณะเป็นรูเล็ก ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ หรือการบาดเจ็บเฉพาะที่ชั้นของ serosa
2) Nontrigonal, less than 1cm การบาดเจ็บที่ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ ขนาดเล็กกว่า 1 ซม. ที่ไม่ใช่ตำแหน่ง trigone
3) Nontrigonal, more than 1 cm การบาดเจ็บที่ลึกตลอดชั้นของผนังกระเพาะปัสสาวะ ขนาดใหญ่กว่า 1 ซม. ที่ไม่ใช่ตำแหน่ง trigone
4) Trigonal, complicated, necrotic, infected injury การบาดเจ็บตำแหน่ง trigone หรือ การบาดเจ็บที่แผลซับซ้อน มีเนื้อตาย หรือมีเนื้อเยื่อกระเพาะปัสสาวะส่วนที่ติดเชื้อ
ในกรณีที่ไม่สามารถระบุตำแหน่งบาดแผลได้ หรือการบาดเจ็บเป็นระดับที่ 4 ควรปรึกษาศัลยแพทย์ทางเดินปัสสาวะทันที ส่วนแนวทางการดูแลบาดแผลบริเวณกระเพาะปัสสาวะ โดยจำแนกตามระดับความรุนแรง ได้สรุปไว้ในตารางที่ 2
ตารางที่ 2 แนวทางการดูแลแผลบาดเจ็บของกระเพาะปัสสาวะ จำแนกตามระดับความรุนแรง
|
Injury type |
Management |
Postoperative care |
|
1.Pinpoint full thickness, serosal injury only |
Expectant management |
Routine |
|
2.Nontrigonal, less than 1cm |
Primary repair or expectant management |
Urinary catheter decompression x 1wk |
|
3.Nontrigonal, more than 1 cm |
Primary repair, 1–2 layers, plus or minus closed suction drain |
Urinary catheter decompression x 1–2 wk with or without cystogram |
|
4.Trigonal, complicated, necrotic, infected injury |
Specialist consultation, repair, possible stenting or reimplantation, closed suction drain |
Urinary catheter decompression, possible stenting, CT urogram |
ดัดแปลงจาก Glaser LM, et al. Bowel and Bladder Injury Repair and Follow–up After Gynecologic Surgery. Obstet Gynecol, 2019
หลักในการเย็บซ่อมบาดแผลที่กระเพาะปัสสาวะ และท่อไต
การเย็บซ่อมบาดแผลกระเพาะปัสสาวะที่ไม่ใช่ส่วน trigone สามารถเย็บซ่อมแบบ 1 หรือ 2 ชั้นก็ได้ โดยใช้ไหมละลาย absorbable suture ขนาด 2–0, 3–0 เช่น Vicryl หรือ Monocryl ในกรณีที่เย็บเป็น 1 ชั้น ให้เย็บทุกชั้นของผนังกระเพาะปัสสาวะ อาจเย็บเป็น interrupted หรือ running ก็ได้ แต่ในกรณีที่เย็บซ่อมแบบ 2 ชั้นนั้น ชั้นด้านใน ให้เย็บชั้น mucosa, submucosa และ muscular layer เข้าด้วยกัน ส่วนชั้นนอกให้เย็บบริเวณ seromuscular อาจเย็บเป็น interrupted หรือ running ก็ได้ ในกรณีที่แผลมีขนาดใหญ่ อาจเย็บเพิ่มอีกชั้น และลดโอกาสแผลรั่วด้วยการนำ omental flap มาปิด หลังจากเย็บซ่อมแล้วควรมีการทดสอบรอยรั่วบริเวณบาดแผลที่เย็บซ่อม โดยใส่น้ำเข้าไปในกระเพาะปัสสาวะ ปริมาณ 300 มิลลิลิตร ผ่าน foley catheter แล้วสังเกตการรั่วของน้ำที่รอยเย็บ อาจผสม methylene blue เพื่อช่วยให้เห็นชัดเจนยิ่งขึ้น พิจารณาวาง drain ตามระดับการการบาดเจ็บของแผล6, 9, 11 หลังผ่าตัดควรให้ยาปฏิชีวนะครอบคลุมแบคทีเรียชนิดกรัมลบ เพื่อป้องกันการติดเชื้อ7
สำหรับการบาดเจ็บของท่อไต ทุกรายควรปรึกษาศัลยแพทย์ทางเดินปัสสาวะ การบาดเจ็บท่อไตจากการผ่าตัดทางนรีเวช โดยเฉพาะการผ่าตัดมดลูก มีตำแหน่งของท่อไตที่ได้รับการบาดเจ็บบ่อย13 ได้แก่
1) ตำแหน่งที่ท่อไตเข้าสู่ pelvis บริเวณ pelvic brim
2) ตำแหน่งที่ base of broad ligament ซึ่งท่อไตจะลอดใต้ต่อ uterine artery
3) ตำแหน่งที่ท่อไตจะผ่านเข้าไปใน cardinal ligament ที่ระดับ internal cervical os
4) ตำแหน่งที่อยู่ด้านหน้าและด้านข้าง fornix of vagina แล้วเข้าสู่กระเพาะปัสสาวะ
5) ตำแหน่งด้านข้าง pelvic sidewall เหนือต่อ uterosacral ligament
การเฝ้าระวังและคอยสังเกตว่ามีการบาดเจ็บต่อท่อไต ที่เกิดขึ้นในระหว่างการผ่าตัดมีความสำคัญ เนื่องจากการรักษาที่ทันท่วงที จะช่วยลดความรุนแรงที่จะเกิดตามมาได้อย่างชัดเจน เช่น การมีปัสสาวะรั่วในช่องท้อง การติดเชื้อในกระแสเลือด การบาดเจ็บต่อท่อไตสามารถวินิจฉัยได้ทันที ถ้าเห็นน้ำปัสสาวะไหลออกจากปลายท่อไตที่ถูกตัด หรือเห็นบาดแผลชัดเจน แต่ในกรณีที่เห็นไม่ชัดเจน แต่สงสัยการบาดเจ็บต่อท่อไต อาจทำการทดสอบ dye test โดยการฉีด phenazopyridine hydrochloride หรือ indigo carmine หรือ methylene blue ทางหลอดเลือดดำ แล้วสังเกตปัสสาวะที่รั่วออกมาจากปลายท่อไตที่บาดเจ็บ เพื่อให้การวินิจฉัยในขณะผ่าตัด แล้วพิจารณาปรึกษาศัลยแพทย์ทางเดินปัสสาวะ ในการซ่อมแซมต่อไป
ในการผ่าตัดทั้งทางสูติศาสตร์และนรีเวช แพทย์ผู้ผ่าตัดต้องสามารถประเมินความเสี่ยงตั้งแต่ก่อนผ่าตัด ในรายที่มีความเสี่ยงของการผ่าตัดยาก และมีโอกาสบาดเจ็บต่ออวัยวะข้างเคียงสูง ควรมีการปรึกษาศัลยกรรมมาร่วมประเมินและผ่าตัดร่วมกันตั้งแต่แรก นอกจากนี้ การประเมินสถานการณ์ และการวินิจฉัยให้ได้เมื่อสงสัยการบาดเจ็บของอวัยวะข้างเคียงที่เกิดขึ้นนั้น ก็สำคัญอย่างมาก เนื่องจากจะช่วยให้ผู้ป่วยได้รับการซ่อมแซมและแก้ไขได้ทันท่วงที ช่วยลดอัตราความเจ็บป่วย (morbidity) และอัตราการเสียชีวิตได้ ในการบาดเจ็บที่ไม่รุนแรง แพทย์ผู้ผ่าตัดสามารถเย็บซ่อมแซมเองได้ แต่ต้องมีประสบการณ์ อย่างไรก็ตามหากไม่สามารถวินิจฉัยได้ชัดเจน แต่ยังสงสัยการบาดเจ็บอยู่ หรือไม่มั่นใจในความรุนแรงของแผล หรือไม่มีประสบการณ์การเย็บซ่อมแซมมาก่อน ควรปรึกษาศัลยแพทย์มาช่วยประเมินและดูแลรักษาร่วมกัน
ที่มา
1. Mesdaghinia E, Abedzadeh–Kalahroudi M, Hedayati M, Moussavi–Bioki N. Iatrogenic gastrointestinal injuries during obstetrical and gynecological operation. Arch Trauma Res. 2013;2(2):81–4.
2. Krebs HB. Intestinal injury in gynecologic surgery: a ten–year experience. Am J Obstet Gynecol. 1986;155(3):509–14.
3. Llarena NC, Shah AB, Milad MP. Bowel injury in gynecologic laparoscopy: a systematic review. Obstet Gynecol. 2015;125(6):1407–17.
4. Eisner IS, Wadhwa RK, Downing KT, Singhal PK. Prevention and management of bowel injury during gynecologic laparoscopy: an update. Curr Opin Obstet Gynecol. 2019;31(4):245–50.
5. Brunicardi FC, Andersen DK, Billiar TR, Dunn DL, Hunter JG, Kao LS, et al. Schwartz’s Principles of surgery. 11th ed. New York: McGraw–Hill; 2019.
6. Glaser LM, Milad MP. Bowel and Bladder Injury Repair and Follow–up After Gynecologic Surgery. Obstet Gynecol. 2019;133(2):313–22.
7. โชติรสนิรมิต น. Surical complication. 1st ed. เชียงใหม่: หน่วยงานวารสารวิชาการ งานบริการการศึกษา คณะแพทยศาสตร์ มหาวิทยาลัยเชียงใหม่; 2548.
8. จันท์แสนโรจน์ ป, สังข์ทอง น, จิตตวัฒนรัตน์ ก, โตวิกภัย ช, สิริกุลพิลูลย์ ส, เอื้อพานิชเจริญ เ. ศัลยศาสตร์วิวัฒน์ เล่มที่ 58. 1st ed. กรุงเทพฯ: ราชวิทยาลัยศัลยแพทย์แห่งประเทศไทย; 2562.
9. Handa VL, Van Le L, editors. Te Linde’s Operative Gynecology. 12th ed. Philadelphia: Lippincott Williams and Wilkins; 2020.
10. Kantor J. Atlas of suturing techniques : approaches to surgical wound, laceration, and cosmetic repair. New York: McGraw–Hill; 2016.
11. McDougal WS, Wein AJ, Kavoussi LR, Partin AW, Peters CA. Campbell–Walsh Urology 12th Edition Review E–Book. 12th ed: Elsevier Health Sciences; 2021.
12. Sharp HT, Adelman MR. Prevention, Recognition, and Management of Urologic Injuries During Gynecologic Surgery. Obstet Gynecol. 2016;127(6):1085–96.
13. Sorinola O, Begum R. Prevention and management of ureteric injuries. Hosp Med. 2005;66(6):329–34.