An Approach to Clinical Diagnosis & Management : Common Vulvar Dermatoses
An Approach to Clinical Diagnosis & Management : Common Vulvar Dermatoses
แนวทางในการวินิจฉัยและการรักษารอยโรคบริเวณปากช่องคลอดที่พบบ่อย
พญ.ศศิวิมล ศรีสุโข
อาจารย์ที่ปรึกษา อ.สิทธิชา สิทธิอารีย์
KEY POINTS
- รอยโรคบริเวณปากช่องคลอด (vulvar dermatoses) หมายถึง กลุ่มรอยโรคบริเวณปากช่องคลอดที่ไม่ใช่มะเร็งและการติดเชื้อ รอยโรคบริเวณปากช่องคลอดเป็นอีกปัญหาหนึ่งที่พบบ่อยในเวชปฏิบัติทั่วไปและเป็นปัญหาที่ไม่ซับซ้อน บางครั้งมักถูกละเลยในการรักษาเพราะส่วนหนึ่งคนไข้มักอายที่จะมาพบแพทย์ ทำให้กว่าที่คนไข้จะมาพบแพทย์ ลักษณะรอยโรคมีการเปลี่ยนแปลงจากรอยโรคเริ่มแรกและมักทำให้แพทย์วินิจฉัยได้ไม่ถูกต้อง
- การซักประวัติอย่างละเอียดและตรวจร่างกายอย่างครบถ้วนสามารถช่วยวินิจฉัยแยกโรคได้ แต่อย่างไรก็ตาม การตัดชิ้นเนื้อเพื่อส่งตรวจทางพยาธิวิทยายังคงจำเป็นสำหรับการยืนยันการวินิจฉัยแยกโรคในบางราย
NORMAL VULVA ANATOMY
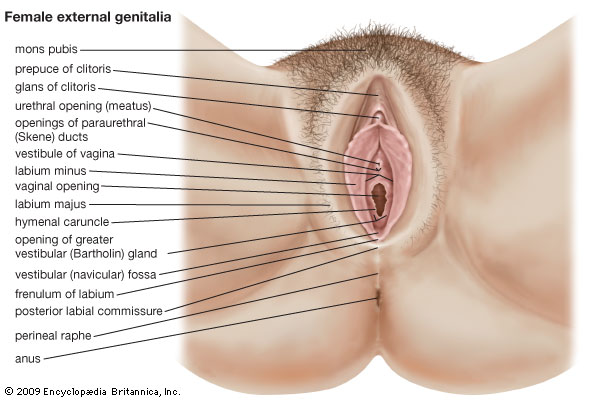
http://media-3.web.britannica.com/eb-media/41/125341-004-5F0A1686.jpg
Anatomic Variants
ลักษณะทางกายวิภาคของปากช่องคลอดที่แตกต่างไปจากปกติ เช่น ภาวะแคมสองข้างไม่เท่ากัน( labial asymmetry) (Fig. 16-1).และอีกภาวะหนึ่งที่พบบ่อยคือ vestibular papillae [1] (Fig. 16-2) ภาวะนี้พบได้ถึงร้อยละ 44 ของหญิงวัยก่อนหมดประจำเดือน และ ร้อยละ 8 ของหญิงวัยหมดประจำเดือน ลักษณะคล้ายตุ่มเล็กสีเนื้อหรือสีชมพูขนาดเท่าๆกันบริเวณ vestibule ไม่มีอาการ มักจะวินิจฉัยผิดเป็น condylomata accuminata (HPV–related) ซึ่ง vestibular papillaeนั้นมักจะมีขนาดของตุ่มเท่ากันและสม่ำเสมอกว่า
นอกจากนั้น ปากช่องคลอดยังเปลี่ยนแปลงไปตามอายุด้วย หญิงวัยหมดประจำเดือน แคมนอก (labia minora) จะฝ่อเล็กลง ผิวหนังที่ปากช่องคลอดยังแตกต่างจากผิวหนังบริเวณอื่นๆอีกด้วยเนื่องจากต้องสัมผัสกับความชุ่มชื่นและแรงกดตามตำแหน่งทางกายวิภาค ดังนั้นการแยกระหว่างการเปลี่ยนแปลงที่ปกติและผิดปกติบางครั้งค่อนข้างยาก
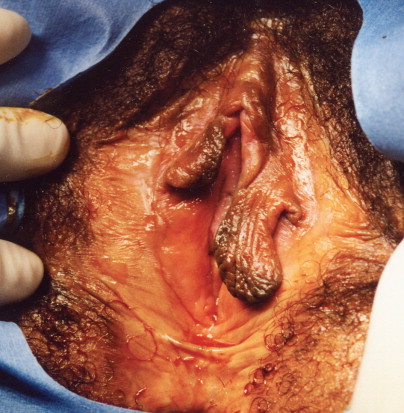
Asymmetry of the labia minora is a common normal vulvar variant.
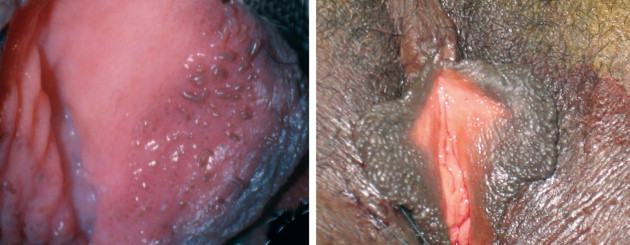
Vulvar papillae may be found on the labia minora. The symmetric distribution and frondlike individual projections help distinguish them from HPV lesions.
Vulvar melanosis. This benign change is more commonly seen on the labia minora of postmenopausal women.
แนวทางในการวินิจฉัยรอยโรคบริเวณปากช่องคลอด[2-8]
HISTORY TAKING
การซักประวัติ อาจใช้แนวทางดังต่อไปนี้ คือ
- อาการนำ (chief complaint) และประวัติการเจ็บป่วยปัจจุบัน (present illness) ควรเน้นเรื่อง รอยโรคเริ่มต้น ลักษณะการกระจายและการเปลี่ยนแปลงของรอยโรค ปัจจัยที่ทำให้รอยโรคดีขึ้นและแย่ลง การรักษาก่อนหน้านี้ นอกจากนั้นควรสอบถามถึงความกังวลของผู้ป่วยเกี่ยวกับรอยโรคด้วย
- ประวัติทางนรีเวชและโรติดต่อทางเพศสัมพันธ์
- ประวัติการเจ็บป่วยในอดีต ซักถามเกี่ยวกับโรคประจำตัว การเจ็บป่วยร้ายแรงต่าง ๆ การเคยนอนในโรงพยาบาล การผ่าตัด ประวัติการแพ้ยา และการใช้ยาประจำทั้งในอดีตและปัจจุบัน รวมถึงผลิตภัณฑ์ที่ใช้ทำความสะอาดต่าง เช่น สบู่ น้ำยาส่วนล้างช่องคลอด เป็นต้น
PHYSICAL EXAMINATION
การตรวจร่างกายของผู้ป่วย ควรตรวจทั่วไปทุกระบบอย่างเช่นเดียวกับผู้ป่วยทางนรีเวชทั่วไป แต่ต้องเน้นที่การตรวจและบรรยายลักษณะรอยโรคที่ผิวหนังเป็นพิเศษ [6, 9] ในรายที่แพทย์ผู้ตรวจเป็นชายต้องมีผู้ช่วยเป็นสตรีอยู่ร่วมด้วยทุกครั้ง
INVETIGATIONS
โดยปกติหลังจากที่ซักประวัติและตรวจร่างกายผู้ป่วยอย่างละเอียดแล้ว มักให้การวินิจฉัยส่วนมากได้ แต่มีบางโรคที่จำเป็นต้องมีการตรวจพิเศษหรือตรวจทางห้องปฎิบัติเพื่อช่วยในการวินิจฉัย การบอกระยะโรค ความรุนแรง หรือพยากรณ์โรค การตรวจทางห้องปฎิบัติในรอยโรคผิวหนังที่พบบ่อยเช่น
1. การตรวจในกรณีสงสัยการติดเชื้อต่าง เช่น
- KOH preparation ในกรณีสงสัยการติดเชื้อรา โดยการหยด KOH 10-40% ลงบน specimen ทิ้งไว้สักครู่ก่อนนำไปตรวจด้วยกล้องจุลทรรศน์
- Gram stain เพื่อตรวจดูเชื้อแบคทีเรีย ซึ่งรวมถึง AFB stain
- Tzanck smear คือ การตรวจดูเซลล์ที่มีอยู่ในโรคตุ่มน้ำใสที่ผิวหนัง เช่น herpes, viral infection เป็นต้น โดยการขูดเนื้อเยื่อรากฐานของตุ่มน้ำพองนี้แล้วไปย้อม Wright’s stain เพื่อดูเซลล์ภายใน
- การเพาะเชื้อ เพื่อหาเชื้อแบคทีเรีย เชื้อรา ซึ่งเป็นสาเหตุของโรค
- การตรวจดูหิด เหา โลน โดยการขูดผิวหนัง จาก burrow หรือ จากเส้นขน
2. Histologic examination คือการตัดชิ้นเนื้อจากผื่นผิวหนังมาตรวจดูการเปลี่ยนแปลงของเนื้อเยื่อเพื่อช่วยในการวินิจฉัย โดยเลือกตัดชิ้นเนื้อจาก primary lesion ที่เกิดขึ้นมาใหม่ๆ และถ้าเป็นตุ่มน้ำใสควรตัดส่วนที่ไม่เป็นตุ่มน้ำติดไปด้วย การผ่าตัดอาจใช้ใบมีดผ่าตัดหรือใช้ punch biopsy โดยต้องตัดชิ้นเนื้อให้มีความลึกพอ โดยรวมถึงชั้นไขมันใต้ผิวหนังด้วย โดยพยายามให้รอยผ่าตัดอยู่ตาม Langer’s line เพื่อให้แผลที่หายแล้วมีความสวยงามไม่น่าเกลียด แล้วแช่ชิ้นเนื้อในฟอร์มาลิน 40% เพื่อส่งตรวจต่อไป
รอยโรคบริเวณปากช่องคลอดที่พบบ่อย
- Skin conditions
- Pigmented lesions
- Tumors and cysts
- Ulcers
- Nonneoplastic epithelial disorder
1. skin conditions
เนื้อเยื่อที่ปกคลุมส่วนใหญ่ของอวัยวะสืบพันธุ์ภายนอก คือ ผิวหนัง ดังนั้น โรคที่เกี่ยวกับผิวหนังต่างๆ สามารถพบได้ที่บริเวณอวัยวะสืบพันธุ์ภายนอกได้เช่นกัน ตัวอย่างโรคที่พบบ่อย เช่น
Eczema /Dermatitis[10]
อาจเกิดจากสาเหตุภายนอกร่างกาย เช่น การสัมผัสกับสารที่ระคายเคืองหรือสารที่ร่างกายมีภูมิแพ้หรือภายในร่างกาย เช่น ภูมิแพ้ หรือเกิดจากการเปลี่ยนแปลงในระบบภายในร่างกาย[11] ลักษณะผื่น(Fig. 16-4) จะเป็น erythema, edema, vesicle, papule, serum ozzing, scale ไม่จำเป็นต้องมีอาการแสดงครบ ขึ้นอยู่กับระยะและความรุนแรงของโรคที่เป็น อาการคันมักเป็นอาการนำสำคัญ เป็นๆหายๆ และอาจลุกลามไปได้เรื่อยๆ เมื่อหายดีผิวจะเป็นปกติ ไม่มีรอยแผลเป็นหรือรอยด่างดำ
Dermatitis. Erythema and pruritus are common manifestations of dermatitis.
การรักษา ขึ้นอยู่กับระยะ โดยให้ยาคอร์ติโคสตีรอยด์ ทาเฉพาะที่ ถ้าเป็นบริเวณกว้างและผื่นไม่หนามาก ให้ใช้สตีรอยด์ชนิด low potency หากผื่นหนามาก ใช้สตีรอยด์ชนิด moderate or high potency ถ้ามีอาการแสดงของการอักเสบติดเชื้อ ให้รับประทานยาปฎิชีวนะนาน 7-10 วัน ถ้ามีอากรคันมาก ให้ antihistamines เช่น chlorpheniramine melanate(4 mg), hydroxyzine HCL (10 mg), cyproheptadine HCI(4 mg)
หลักการใช้ยาทาคอร์ติโคสตีรอยด์ ชนิด low potency กรณีที่ใช้ คือ ในระยะไม่รุนแรง ผื่นอยู่บริเวณผิวอ่อน บริเวณที่เป็นกินไม่เกิน 1 ใน 3 ข้อดี คือ ผลข้างเคียงน้อย ผื่นหายได้นานกว่าใช้ชนิด high potency และมีราคาถูกกว่า ข้อเสียคือ ผื่นหายช้า และใช้ไม่ได้ผลในผื่นหนา สำหรับชนิด high potency เหมาะสำหรับผื่นหนา และบริเวณไม่กว้างมาก การใช้ยาชนิดนี้เป็นระยะเวลานานทำให้เกิดภาวะแทรกซ้อนทางผิวหนังได้มาก และมีการดูดซึมเข้าสู่ร่างกายทำให้เป็นอันตรายต่อระบบภายในได้ ดังนั้นหากผื่นราบลงแล้วควรเปลี่ยนเป็น low potency ข้อดี คือ ผื่นหายเร็ว และได้ผลดีในผื่นหนา ข้อเสียคือ เกิดการดื้อยาได้ง่าย เมื่อหยุดผื่นกลับเป็นซ้ำเร็ว เกิดภาวะแทรกซ้อน ได้แก่ atrophy, hypopigment, striae , telangiectasia, hirsutism
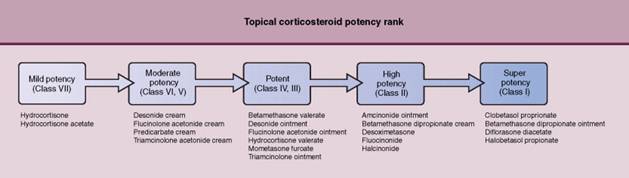
Topical corticosteroid potency rankings.
กรณี สงสัยcontact dermatitis [12]ควรแนะนำ ให้ผู้ป่วยหลีกเลี่ยงสารก่อระคายเคืองและสารก่อภูมิแพ้ รวมถึงผลิตภัณฑ์ทำความสะอาดผิวและบำรุงผิวด้วย
Infection
Tinea cruis เกิดจาการติดเชื้อราในกลุ่ม dermatophyte มักเกิดในบริเวณที่มีความอับชื้น ผู้ป่วยมักมีอาการคัน ส่วนใหญ่ ขอบเขตโรคมองเห็นชัด(Fig. 16-6) ตรงขอบอาจยกนูนสูงจากผิวหนังเล็กน้อยมีขุยชัดเจน ส่วนใหญ่ตรงกลางของรอยโรค ดูค่อนข้างปกติ (central clearing) การตรวจด้วย KOH พบ ลักษณะ septate hyphae การรักษาถ้าพยาธิสภาพไม่มาก ควรรักษาด้วยยาทาclotrimazole cream apply lesion bid*2 weeks ถ้าเป็นมาก ควรให้ยากิน griseofulvin 500mg/day*2 wks และควรตรวจ KOHซ้ำเพื่อให้แน่ใจว่าหายขาด
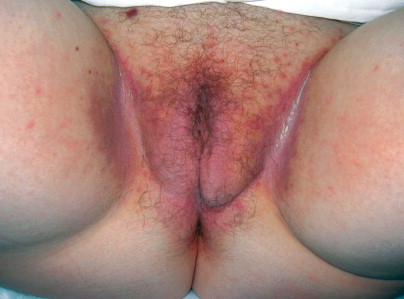
Vulvar candidiasis. Erythematous patches on the vulva and intertriginous areas may be surrounded by satellite papular lesions.
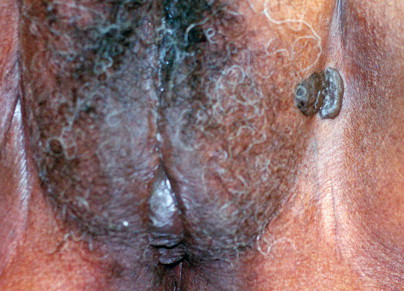
Condyloma acuminate เกิดจากการติดเชื้อ human papilloma virus (HPV) การติดเชื้อHPV สามรถทำให้เกิดรอยโรคได้หลายแบบ(Fig. 16-7) คือ acuminate wart(condyloma acuminate), flat wart(con dyloma planum), bowenoid papulosis, buschke-lowenstein tumor การรักษา
i. ทายา podophylline 25% บริเวณที่เป็นหูด ควรล้างออกหลังทายา 4-6 ชั่วโมง ทาซ้ำสัปดาห์ละ 1-2 ครั้ง จนกว่าจะหาย ถ้าเกิน1-2 เดือน ยังไม่หาย ควรเปลี่ยนวิธีการรักษา
ii. Imiquimod 5% ทาหูดก่อนนอน ทิ้งไว้ 6-10 ชั่วโมงแล้วล้างออก ทาวันเว้นวัน นาน 16 สัปดาห์
2 วิธีแรก ห้ามใช้ในกรณี หญิงมีครรภ์ หูดบริเวณปากมดลูกหรือภายในช่องคลอด
iii. Trichloracetic acid ใช้กัดหูด ถ้าเกิน 1-2 ครั้งยังไม่หาย ควรเปลี่ยนวิธีการรักษา
iv. Surgery เช่น cryotherapy, electric cautery
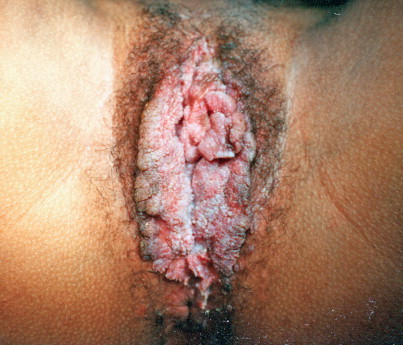
Human papillomavirus. Condylomata accuminata can be single or confluent verrucoid
Psoriasis
เป็นโรคผิวหนังเรื้อรังที่พบได้บ่อยชนิดหนึ่ง จัดอยู่ในกลุ่ม papulosqumauous eruption มีลักษณะเป็นตุ่มหรือปื้นแดงที่มีขุยหรือเกล็ดขาวติดอยู่(Fig. 16-8) รอยโรคมักเกิดกับผิวหนังบริเวณที่ถูกเสียดสีบ่อยๆ ขณะนี้โรคpsoriasis ยังไม่ทราบสาเหตุและไม่สามารถรักษาให้หายขาดได้ ประมาณร้อยละ5 อาจมีการอักเสบของข้อร่วมด้วย หากไม่แน่ใจแนะนำให้ตัดชิ้นเนื้อไปตตวจทางพยาธิวิทยา การรักษาเบื้องต้น อาจพิจารณาใช้ยาคอร์ติโคสตีรอยด์ ทาเฉพาะที่
Vulvar psoriasis. Psoriasis on the vulva has a bright red appearance. Due to the moist environment of the vulva, it lacks the silvery scale that is typical of psoriasis on other skin surfaces.
Vulvodynia[5]
หมายถึงภาวะที่มีอาการปวด หรือรู้สึกไม่สบาย แสบร้อน ระคายเคืองบริเวณแคมใหญ่โดยที่ไม่มีการติดเชื้อของผิวหนัง ช่องคลอดหรือแคมใหญ่หรือช่องคลอด อาการที่พบมากที่สุดคืออาการแสบร้อน รองลงมาคืออาการปวด อาจแบ่งชนิดของ Vulvodynia เป็น
- Dysesthetic Vulvodynia หมายถึงอาการปวดทั่วๆทั้งอวัยวะเพศ อาจจะปวดบางบริเวณและเคลื่อนย้าย เช่นปวดบริเวณแคมใหญ่ แคมเล็ก ช่องคลอด คลิตอริส อาการปวดอาจจะปวดตลอด หรือปวดเป็นระยะ บางคนอาการปวดเมื่อมีการกระตุ้นเช่นการขี่จักรยานหรือการร่วมเพศ แต่บางคนก็เกิดอาการปวดโดยที่ไม่ได้ทำอะไร
- Vulvar Vestibulitis Syndrome ปวดบริเวณ vestibular gland จะมีอาการปวดแสบปวดร้อนเวลามีการสัมผัส เช่น การมีเพศสัมพันธ์ การใส่ผ้าอนามัย การขี่จักรยาน
ในขณะนี้ยังไม่มีใครทราบถึงสาเหตุที่แท้จริง แต่สันนิษฐานว่าน่าจะเกิดจากการได้รับอันตรายหรือมีการระคายเคืองต่อเส้นประสาทหรือพันธุกรรมหรือมีการหดเกร็งของกล้ามเนื้ออุ้งเชิงกรานส่วนการวินิจฉัยโรคนั้นจะอาศัยประวัติอาการเจ็บบริเวณอวัยวะเพศ อาการที่ทำให้ปวดเพิ่มขึ้น การตรวจร่างกายมักจะไม่พบความผิดปกติ อาจจะมีอาการกดเจ็บบางบริเวณ (Fig. 16-9-16-11)
สำหรับการรักษาไม่มีการรักษาที่เฉพาะโรคแต่อาจจะทำได้โดยให้ยาบรรเทาอาการ[13]
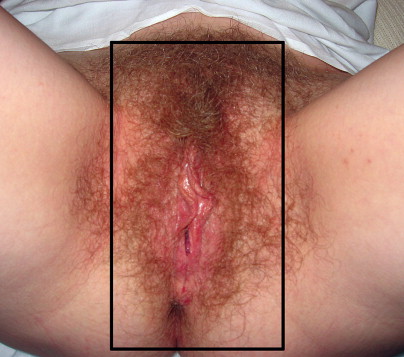
Generalized vulvodynia and pudendal neuralgia present with a wide distribution of vulvar pain
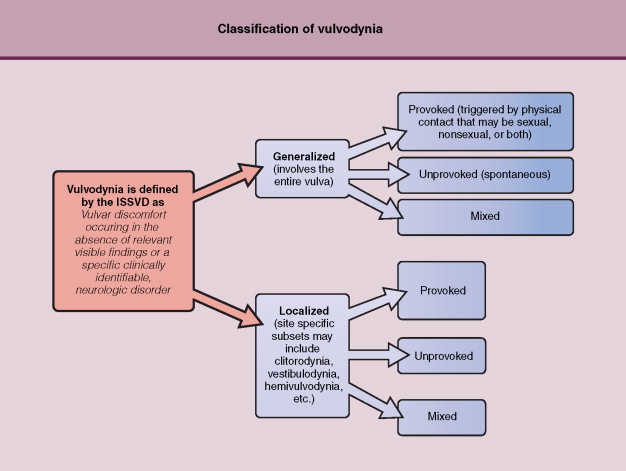
Classification of vulvodynia.
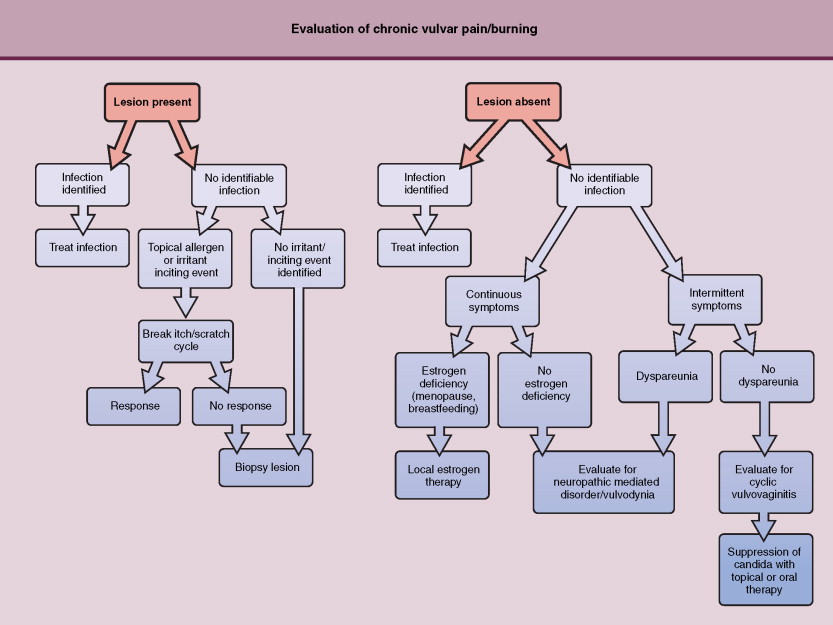
Evaluation of chronic vulvar pain and burning.
2. Pigmented lesions[14, 15]
Seborrheic keratosis[16, 17]
Seborrheic keratosis (กระเนื้อ) ส่วนมากเริ่มพบในวัยกลางคน และค่อยๆเพิ่มจำนวนและขนาดขึ้นช้าๆตามอายุ มักมีประวัติคนในครอบครัวเป็นด้วย โดยมีการถ่ายทอดทางพันธุกรรมแบบ autosomal dominant โดยเฉพาะผู้ที่มีเชื้อสายจีนมักจะพบรอยโรคได้มาก รอยโรคลักษณะเป็น hyperpigmented papule (Fig. 16-12) ค่อยๆขยายขนาดขึ้นช้าๆ เป็นตุ่มแบนขนาดใหญ่ขึ้น(flat-topped papule or patch) ขอบชัด เรียบหรือขุรขระ และไม่มีinduration การรักษา ใช้วิธีจี้ด้วยไฟฟ้า ไนโตรเจนเหลว แสงเลเซอร์ ขูดออก แต่ถ้าผู้ป่วยไม่กังวลใจก็ไม่จำเป็นต้องรักษา เนื่องจากรอยโรคเหล่านี้จะไม่เปลี่ยนแปลงไปเป็นมะเร็ง และรอยโรคเกิดขึ้นใหม่ตามอายุ
Seborrheic keratosis. These hyperpigmented lesions vary in size and may be single or multiple. The oily, “stuck on” appearance helps distinguish this lesion from other dermatoses.
Lichen simplex chronicus
เป็นeczema ชนิดเรื้อรังที่พบได้บ่อย สาเหตุของโรคเกิดจากการเกาหรือถูผิวหนังอย่างต่อเนื่องเรื้อรังจนเกิด itch-scratch cycle ขึ้นตรงบริเวณนั้น ผื่นจะมีลักษณะเป็นปื้นสีเนื้อที่มี lichenification ขอบเขตค่อนข้างชัด การรักษาเน้นการอธิบายให้ผู้ป่วยเข้าใจโรค และพิจารณาใช้ยาคอร์ติโคสตีรอยด์ ทาเฉพาะที่และยาบรรเทาอาการคัน
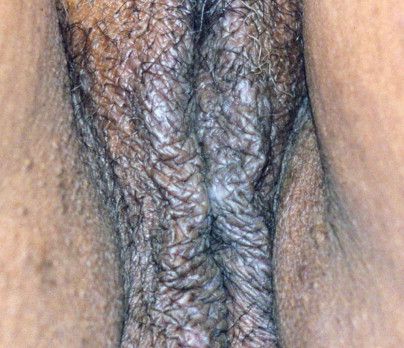
Lichen simplex chronicus. Patients with this chronic condition may have hyperpigmented, lichenified skin.
3. Tumors and cysts
Bartholin’s duct cysts and abscess
เกิดจากการอุดตันของท่อของต่อมBartholin ทำให้เกิดการสะสมของสิ่งคัดหลั่งจากต่อม Bartholin ทำให้เกิดการขยายเป็นถุงน้ำ ส่วนใหญ่จะมีขนาดระหว่าง 1-3 ซม. และเป็นข้างเดียว ก้อนที่เกิดขึ้นจะอยู่บริเวณ 5 หรือ 7 นาฬิกาของvulvar อาจไม่มีอาการ หรือมีความรู้สึกลำบากเวลาเดิน ร่วมเพศ เล่นกีฬา ถ้ามีการติดเชื้อร่วมด้วย ผู้ป่วยจะมีอาการปวดมาก บริเวณที่เป็นจะบวม แดง และกดเจ็บมาก การรักษา Bartholin’s duct cyst ที่มีอาการ ทำโดยการผ่าตัดเปิดถุงน้ำออกที่เรียกว่า marsupialization กรณีที่เป็น abscess อาจทำได้เพียง I&D (incision and drainage) ร่วมกับการให้ยา antibiotics และ sitz bath การทำ I&D อาจกลับเป็นซ้ำได้ ควรพิจารณาทำ marsupialization[18, 19]
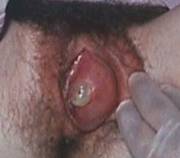
Bartholin’s duct cyst and abscess .
Skene’s gland cysts
เกิดจากการอุดตันของท่อของต่อมskene โดยปกติ Skene’s ducts เป็นท่อเปิดอยู่ 2 ข้างของท่อปัสสาวะ ถ้าอักเสบจะเห็นเป็นจุดแดงชัด ถ้าไม่อักเสบจะมองไม่เห็น การรักษาเช่นเดียวกับBartholin’s duct cyst
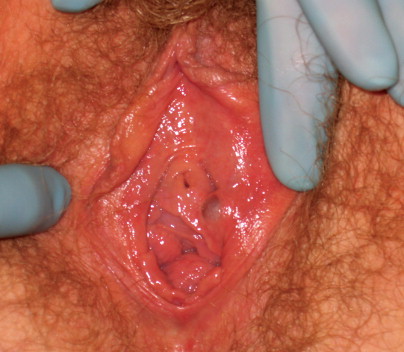
Skene’s gland cyst.
4. Common genital ulcers
แผล (ulcer ) คือส่วนของผิวหนังที่มีจากการหลุดลอกของชั้นหนังกำพร้าและบางส่วนของหนังแท้จากสาเหตุต่างๆในที่นี้จะเน้น แผลที่อวัยวะเพศ ที่เกิดจากโรคติดต่อทางเพศสัมพันธ์ อาการอื่นที่อาจพบร่วมเช่น การมีตกขาว (leukorrhea) มีปัสสาวะแสบขัด (dysuria) หรือมีต่อมน้ำเหลืองที่ขาหนีบโต (inguinal lymphaaenopathy)
ลักษณะทางคลินิก
การทราบระยะฟักตัวของโรคที่เป็นสาเหตุของแผลที่อวัยวะเพศ จะช่วยในการวินิจฉัยโรคจากการซักประวัติ ระยะฟักตัวของโรคซิฟิลิสประมาณ 9-90 วัน (เฉลี่ย 3 สัปดาห์) โรคแผลริมอ่อน (chancroid) ประมาณ 1-14 วัน และโรคเริมอวัยวะเพศ ประมาณ 2-7 วัน แผลที่อวัยวะเพศมีการดำเนินโรคหลายรูปแบบ อาจหายได้เองในโรคซิฟิลิสหรือเริมที่อวัยวะเพศ อาจมีอาการมากขึ้นในโรคแผลริมอ่อน หรือเกิดภาวะแทรกซ้อนที่แผล ต่อมน้ำเหลืองอักเสบ หรืออวัยวะเพศอาการอักเสบหรือบวม
Herpes genitalis
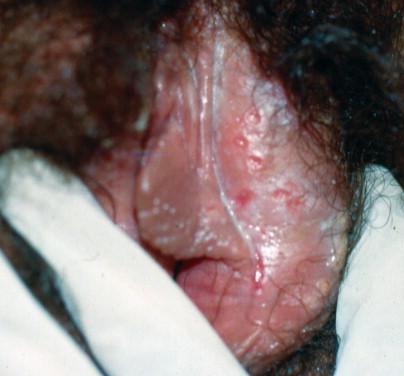
Vulvar herpes simplex virus. The initial vesicular lesions have ruptured to reveal round coalescent erosions.
แผลในโรคนี้มีลักษณะทางคลินิกได้หลายแบบ ขึ้นอยู่กับว่าเป็นการติดเชื้อเริมที่อวัยวะเพศครั้งแรก เป็นการติดเชื้อซ้ำ หรือเป็นเริมที่อวัยวะเพศในผู้ป่วยที่มีภาวะภูมิคุ้มกันบกพร่อง
- การติดเชื้อเริมที่อวัยวะเพศครั้งแรก
มักไม่มีอาการ ทำให้ผู้ที่เป็นอาจจะไม่ได้สังเกตหรือไม่ทราบว่าตนเองเป็น ในกลุ่มที่มีอาการจะมีอาการที่รุนแรง มีแผลเป็นบริเวณกว้าง และมักหายช้า และมีอาการอื่นร่วมด้วย เช่นมีไข้ ปวดศรีษะ อ่อนเพลีย หรือปวดกล้ามเนื้อ - การเกิดโรคเริมที่อวัยวะเพศซ้ำ
มักมีอาการที่ไม่รุนแรง เริ่มต้นเป็นตุ่มน้ำเล็กๆ เป็นกลุ่มที่บริเวณอวัยวะเพศ แล้วจึงแตกเป็นแผลและหายได้เองประมาณ 1 สัปดาห์ ประวัติที่สำคัญคือ รอยโรคมักเป็นซ้ำหรือใกล้ตำแหน่งเดิม - เริมในผู้ป่วยที่ติดเชื้อเอชไอวี
แผลมักเรื้อรังหรืออาจมีขนาดใหญ่หรือมีการติดเชื้อแบคทีเรียแทรกซ้อน การรักษาโรคเริมไม่สามารถลดการติดเชื้อเอชไอวีในเลือด
Syphilis
เป็นโรคติดต่อทางเพศสัมพันธ์ที่เกิดจากเชื้อ Treponema pallidum มีระยะของโรค แบ่งเป็น 4 ระยะ ในที่นี้จะกล่าวถึงเฉพาะซิฟิลิส ในระยะที่หนึ่งที่มีลักษณะเป็นแผลที่อวัยวะเพศ
- ซิฟิลิสระยะที่หนึ่ง (Primary syphilis)
เชื้อ Treponema pallidum จะเข้าสู่ร่างกายทางเยื่อบุต่างๆ และเข้าสู่ร่างกายทางรอยถลอกหรือรอยฉีกขาดที่ผิวหนัง รอยโรคเริ่มแรกจะเป็นตุ่มขนาดเล็ก ซึ่งต่อมาจะแตกเป็นแผลมีขนาดใหญ่ขึ้น ส่วนใหญ่มักมีแผลเดียวขนาดประมาณ 1-2 ซม. มีขอบนูนแข็ง ไม่เจ็บ มีก้นแผลสะอาด มีน้ำเหลืองเยิ้มคลุมแผล แผลมักหายเองได้ในระยะเวลา 3-6 สัปดาห์ และอาจพบต่อมน้ำเหลืองบริเวณขาหนีบบวมโตได้
Chanchroid
เกิดจากเชื้อ Hemophilus ducrei รอยโรคจะเริ่มจากตุ่มแดงหรือตุ่มหนอง ซึ่งจะแตกและกลายเป็นแผลอย่างรวดเร็ว ขอบแผลจะกระรุ่งกระริ่ง ก้นแผลสกปรกและมีหนอง มีอาการเจ็บแสบมาก บริเวณผิวหนังที่เป็นรอยพับอาจพบแผลที่ผิวหนังด้านตรงข้ามทำให้มีลักษณะที่เรียกว่า kissing lesion คือมีแผลอยู่คนละข้างของรอยพับ และสองแผลนี้สัมผัสกันพอดี เชื้ออาจลุกลามไปตามท่อน้ำเหลืองทำให้เกิดการอักเสบของต่อมน้ำเหลืองบริเวณขาหนีบ (Bubo) พบได้ร้อยละ 10 -47 ต่อมน้ำเหลืองอาจแตกเป็นแผลได้
การวินิจฉัย
การวินิจฉัยโดยอาศัยลักษณะทางคลินิกของแผลที่อวัยวะเพศมีความไวในการวินิจฉัยต่ำประมาณร้อยละ 30 แต่มีความจำเพาะสูงประมาณมากกว่าร้อยละ 90 การวินิจฉัยควรอาศัยการตรวจทางห้องปฏิบัติการประกอบ
ผู้ป่วยที่มาพบแพทย์ด้วยเรื่องแผลที่อวัยวะเพศนั้น มักได้รับการรักษามาแล้ว เช่น ซื้อยาเอง หรือการไปพบแพทย์ตามคลินิกต่างๆ ดังนั้น หากผลการตรวจทางห้องปฏิบัติการให้ผลลบ อาจเป็นผลอันเนื่องจากการรักษา
เมื่อได้ซักประวัติและตรวจร่างกายแล้ว การวินิจฉัยทางห้องปฏิบัติการอันดับแรกที่ควรกระทำคือการตรวจหนองจากก้นแผลด้วย dark field microscopy เพื่อตรวจหาเชื้อซิฟิลิส จากนั้น ให้ย้อมแกรม หรือ ทำ Tzanck smear ต่อไป
การวินิจฉัยโรคซิฟิลิส
โดยการดูลักษณะของแผล และการตรวจหนองจากฐานของแผลด้วย dark field microscopy พบ spirochete
การวินิจฉัยโรคแผลริมอ่อน
นอกจากการดูลักษณะของแผล ให้ทำการย้อมแกรม หรือ unna-papenheim stain จากหนองบริเวณก้นแผล จะพบเชื้อแกรมลบชนิด cocco-bacili จำนวนมากอยู่รวมกันเป็นทาง หรือที่เรียกว่า school of fish in the sea
การวินิจฉัยโรคเริม
โดยการดูรอยโรคที่เป็นตุ่มน้ำเล็กๆ อยู่รวมกันเป็นกลุ่มๆ มักเป็นซ้ำๆที่เดิม การตรวจ Tzanck smear หรือ papanicoloua smear ในสตรี จะพบ acantholytic cells, multinucleated giant cells และ intranuclear inclusion bodies อาจพบเม็ดเลือดขาวชนิด PMN การทำ immunofluorescence of antigen หรือ ELISA จากผิวหนัง ที่แผลบริเวณตุ่มน้ำ ให้ผลไม่เกิน 1 สัปดาห์ ส่วนการเพาะเชื้อนั้นให้ผลประมาณ 1 สัปดาห์
Flowchart. Genital ulcer (For men and women)
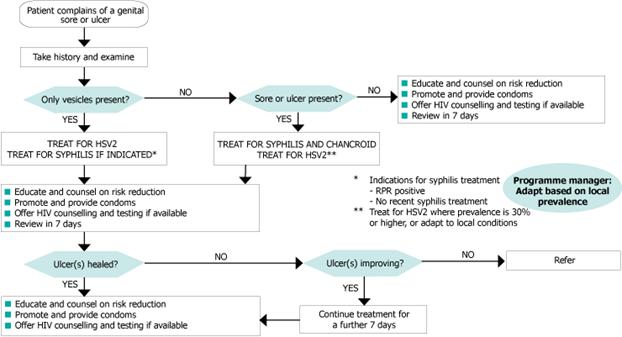
http://hetv.org/resources/reproductive-health/rtis_gep/flowchart3.htm
การรักษาแผลที่อวัยวะเพศ
การรักษาให้รักษาตามสาเหตุ หรือให้ยาตามเชื้อที่เป็นสาเหตุ ควรรักษา sexual partners เพื่อป้องกันไม่ให้มีการติดเชื้อกลับมาที่ผู้ป่วยอีก
การรักษาโรคเริมอวัยวะเพศ (Herpes genitalis)
การรักษาโรคเริมอวัยวะเพศโรคเริมที่เป็นครั้งแรกให้เลือกการรักษาโดยใช้ยาอย่างหนึ่งอย่างใดต่อไปนี้
- Acyclovir 400 mg tid 7 days or 200 mg 1*5 7 days
- Valcyclovir 500mg bid 7 days or Famcyclovir 250 mg tid 7 days
ในกรณีที่ผู้ป่วยมีอาการมากพออาจให้นอนโรงพยาบาล และให้การรักษาด้วย
- Acyclovir 5 mg/kg iv q 8 hr 7 days
ในกรณีที่เป็นซ้ำ ไม่จำเป็นต้องให้ยา antiviral แต่กรณีที่เริมที่อวัยวะเพศมีอาการมากเช่น แผลขนาดใหญ่ แผลหายช้า หรือในรายที่ติดเชื้อเอชไอวีร่วมด้วย อาจพิจารณาให้ยารักษา โดยเลือกยาอย่างใดอย่างหนึ่งต่อไปนี้
- Acyclovir 400 mg tid 5 days or 200 mg 1*5 5 days
- Valcyclovir 500mg bid 5 days or Famcyclovir 125 mg tid 5 days
ในกรณีที่เป็นเริมที่อวัยวะเพศซ้ำจำนวน 6 ครั้งต่อปีหรือมากกว่านั้น พิจารณาให้ suppressive therapy โดยการให้ Acyclovir 400 mg bid นาน 6-12 เดือน
การรักษาโรคแผลริมอ่อน
การรักษาโรคแผลริมอ่อนที่ไม่มีฝีที่ขาหนีบ ให้เลือกการรักษาโดยใช้ยาอย่างหนึ่งอย่างใดต่อไปนี้
- Ceftriaxone 250 mg intramuscular SD(พิจารณาเมื่อต้องการให้การรักษาครั้งเดียว และต้องการรักษาให้ครอบคลุมโรคหนองในแท้)
- Ofloxacin 400 mg oral SD or ciprofloxacin 500 mg oral SD (ไม่เหมาะกับหญิงตั้งครรภ์ ให้นมบุตร หรืออายุน้อยกว่า 18 ปี)
- Erythromycin 500 mg oral qid 7 days (เหมาะกับหญิงตั้งครรภ์ ให้นมบุตรและผู้ป่วยที่มีการติดเชื้อเอชไอวีร่วมด้วย)
โรคแผลริมอ่อนที่มีต่อมน้ำเหลืองบริเวณขาหนีบอักเสบ และมีหนอง ควรเจาะดูดหนองออกโดยใช้เข็มเจาะผ่านผิวหนังปกติ ไม่ควรผ่าหนองเหมือนฝีทั่วไป เพราะรอยแผลหายช้า
การรักษาแผลที่อวัยวะเพศจากโรคซิฟิลิสระยะที่หนึ่ง
- Benzathine penicillin G 2.4 mU intramuscular SD (แบ่งฉีดข้างละ 1.2 mU) การรักษานี้เป็นการรักษาที่เป็นมาตรฐาน ให้เลือกการรักษานี้ก่อนการักษาอื่น ยกเว้นมีข้อบ่งชี้ว่าห้ามใช้ยาเพนนิซิลินหรือฉีดยาเข้ากล้าม ให้พิจารณาให้ Doxycycline 100 mg bid oral pc 14 days or Tetracycline 500 mg oral pc bid 14 days or Erythromycin 500 mg qid oral pc 14 days ในกรณีที่ผู้ป่วยติดเชื้อเอชไอวีร่วมด้วย ให้รักษาเหมือนผู้ป่วยที่ไม่ติดเชื้อ
การแนะนำให้ผู้ป่วยมารับการตรวจตามนัดเป็นสิ่งสำคัญอีกประการหนึ่ง เพราะถ้าผู้ป่วยไม่มาตามนัดจะทำให้ไม่ทราบผลการักษา
การให้ความรู้ ให้คำปรึกษา แนะนำแนวทางการป้องกันโรค
- ควรให้ความรู้เรื่องอันตรายของโรคที่เป็นอยู่และโรคแทรกซ้อน และโอกาสติดเชื้อเอชไอวี
- ควรให้ความรู้เรื่องการติดต่อของโรค การแพร่โรคไปสู่คู่เพศสัมพันธ์และทารกในครรภ์
- ควรเน้นถึงความจำเป็นในการรักษาโรคที่อวัยวะเพศอย่างครบถ้วน และการรักษาคู่เพศสัมพันธ์
- แนะนำให้งดร่วมเพศระหว่างการรักษา
- แนะนำการป้องกันโรคติดต่อทางเพศสัมพันธ์และเอดส์โดยการมีคู่เพศสัมพันธ์คนเดียว
- แนะนำให้งดการเที่ยวหญิงหรือชายให้บริการทางเพศ
- แนะนำใช้ถุงยางอนามัยทุกครั้งที่มีเพศสัมพันธ์
5. Nonneoplastic epithelial disorder[20, 21]
Vulvar dystrophies[22]
รอยโรคในกลุ่มนี้มีลักษณะที่คล้ายกัน คือ เป็นสีขาว อาจมีสะเก็ดคลุม หรือแตกเป็นรอยแยกก็ได้ อายุของผู้ป่วยที่พบความผิดปกติกลุ่มนี้ค่อนข้างแตกต่างกันมาก โดยพบได้ตั้งแต่วัยเจริญพันธุ์ จนกระทั่ง ในช่วงวัยหมดระดู สำหรับ lichen sclerosus อาจพบได้ในวัยก่อนวัยสาวได้
โดยทั่วไปแล้ว Vulvar dystrophy มีโอกาสเป็นมะเร็งน้อยกว่าร้อยละ 5 ทั้งนี้ขึ้นอยู่กับชนิดของ vulvar dystrophy[23]
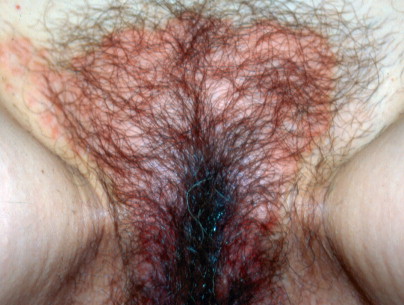
Lichen sclerosus
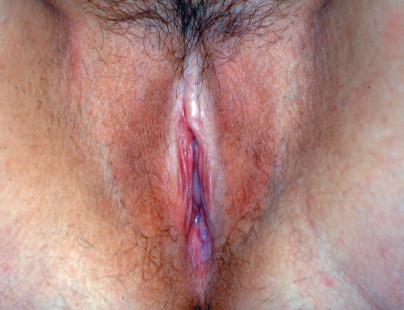
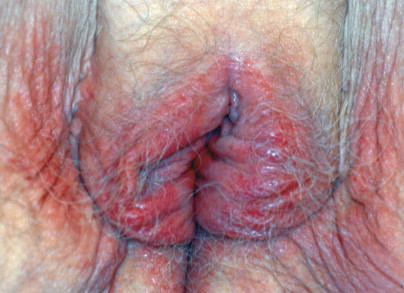
Vulvar lichen sclerosus. Skin pallor may be noted on the labia in a keyhole distribution or may be noted around the labial and anal areas in a figure-of-eight distribution.
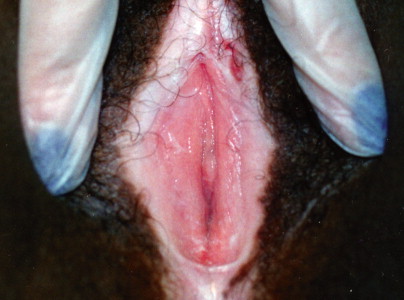
Lichen sclerosus. The pallor of lichen sclerosus presents a striking contrast in a dark-skinned patient.
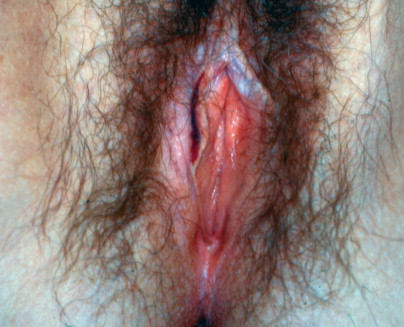
Lichen sclerosus. Skin fragility may lead to fissures, tears, petechiae, and ecchymosis.
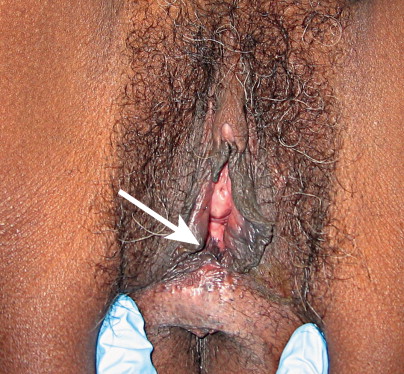
เป็นความผิดปกติของผิวหนังที่ไม่ทราบสาเหตุ มีลักษณะที่สำคัญคือ เกิดจากการบางลงของชั้นผิว (progressive thining of epidermis) มีการบวมของชั้นใต้ผิวหนังและมีfibrinมาสะสม (subepithelial edema with fibrin deposit) และมีอาการอักเสบเรื้อรังในชั้น dermis (underlying zone of chronic inflammation within the dermis) พบได้ตามผิวหนังในที่ต่างๆของร่างกาย แต่ตำแหน่งที่พบบ่อยที่สุด คือ บริเวณอวัยวะสืบพันธ์ภายนอก อุบัติการณ์ที่แท้จริงไม่แน่ชัด พบบ่อยในหญิงวัยหมดประจำเดือน แต่อาจพบในวัยเด็กได้ อาการที่พบเช่นเจ็บเวลาปัสสาวะหรืออุจจาระ หรือมีเลือดออกทางทวารหนักได้ ลักษณะรอยโรค( Figure 16-17.& Figure 16-18) จะมีสีขาว ผิวหนังจะบางลง มักเป็นที่ labial minora, clitoris, prepuce, frenulum, perineal body และรอบๆรูทวารหนัก ถ้าเป็นมากจะเกิด labial agglutination (Figure 16-19.) จนปากช่องคลอดตีบแคบลงได้
Squamous hyperplasia
พบบ่อยกว่าในหญิงวัยหมดระดู แต่ก็สามารถพบได้ในวัยเจริญพันธุ์ สาเหตุการเกิดโรคที่แท้จริงไม่ทราบ แต่เชื่อว่าเป็นการตอบสนองที่ไม่จำเพาะเจาะจงของผิวหนังต่อสารที่ก่อให้เกิดการระคายเคือง อาการสำคัญที่นำมาพบผู้ป่วย คือ คัน ผิวหนังหนา hyperkeratotic อาจมี excoriation ได้ ส่วนใหญ่จะเป็นผื่นเดียว แต่ก็จะหลายที่ และสมมาตรได้ โดยปกติพบในบริเวณ labia majora ถ้ามีรอยโรคที่สงสัยต้องตัดชิ้นเนื้อไปตรวจทุกราย เพื่อให้ได้การวินิจฉัยที่แน่นอน อีกทั้งยังช่วยประเมินรอยโรคว่ามี atypia แสดงถึงโอกาสที่กลายเป็นมะเร็งได้
Mixed dystrophy
ประกอบด้วยเนื้อเยื่อที่เป็น hypoplastic ปนกับ hyperplastic พบได้ประมาณร้อยละ 20 ของ Vulvar dystrophy ทั้งหมด ผู้ป่วยอาจมีอาการแสบร้อน คันหรือเจ็บเวลามีเพศสัมพันธ์ รอยโรคมีโอกาสเกิด atypia ได้โดยเฉพาะ hyperplastic[24]
การรักษา
มีหลักการคล้ายกัน [25, 26] คือ แนะนำให้ผู้ป่วยดูแลสุขอนามัยบริเวณอวัยวะสืบพันธุ์ภายนอก เพื่อลดการระคายเคือง ยาทาที่ใช้ควรเป็น medium-to-high potency steroid นานประมาณ 2-3 สัปดาห์ แล้วลดความแรงของยาลงเพื่อป้องกันไม่ให้เกิด skin atrophy จากกลุ่มยา steroid และเนื่องจากโรคในกลุ่มนี้มีแนวโน้มที่จะเป็นซ้ำ หรือแย่ลงเป็นระยะๆ อาจจำเป็นต้องใช้ยาทา low dose steroid ไปเป็นระยะเวลานาน สำหรับ Lichen sclerosus ที่พบในวัยเด็กอาการจะดีขึ้น หรือหายไปเองในวัยสาว การผ่าตัดจะพิจารณาใช้ในบริเวณที่มี severe atypia [27] ถึงแม้ Vulvar dystrophy มีโอกาสเป็นมะเร็งน้อยแต่อาจพบ Vulvar dystrophyร่วมกับมะเร็ง squamous cell cancer of the vulvar ได้ ดังนั้นต้องมีการนัดตรวจติดตามคนไข้เป็นระยะ[21]
Vulvar intraepithelial neoplasia (VIN)
ลักษณะความผิดปกติของ squamous epithelium คือ disordered maturation and nucleus abnormalities ex: loss of polarity, pleomorphism, coarsening of nuclear chromatin, irregularities of the nuclear membrane and mitotic figures
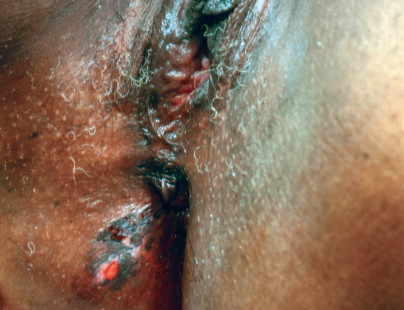
Vulvar intraepithelial neoplasia. Vulvar intraepithelial lesions may be hyperpigmented and eroded.
การแบ่งความรุนแรงของโรคเป็น 3 grades เช่นเดียวกับ cervical epithelial neoplasia(CIN)
- Grade1 (VIN1) ลักษณะความผิดปกติของ squamous epitheliumไม่เกิน 1/3
- Grade2 (VIN2) ลักษณะความผิดปกติของ squamous epitheliumไม่เกิน 2/3
- Grade3 (VIN3) ลักษณะความผิดปกติของ squamous epitheliumเกิน 2/3 แต่ไม่เกินชั้น basement membrane
พบได้บ่อยในหญิงวัยหมดระดู แต่เริ่มพบมากขึ้นในหญิงที่อายุน้อยลง ส่วนใหญ่มักไม่มีอาการ หรืออาจมีอาการคัน หรือระคายเคืองบริเวณที่รอยโรค รอยโรคมีลักษณะนูนเหมือนหูด หรือเป็นผื่นราบ สีขาวหรือสีแดงหรือคล้ำลง อาจพบร่วมกับ HPV infection ได้ (Figure 16-8)
การวินิจฉัยที่แน่นอน คือ การตัดชิ้นเนื้อไปตรวจ ซึ่งควรทำในทุกรายที่สงสัยเพื่อป้องกันการวินิจฉัยที่ล่าช้า และควรตรวจรอยโรคที่ช่องคลอดและปากมดลูกร่วมด้วย
การรักษา ใช้การผ่าตัดออกเป็นหลัก โดยพิจารณาทำ wide local excision หรือ simple vulvectomy โดยให้ margin free at least 5 mm หรือ laser ablation
Paget’s disease of the vulvar
เป็น intraepithelial neoplasia นอกจากบริเวณเต้านมแล้ว ยังพบที่บริเวณอื่นที่เป็น apocrine bearing area เช่น อวัยวะสืบพันธุ์ภายนอกสตรี รักแร้ รอบทวารหนัก ก็สามารถพบได้ รวมเรียก extramammary Paget’s disease โดยพบที่บริเวณ vulvar ได้มากที่สุด อุบัติการณ์โดยรวมพบน้อยมาก ส่วนมาก พบในช่วงอายุมาก 60-70 ปี [28]ส่วนใหญ่มีอาการคันบริเวณรอยโรคแต่มีกได้รับการวินิจฉัยช้า รอยโรคที่classic จะมีสีแดงเหมือน eczema ปกคลุมด้วยขุยบางๆสีขาวในบางแห่ง หรือที่เรียกว่า cake-icing effect ทำให้เข้าใจผิด คิดว่าเป็นผื่นแพ้ที่ผิวหนัง(contact dermatitis)ได้ รอยโรคส่วนใหญ่เป็นที่ labia majora หรือ ลามไป vulvar จนถึงรอบทวารหนัก แต่จะไม่กระจายเข้าไปในช่องคลอด เพราะไม่มี apocrine glands
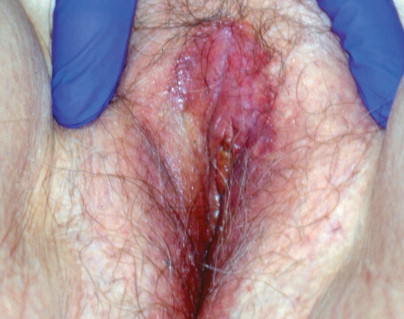
Paget’s disease of the vulva. This plaque has a velvet-like appearance. Affected patients typically present with chronic pruritus that may be misdiagnosed as candidiasis.
การรักษา ถ้าไม่มีประวัติ adenocarcinoma จะทำการรักษาโดยการผ่าตัด wide local excision โดย ส่ง Frozen section ระหว่างทำการผ่าตัด เพื่อจะได้ทราบว่า ควรทำผ่าตัดเท่าไหร่จึงจะเพียงพอเพราะผิวหนังที่ดูปกติ อาจมีinfiltration ของ Paget’s cells
Reference
- Prieto, M.A., J.V. Gutierrez, and P.S. Sambucety, Vestibular papillae of the vulva. Int J Dermatol, 2004. 43(2): p. 143-4.
- ACOG Practice Bulletin No. 93: diagnosis and management of vulvar skin disorders. Obstet Gynecol, 2008. 111(5): p. 1243-53.
- Anita Blanchard, M., et al., eds. Chapter 16 – Benign Vulvar Diagnosis,Clinical Gynecology. 2006, Elsevier: Philadelphia.
- Burrows, L.J., H.A. Shaw, and A.T. Goldstein, The vulvar dermatoses. J Sex Med, 2008. 5(2): p. 276-83.
- Kelekci, K.H., et al., The impact of the latest classification system of benign vulvar diseases on the management of women with chronic vulvar pruritus. Indian J Dermatol Venereol Leprol. 77(3): p. 294-9.
- Lynch, P.J., et al., 2011 ISSVD Terminology and Classification of Vulvar Dermatological Disorders: An Approach to Clinical Diagnosis. J Low Genit Tract Dis. 16(4): p. 339-44.
- Rodriguez, M.I. and C.M. Leclair, Benign vulvar dermatoses. Obstet Gynecol Surv. 67(1): p. 55-63.
- Foster, D.C., Vulvar disease. Obstet Gynecol, 2002. 100(1): p. 145-63.
- Moyal-Barracco, M. and P.J. Lynch, 2003 ISSVD terminology and classification of vulvodynia: a historical perspective. J Reprod Med, 2004. 49(10): p. 772-7.
- Bauer, A., et al., Vulvar dermatoses–irritant and allergic contact dermatitis of the vulva. Dermatology, 2005. 210(2): p. 143-9.
- Black, R.J., Vulval eczema associated with propolis sensitization from topical therapies treated successfully with pimecrolimus cream. Clin Exp Dermatol, 2005. 30(1): p. 91-2.
- Margesson, L.J., Contact dermatitis of the vulva. Dermatol Ther, 2004. 17(1): p. 20-7.
- Bachmann, G.A., et al., Chronic vulvar and other gynecologic pain: prevalence and characteristics in a self-reported survey. J Reprod Med, 2006. 51(1): p. 3-9.
- Edwards, L., Pigmented vulvar lesions. Dermatol Ther. 23(5): p. 449-57.
- Venkatesan, A., Pigmented lesions of the vulva. Dermatol Clin. 28(4): p. 795-805.
- Heller, D.S., Benign papular lesions of the vulva. J Low Genit Tract Dis. 16(3): p. 296-305.
- Keskin, E.A., et al., Seborrheic keratoses: a distinctive diagnoses of pigmented vulvar lesions: a case report. Cases J. 3: p. 56.
- Berger, M.B., et al., Incidental bartholin gland cysts identified on pelvic magnetic resonance imaging. Obstet Gynecol. 120(4): p. 798-802.
- Haider, Z., et al., The simple outpatient management of Bartholin’s abscess using the Word catheter: a preliminary study. Aust N Z J Obstet Gynaecol, 2007. 47(2): p. 137-40.
- O’Connell, T.X., et al., Non-neoplastic epithelial disorders of the vulva. Am Fam Physician, 2008. 77(3): p. 321-6.
- Spencer, R.J., R.H. Young, and A. Goodman, The risk of squamous cell carcinoma in persistent vulvar ulcers. Menopause. 18(10): p. 1067-71.
- Thorstensen, K.A. and D.L. Birenbaum, Recognition and management of vulvar dermatologic conditions: lichen sclerosus, lichen planus, and lichen simplex chronicus. J Midwifery Womens Health. 57(3): p. 260-75.
- Smith, Y.R. and H.K. Haefner, Vulvar lichen sclerosus : pathophysiology and treatment. Am J Clin Dermatol, 2004. 5(2): p. 105-25.
- Fite, C., et al., Vulvar verruciform xanthoma: ten cases associated with lichen sclerosus, lichen planus, or other conditions. Arch Dermatol. 147(9): p. 1087-92.
- Cooper, S.M., et al., Does treatment of vulvar lichen sclerosus influence its prognosis? Arch Dermatol, 2004. 140(6): p. 702-6.
- Neill, S.M., F.M. Tatnall, and N.H. Cox, Guidelines for the management of lichen sclerosus. Br J Dermatol, 2002. 147(4): p. 640-9.
- Goldstein, A.T. and L.J. Burrows, Surgical treatment of clitoral phimosis caused by lichen sclerosus. Am J Obstet Gynecol, 2007. 196(2): p. 126 e1-4.
- Olsson, A., P. Selva-Nayagam, and M.K. Oehler, Postmenopausal vulval disease. Menopause Int, 2008. 14(4): p. 169-72.